Асцит у плода как вылечить
Автор статьи — Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001г.
Водянкой плода называется его патологическое состояние, при котором во всех полостях организма скапливается жидкость и присутствует генерализованный отек (отеки всего тела — анасарка).
В большинстве случаев водянка плода наблюдается при резус-конфликтной беременности и гемолитической болезни новорожденного. Распространенность данного состояния составляет 1 случай на 1000-14000 родов. Различают иммунную и неиммунную водянку плода.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Диагностика
Диагностика водянки плода направлена на установление причины, его вызвавшей. В первую очередь определяется группа крови и резус-фактор для подтверждения/исключения резус-конфликта и иммунной водянки плода.
Проводится анализ анамнеза жизни (инфекционные болезни в прошлом, операции, хроническая патология), акушерско-гинекологического анамнеза (наличие гинекологических патологий, течение и исходы предшествующих беременностей), анализируется течение настоящей беременности, ее осложнения, общая прибавка веса и прочее.
Главным диагностическим методом служит УЗИ плода. К УЗИ-признакам относятся:
- отечность плаценты («толстая плацента»);
- избыток амниотической жидкости (многоводие);
- размеры плода больше нормы из-за отека (в частности увеличенные размеры живота вследствие асцита по сравнению с размерами головки);
- скопление жидкости во всех полостях плодового организма (гидроперикард, асцит, гидроторакс)
- отек подкожно-жирового слоя в виде двойного контура;
- отек кожи головы, рук и ног;
- кардиомегалия (увеличение размеров сердца);
- утолщение кишечника (отек стенок);
- увеличение печени и селезенки (гепатоспленомегалия)
- «поза Будды» — раздутый живот с отведенными от него конечностями и позвоночником;
- низкая двигательная активность в сочетании с другими признаками.
После проведения УЗИ назначается амнио- или кордоцентез для определения кариотипа плода, получения крови плода (оценка гемоглобина, белка) и возможного внутриутробного лечения. С целью исключения внутриутробной инфекции назначается ПЦР на предполагаемые инфекции.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Источник
Беременная Ю., 21 год, данная беременность первая, отмечала кровянистые мажущиеся выделения в 4-5 нед, перенесла ОРВИ в 8-9 нед, в легкой форме.
А(II) Rh+ группа крови.
Первый скрининг проходила по месту жительства, данные не представлены. В 16 нед 5 дней проходила ультразвуковое исследование у нас в центре, размеры соответствовали менструальному сроку, количество вод отмечалось как нормальное, ни каких отклонений в развитии не было выявлено.
Повторное УЗ исследование проходит через 2 мес. по месту жительства, выявляется выраженный асцит и повторно направляется в скрининг центр.
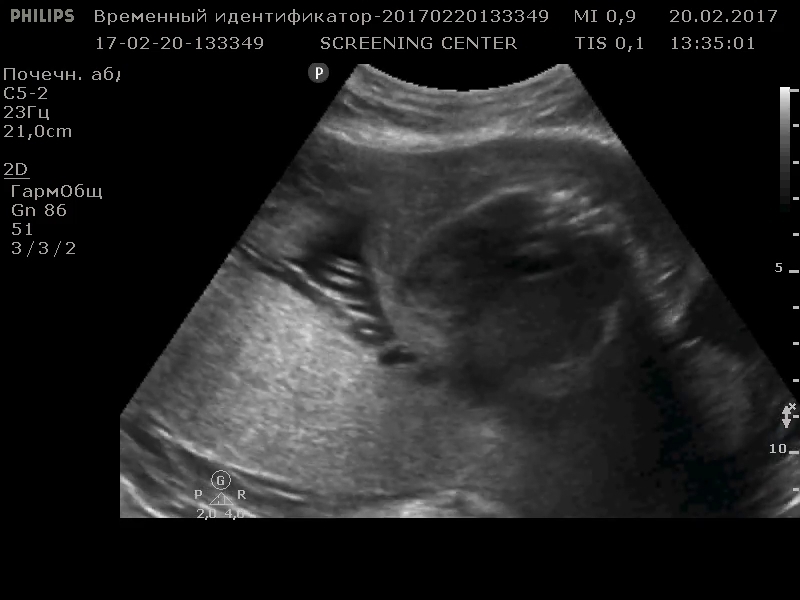
При повторном исследовании выявлены следующие изменения: беременность по размерам головки соответствовала 25 нед, по размерам живота — 33 нед, по размерам бедра и плеча -24 нед. отмечался выраженный асцит, который был напряженным, выпячивал переднюю брюшную стенку, небольшой асимметричный подкожный отек в области лица. Подкожный отек в других местах не отмечался, жидкость в перикарде и в плевральных полостях отсутствовала, со стороны сердца патологии не выявлено, структуры головного мозга были в норме. Отмечалось маловодие.
Произошли преждевременные роды в сроке 27 нед.
Дополнительные данные:
Гистологическое исследование плаценты: плацента соответствует сроку гестации, признаков плацентарной недостаточности и незрелости ворсинчатого хориона не обнаружено. Базальный децидуит (вирусного генеза).
Патолого-анатомическое заключение:
Скопление жидкости в брюшной полости. Первичный ателектаз легких. Кариотипирование плода: 46, XY, Y qh+
Асцит у плода
Скапливание жидкости в брюшной полости плода может быть обусловлено различными патологиями матери или ребенка.
Причиной асцита у плода могут быть:
1. Гемолитическая болезнь новорожденных.
Данное заболевание развивается в том случае, если мать с отрицательным резус-фактором будет вынашивать плода с положительным резус-фактором. Во время первой беременности никаких отклонений от нормы не будет, однако во время родов произойдет контакт крови матери и плода, что приведет к сенсибилизации материнского организма. При повторной беременности резус-положительным плодом данные антитела начнут поражать клетки крови плода, нарушая функции всех его органов и тканей и приводя к развитию генерализованных отеков и асцита. Без своевременного лечения данное заболевание приводит к гибели плода.
2. Генетические заболевания.
Асцит во внутриутробном периоде может быть проявлением синдрома Дауна (при котором появляется лишняя хромосома в 21 паре), синдрома Тернера (для которого характерен дефект половой Х-хромосомы) и других наследственных заболеваний.
3. Внутриутробные аномалии развития.
Причиной внутриутробных аномалий развития может быть инфекция, радиация или травма. Асцит при этом может возникать вследствие нарушения нормального развития печени, сердечно-сосудистой или лимфатической системы, при недоразвитии желчевыделительной системы и при других пороках развития.
4. Повреждение плаценты.
Плацента – это орган, который появляется в организме беременной женщины и обеспечивает жизнедеятельность (доставку кислорода и питательных веществ) плода в течение всего внутриутробного периода развития. Нарушение оттока крови от плаценты или пупочного канатика может повысить давление в кровеносной системе плода, тем самым создав предпосылки для развития отеков и асцита. Источник: https://www.tiensmed.ru/news/ascitus2.html
Причина асцита в составе иммунного или неиммунного отека плода ясна, это анемия, гипопротеинемия …, в следствии чего развивается подкожный отек, скопление жидкости в серозных полостях. В данном случае асцит изолированный, и наиболее вероятная причина асцита могло быть нарушение лимфатического или венозного оттока жидкости из брюшной полости, вследствие их аномалии развития.
Грудной лимфатический проток образуется в брюшной полости на уровне 12-го грудного позвонка при слиянии правого и левого поясничных и кишечного стволов. Через аортальное отверстие диафрагмы он проходит в полость грудной клетки и далее в основание шеи, где впадает в левый венозный узел — место слияния левой внутренней яремной вены и левой подключичной вены. Вблизи места окончания грудной проток принимает подключичный ствол от левой руки и левый яремный ствол от соответствующей половины головы и шеи. Он является наиболее крупным из двух лимфатических протоков, отводя, в конечном итоге, лимфу примерно от 3/4 тела человека.
Хилезный асцит (у взрослых). Данное заболевание характеризуется скапливанием в брюшной полости молочно-белой, блестящей жидкости, в которой повышена концентрация жиров. Причиной этого является нарушение оттока лимфы от брюшины, что обычно связано со сдавливанием или перекрытием просвета грудного лимфатического протока, собирающего лимфу от всей нижней части тела.
Выделяют следующие виды аномалий лимфатической системы:
1. аплазия лимфатического русла – отсутствие лимфатических сосудов в какой-либо области, что приводит к отеку тканей, органа (лимфедема или слоновость);
2. врожденное отсутствие грудного протока как вариант аплазии лимфатического русла встречается в 0,1% случаев;
3. гипоплазия лимфатического русла – количество лимфатических сосудов резко уменьшено. При гипертрофии или повреждении органа это может привести к нарушению лимфооттока и отеку органа;
4. замещение части грудного протока сплетением мелких лимфатических сосудов (можно рассматривать как вариант его гипоплазии);
5. перерыв грудного протока собственным лимфатическим узлом, как и предыдущая аномалия, затрудняет отток лимфы;
Какие у Вас, уважаемые коллеги, предположения по причине асцита в данном случае?
Дополнительные материалы
Для просмотра видео необходимо войти на сайт
видеоролик 1
Для просмотра изображений необходимо войти на сайт
к видеоролику 1. Выраженный, напряженный асцит, кишечник, желудок.
Для просмотра видео необходимо войти на сайт
видеоролик 2.
Для просмотра видео необходимо войти на сайт
видеоролик 3.
Для просмотра изображений необходимо войти на сайт
к видеоролику 3. Почки уменьшены (в 16 нед были нормальных размеров), маловодие, (вероятно из-за снижения кровотока через почек).
Для просмотра видео необходимо войти на сайт
видеоролик 4.
Для просмотра изображений необходимо войти на сайт
к видеоролику 4. Выпирающий в грудную клетку диафрагма, из-за повышения давления в брюшной полости за счет асцита.
Для просмотра изображений необходимо войти на сайт
к видеоролику 4. нижняя полая вена впадает в правое предсердие.
Для просмотра видео необходимо войти на сайт
видеоролик 5.
Для просмотра изображений необходимо войти на сайт
к видеоролику 5. Направленный, в каудокраниальном направлении сосуд, к воротам печени — портальная вена.
Для просмотра видео необходимо войти на сайт
видеоролик 6.
Для просмотра изображений необходимо войти на сайт
к видеоролику 6. Аорта (грудной и брюшной отделы, окрашена в красный цвет)
Для просмотра изображений необходимо войти на сайт
к видеоролику 6. Нижняя полая вена (окрашена в синий цвет)
Для просмотра видео необходимо войти на сайт
видеоролик 7.
Для просмотра изображений необходимо войти на сайт
к видеоролику 7. Пупочная вена (окрашена в красный цвет)
Для просмотра видео необходимо войти на сайт
видеоролик 8.
Понравилась запись? Считаете ее полезной или интересной? Поддержите автора!
Источник
Симптомы асцита у беременной
На ранних сроках асцит, как правило, не влияет на течение беременности. Однако на поздних сроках возможно:
- усиление одышки и затруднение дыхания, так как жидкость, скапливающаяся в брюшной полости, вместе с увеличенной маткой вызывают смещение диафрагмы в сторону грудной полости;
- уменьшение объема грудной полости, что затрудняет движения легких при дыхании. Из-за затруднения дыхания у плода возникает нехватка кислорода, что может представлять для него угрозу;
- заболевание, которое явилось причиной развития асцита, во время беременности может начать прогрессировать.
Инкубационный период асцита у беременной
Как правило, асцит как осложнение появляется уже на поздних стадиях заболевания, которое его вызвало.
Для того чтобы асцит начал проявлять себя и мог быть определен клинически (на основании жалоб и истории заболевания), необходимо скопление как минимум одного литра жидкости в брюшной полости.
Формы асцита у беременной
Выделяют:
- асцит с небольшим количеством жидкости в брюшной полости;
- асцит с умеренным количеством жидкости в брюшной полости;
- напряженный, массивный асцит (развивается при скоплении значительного количества жидкости в брюшной полости).
Также асцит делят еще на несколько видов.
- Стерильный асцит (микроорганизмы в скапливающейся жидкости отсутствуют).
- Инфицированный асцит (в скапливающейся жидкости появляются и размножаются микроорганизмы).
Исходя из результатов медикаментозной терапии, можно также выделить:
- асцит, поддающийся медикаментозному лечению;
- рефрактерный (устойчивый) асцит, который либо не может быть устранен только медикаментозным лечением, либо его ранний рецидив (повторное накопление жидкости) не предотвращается консервативным лечением.
Причины асцита у беременной
Асцит не является самостоятельным заболеванием, а развивается как осложнение других. Причинами его возникновения могут стать:
- портальная гипертензия (заболевание, связанное с повышенным давлением в воротной вене — венозном сосуде, по которому кровь от желудка, селезенки, кишечника и поджелудочной железы проходит в печень. Заболевание сопровождается нарушением функций печени (участие в пищеварении, участие в обезвреживании, участие в обмене веществ));
- цирроз печени (замещение печеночной ткани рубцовой тканью вследствие длительного воспаления);
- алкогольный гепатит (воспаление печени, связанное с постоянным токсическим воздействием алкоголя на печеночную ткань);
- канцероматоз брюшины (поражение злокачественными клетками брюшины — наружной оболочки органов брюшной полости), опухоли органов брюшной полости (желудка, печени, кишечника);
- сердечная недостаточность (при хронических заболеваниях сердца нарушается кровоток во всех органах, и возникает застой крови, что приводит к выходу жидкости в брюшную полость);
- печеночная недостаточность (при хроническом воспалении и повреждении (гибели) ткани печени здоровые печеночные клетки не справляются со своими функциями, нарушается синтез белков, из-за недостаточного содержания белка в крови жидкость выходит из сосудов и скапливается в брюшной полости);
- гипопротеинурия (снижение уровня содержания белка крови) при заболеваниях почек, при длительном голодании;
- туберкулез брюшины (поражение брюшины микобактериями туберкулеза);
- заболевания поджелудочной железы (острый панкреатит – острый воспалительный процесс в поджелудочной железе).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика асцита у беременной
Наличие асцита устанавливается на основании нескольких исследований.
- Анализ анамнеза заболевания и жалоб (когда появились признаки заболевания (увеличение живота, одышка), с чем больной связывает их появление).
- Анализ анамнеза жизни (перенесенные заболевания, операции, инфекции).
- Осмотр больного.
- Ультразвуковое исследование (УЗИ) брюшной полости (определяется наличие свободной жидкости и ее объем).
Также это обследование помогает выявить возможную причину возникновения асцита — заболевание печени (гепатит — воспаление печени; цирроз — заболевание, сопровождающееся необратимым замещением ткани печени фиброзной тканью).
- Лапароцентез (абдоминальный парацентез). Под местным обезболиванием брюшная стенка прокалывается специальным инструментом (троакаром), и жидкость выводится наружу. Для уточнения диагноза заболевания, вызвавшего асцит, жидкость из брюшной полости отправляют на исследование, где определяют:
- количество лейкоцитов (воспалительных клеток крови);
- число нейтрофилов (клетки, являющиеся разновидностью лейкоцитов);
- концентрацию общего белка крови и альбумина (разновидность белка крови);
- бактериальный посев (обнаружение роста микроорганизмов) в асцитической жидкости (полученной при лапароцентезе) для выявления инфицированности, исследование под микроскопом;
- наличие туберкулезного возбудителя (при подозрении на туберкулез брюшины);
- уровень глюкозы (сахара) и ряда ферментов (лактатдегидрогеназы, амилазы);
- наличие опухолевых клеток (цитологическое исследование).
Еще одна функция лапароцентеза – лечебная, так как эта процедура значительно облегчает состояние больного.
Лечение асцита у беременной
Перед назначением лечения необходима консультация акушера-гинеколога.
- Лечение основного заболевания. Если оно является хроническим, то его необходимо привести в состояние длительной ремиссии (стабильного улучшения). В этом случае риск возникновения или рецидива (повторного появления) асцита значительно снизится.
- Диета (употребление пищи, богатой белками, снижение потребления соли).
- Прием мочегонных препаратов.
- Антибиотикотерапия.
- Процедура лапароцентеза. Под местным обезболиванием брюшная стенка прокалывается специальным инструментом – троакаром, и жидкость выводится наружу. Этот метод необходимо применять вместе с медикаментозным лечением, так как велика вероятность повторного накопления жидкости.
- Хирургическое лечение основного заболевания (например, при некоторых формах портальной гипертензии (заболевание, связанное с повышенным давлением в воротной вене — венозном сосуде, по которому кровь от желудка, селезенки, кишечника и поджелудочной железы проходит в печень. Заболевание сопровождается нарушением функций печени, таких как участие в пищеварении, участие в обезвреживании, участие в обмене веществ) возможно проведение сосудистых операций для улучшения кровотока по воротной вене).
Осложнения и последствия асцита у беременной
- Присоединение инфекции с развитием асцит-перитонита (воспаления брюшины – наружной оболочки органов брюшной полости).
- Развитие дыхательной недостаточности (затруднение дыхания и хроническая нехватка кислорода из-за подъема диафрагмы жидкостью и уменьшения объема грудной полости).
- Нарушения функции органов брюшной полости (из-за сдавления органов большим объемом жидкости с нарушением питания и кровоснабжения).
- Возникновение осложнений при лапароцентезе (кровотечение, повреждение органов брюшной полости троакаром (острый конец троакара при неправильном проведении процедуры может повредить стенку желудка или кишечника), образование спаек при частом проведении лапароцентеза с затруднением последующих манипуляций).
Асцит является признаком неправильного или несвоевременно начатого лечения, вызвавшего его заболевания.
Если не принять меры, болезнь будет прогрессировать. Поэтому при подозрении на асцит необходимо срочно обратиться за помощью к специалисту.
Профилактика асцита у беременной
- Своевременное и правильное лечение заболеваний, которые могут стать причиной развития асцита (гепатита, цирроза, портальной гипертензии — заболевания, связанного с повышенным давлением в воротной вене — венозном сосуде, по которому кровь от желудка, селезенки, кишечника и поджелудочной железы проходит в печень. Заболевание сопровождается нарушением функций печени (участие в пищеварении, участие в обезвреживании, участие в обмене веществ)).
- Соблюдение диеты. Необходимо ограничивать потребление жидкости, особенно бесполезной, не утоляющей жажду (газированные напитки, кофе).
- Исключение интенсивных физических и психоэмоциональных нагрузок.
При появлении подозрения на скопление жидкости в брюшной полости необходимо срочно обратиться к врачу, не дожидаясь ухудшения состояния.
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка беременной на учет в женской консультации (до 12 недели беременности).
Источник


