Как вылечить идиопатическую тромбоцитопеническую пурпуру
Лечение идиопатической тромбоцитопенической пурпуры. Эффективность спленэктомииТерапевтические показания в настоящее время проще, после длительного опыта различных терапевтических попыток. Лечение идиопатической тромбоцитопенической пурпуры назначается в соответствии с клинико-гематологической формой, определяемой посредством специальных тестов и состоит, для излечимых форм, в кортикотерапии, в некоторых случаях в спленэктомии и в особых случаях в иммуносуппрессивпой терапии. Первым условием лечения с точным показанием является правильный диагноз идиопатической тромбоцитопенической пурпуры, с устранением вторичных форм, которые, наряду с лечением пурпурового синдрома, нуждаются в лечении этиологического характера. У детей и вообще у молодых младше 20 лет, эволюция идиопатической тромбоцитопенической пурпуры, будучи более легкой, геморрагический синдром ограничивается острой фазой, которая продолжается 3—4 недели. Случаи с внутричерепными геморрагиями бывают редко (1—1,5%) и неизвестно, можно или невозможно их предупреждать посредством лечения кортикоидами (McClure). Поэтому, по крайней мере для этой группы больных рекомендуется лишь надзор и покой, до тех пор пока число тромбоцитов начинает повышаться и геморрагии проходят. Терапия кортикоидами идиопатической тромбоцитопенической пурпуры была эскпериментирована долгое время. На больших группах больных, которым не применялось лечение преднисоном, в 85% случаев эволюция была хорошей, а у леченных предни-соном эволюция оказалась подобной первой, без статистической разницы между группами (Choi и McClure, McClure). Если пурпура затягивается, как это часто бывает у взрослого, назначается кортикотерапия в вариабильных дозах. Высокие дозы — 1,5—2 мг/кг веса тела показаны только в устойчивых на малые дозы случаях, когда тромбоциты составляют менее 20 000. Нельзя забывать, что длительное лечение высокими дозами может снижать медуллярный тромбоцитопоэз (Shulmann). При формах, которых не излечиваются спонтанно на 3—4 недели, но число тромбоцитов варьирует между 25—50 000 и более, следует применять дозы в 0,5—1 мг/кг веса тела, которые следует приостанавливать когда рост тромбоцитов приближается к 100 000. В основном 60% больных отвечают на дозы в 1—1,5 мг/кг веса тела или меньше и лишь 10% нуждаются в более высоких дозах (Baldini). Согласно McClure у 75% больных тромбоцитопения персистирует после 3 месяцев эволюции, нуждаясь в продолжении кортикотерапии в высоких дозах. У половины из них ремиссии не происходит, так что необходимо прибегать к спленэктомии или к другому лечению.
Эффект кортизона по-видимому имеет скорее симптоматический характер, благоприятствуя устойчивости капилляров и сокращая таким образом эволюцию пурпуры, даже если число тромбоцитов не возрастает в таком же темпе. Однако признано, что тромбоцитарный лизис уменьшается и возрастает число тромбоцитов благодаря действию кортизона, его свойству ингибировать тромбоцитофагию в гепатоспленической макрофаговой системе. Исследования Harrington показали однако, что эффект уменьшается со временем, при этом тромбоцитофагия сокращается, а также и титр антител благодаря иммунодепрессивному, лимфоцитотоксическому действию кортизона. АКТГ, рекомендуемый в некоторых резистентных случаях, повидимому не оказывает лучшего действия ни на одной из фаз при тяжелой эволюции. У взрослого, особенно после 50-летнего возраста, эволюция острых форм тяжелее, геморрагии более суровые, а риск хроницизации, по некоторым статистикам, составляет 25—35%. В этих случаях необходима кортикотерапия в высоких дозах. Однако следует иметь в виду, что многие из форм у взрослого, с хронической эволюцией, могут возникать по поводу сенсибилизации к медикаментам и меньше в виде первичных форм идиопатической тромбоцитопенической пурпуры. В хроницизированных формах у взрослого и особенно у женщин пурпура затягивается но становится менее тяжелой. Если пурпура умеренная и только кожная, больные могут вести почти нормальный образ жизни с минимальным числом тромбоцитов, варьирующим между 30 000 и 70 000. Кортикотерапия назначается с целью излечения в случаях с тяжелыми рецидивами, с увеличением доз и с продолжением лечения в течение 2—3 месяцев. Если не достигается излечения, следует рекомендовать спленэктомию. Если последняя представляет некоторый риск или существуют другие патологические состояния ее противопоказывающие, можно сокращать дозы в известных пределах с тем, чтобы сохранять оптимальное число тромбоцитов. Сочетание гормонального лечения у женщины с применением в особенности тестостерона может привести к излечению или к значительному улучшению.
Беременной женщине с идиопатической тромбоцитопенической пурпурой назначается кортикотерапия, особенно в течение последней трети беременности, когда пурпура отягощается. Хронические формы переносятся лучше, в то время как острые формы, возникающие во время беременности, могут быть тяжелыми и нуждаются в высоких дозах кортизона. Все авторы согласны, что идиопатической тромбоцитопенической пурпура, как и кортикотерапия, не отягощает беременность для матери; однако 60% детей рождаются с пурпурой, а из них умирают до 10%. Вполне вероятно, что лечение кортизоном в последние 3 месяца, благодаря сокращению антител, улучшает пурпуру у новорожденного или даже вообще предотвращает ее появление (Baldini, Schenker и сотр.). Несмотря на то, что в основном беременность эволюирует нормально, в течение последних трех месяцев все-таки происходят внутриматочные кровотечения с преждевременным отторжением плаценты и преждевременными родами. В тех случаях, на которые кортикотерапия не повлияла, следует производить трансфузии тромбоцитов до тех пор пока не прекратится геморрагия постпартум. В лечении идиопатической тромбоцитопенической пурпуры трансфузия тромбоцитов необходима лишь при серьезных геморрагических осложнениях и особенно при внутричерепных геморрагиях. Не известно, в какой мере на их эволюцию и на предупреждение, при сильном сокращении тромбоцитов, оказывают влияние очень высокие дозы кортизона и трансфузии тромбоцитов. Известно, что при острой форме, в которой происходят геморрагии, жизнь трансфузированных тромбоцитов продолжается лишь несколько часов, так что их эффект весьма мимолетный. Трансфузии тромбоцитов могут давать хороший эффект при хронических формах, устойчивых к кортикотерапии, и когда больных надо подготовить к спленэктомии. Количество трансфузированных тромбоцитов надо рассчитать в зависимости от числа имеющихся у больного тромбоцитов в момент перфузии, с целью получения нарастания до 30—50 000 тромбоцитов. Для этого рекомендуются концентрированные свежие тромбоциты, взятые из 2—6 единиц крови. Практически, это рекомендуется только для спленэктомии за 1—2 часа до вмешательства. Жизнеспособность и гемостатический эффект сохраняются только для тромбоцитов, взятых самое большее за 24 часа до использования (Baldini и сотр.). Использование тромбоцитов, сохраняемых после замораживания, пока еще изучается и вполне вероятно, что оно сможет дать хорошие результаты (Iercan и сотр.). Спленэктомия считается специфической терапией при идиопатической тромбоцитопенической пурпуре наряду с кортикотерапией и иммуносупрессией; она является как бы интермедиарным методом между первыми двумя. Если показание целесообразно, результаты спленэктомии хорошие в 80—90% случаев, но существуют значительные вариации в разных группах больных, находившихся под наблюдением за прошлые 25 лет (Dameshek и сотр., Gardner). Повидимому высокий процент хороших результатов — до 85% — (McGlure) получается за счет спленэктомий у детей при острых формах, но вполне вероятно, что можно было получать излечения и с помощью долговременной кортикотерапии; у взрослого, с преобладанием хронических форм, хорошие результаты за последние годы не превышают 65%, то есть как это было 30 лет тому назад (Harrington). Впрочем, даже у детей при хронических формах, по другим статистикам, излечения не превышали 60% (Chioi и McGlure). У взрослых старше 50 лет, ремиссия после спленэктомий не превышает 50% случаев (Aster). Наш опыт на более чем 20 случаев идиопатической тромбоцитопенической пурпуры показал, что правильно показанная спленэктомия дает полные или частичные ремиссии в 85% случаев (Butoianu и сотр.). Несомненно хорошие результаты получаются у больных, отвечающих на кортизон, но зависимых от этого медикамента, так что существует показание спленэктомии.
Согласно собственному опыту и из литературы вытекает, что спленэктомия показана при формах с рецидивами или при хронических формах, устойчивых к лечению кортизоном в высоких дозах — 1,5—2 мг/кг веса гела, в течение 3—6 месяцев. Неизбежное вмешательство можно производить под защитой высокими дозами кортизона в тот момент когда число тромбоцитов составляет 20—25 000; в случаях с висцеральными кровотечениями, увеличиваются дозы кортизона и производится перфузия тромбоцитов за 1—2 часа до вмешательства; перфузия повторяется после вмешательства если не получилось быстрого и немедленного нарастания. При хорошей дооперационной подготовке смертность не превышает 1% оперированных больных. Как мы уже указывали, возможно предвидеть хороший эффект спленэктомии в случаях с максимальной секвестрацией в селезенке, хотя существуют показания и противоположных результатов: максимальная секвестрация в печени и все-таки хорошие эффекты после спленэктомий (Najean и сотр.). Изъятие селезенки имеет и эффект биологической иммуносуппрессии, так как устраняется главный очаг производства автоагглютининов. Не подтверждается однако соотношение между эффектом спленэктомии и титром антител. Во всяком случае интенсивность секвестрации в печени или селезенке не является более важным критерием для показания спленэктомий (Aster и Кеепа, Baldini, Najean и Ardailan). Один из критериев предсказания результатов спленэктомий — немедленный ответ после спленэктомий. Если в течение 1—3 дней тромбоциты достигают высоких цифр, более 500 000, они сохранятся в дальнейшем в нормальных пределах, с клиническими излечениями в 84% случаев (Orringer, Najean и Ardailan). Если нарастание достигает лишь 100—200 000, получаются излечения только в 25% случаев, а у 85% тромбоциты спадают спустя несколько недель до прежних цифр и возобновляются пурпуровые явления. Патогенетическая гипотеза, согласно которой спленэктомия удаляет максимальный очаг секвестрации (Shulmann и сотр., Aster и Keena, Najean и Ardailan) и производства антител (McMillan и сотр., Karpatkin и сотр.) не подтверждается благодаря непостоянным результатам спленэктомии. Антитела исчезают в некоторых исследованных случаях, но часто они персистируют и тромбоциты остаются пониженными, а в некоторых случаях повышаются до нормальных цифр (Berceanu и сотр.). Несмотря на это, опыт показал, что больные, которые не ремиттируются полностью после спленэктомии нуждаются в более низких дозах кортизона и цитостатических медикаментов. В некоторых исследованных нами случаях кортикотерапия непрерывно примененная в случае неудачи после спленэктомии привела к ряду окончательныу излечений. Однако неизвестно если эти излечения не произошли бы и без спленэктомии. Показания терапии с иммуносуппрессивными медикаментами должны делаться только в случаях крайней необходимости, лишь в тех случаях, когда спленэктомия не дала результатов и когда персистирует эволюция тяжелой хронической формы. Как указывалось ранее, кортикотерапия при идиопатической тромбоцитопенической пурпуре имеет иммуносупрессивный эффект лишь вторично и неопределенно, не контролируя автоиммунный процесс, что создает необходимость использовать другие медикаменты твердо доказанного иммуносуппрессивного действия. До сих пор использовался главным образом имуран (азотиоприн), который давал результаты в 65% случаев хронических форм у взрослого, но и у ребенка (Goebel и сотр.). Согласно другим, хорошие результаты не превышают 20—30% случаев устойчивых к кортикотерапии или к спленэктомии, где показание иммуносуппрессии является первостепенным. Использовались и другие медикаменты с антиметаболическим действием, как 6-метил-пурин, тиогуанин, имеющие близкое к имурану фармакодинамическое действие. Используемые дозы известны, соответственно 2,5—3 мг/кг веса тела для 6 MP и имурана и несколько меньше, 2 мг/кг веса тела для тиогуанина. Попытки лечения эндоксаном, обычно перорально, 50—100 мг, дают приблизительно такие же результаты или лучшие (Finch и сотр.), но с более значительными вторичными токсическими эффектами. Как и при любой иммуносуппрессивной терапии, лечение должно продолжаться несколько месяцев и прекращаться, когда тромбоциты приближаются к нормальной цифре. В некоторых кортикозависящих случаях, применение иммуносуппрессивного медикамента ведет к уменьшению дозы кортизона у больных, леченных долгое время этим медикаментом и проявляющих явные признаки терапевтического гиперкортицизма. Не существует обширного опыта в связи с использованием актиномицина С, который на небольшом числе случаев, повидимому дал спектакулярные результаты (Baldini). Однако очень важные вторичные токсические эффекты ограничивают показание этого медикамента (Martin и сотр.). За последнее время в терапию резистентных форм идиопатической тромбоцитопенической пурпуры проникли производные Vinca rosea, винбластин и в особенности винкристин (Marmont и сотр., Harrington). Они применяются в несколько меньших дозах, чем при злокачественных заболеваниях, а именно 1/20 мг/кг веса тела винбластина и 0,5 мг/м2 винкристина через каждые 2 или даже 3—4 недели. В некоторых случаях с длительной резистентностью к другим методам, были получены полные или даже частичные ремиссии, с сокращением тромбоцитов и полным исчезновением клинических признаков пурпуры. Если после 2—3 инъекций не появляются признаки ремиссии следует отказаться от этих медикаментов. Фармакодинамическое действие, детерминирующее рост тромбоцитов является темой дискуссий. Вполне вероятно, что оба медикамента имеют иммуносуппрессивный эффект, но винкристин поводимому оказывает добавочно стимулирующий эффект на центральный тромбоцитопоэз. Имея в виду хорошие результаты, полученные нами и в случаях дисглобулинемических пурпур, следует признать иммуносушгрессивный эффект, влияющий на воспалительные поражения сосудистой стенки. Согласно некоторым более новым данным (Finch и сотр.), наилучшие результаты получаются в хронических случаях, эволюция которых продолжается более 4 месяцев; но если до 8 месяцев еще возможно получать хорошие результаты, после 12 месяцев результаты редко бывают хорошими или посредственными, а после 18 месяцев отмечаются в основном только неудачи. Недавно в Бухарестской Клинике Гематологии была сделана попытка прицельной иммуносуппрессии, с целью уничтожения макрофаго в посредством тромбоцитов загруженных in vitro Винкристином или Винбластином. В случаях где применялся этот метод были получены явные но мимолетные результаты, причем в хронических формах снова возникали рецидивы. Кроме этих трех главных методов лечения, которые под правильной последовательностью и правильным применением дают эффективные результаты в большинстве форм идиопатической тромбоцитопенической пурпуры, в некоторых случаях, устойчивых ко всем этим методам, делались попытки других лечений, которые были затем отвергнуты. Так например, лечение гепарином или дикумаролом (Cohen) принятое в силу гипотезы, что оно убавляет эффект реакций антиген-антитело, особенно благодаря антикомплементарному действию гемарина, было отвергнуто тем более, что известны случаи тромбоцитопений после гепаринотерапии (Natelson и сотр., Fratantoni и сотр.); антикоагулирующая терапия может давать кое-какие эффекты в тех случаях, когда возникает и процесс диссеминированной внутрисосудистой тромбоцитопенизирующей коагуляции. — Вернуться в раздел «гематология» Оглавление темы «Тромбоцитопеническая пурпура»:
|
Источник
Около 40% всех высыпаний геморрагического характера связаны с тромбоцитопенической пурпурой. Ее распространенность составляет от 1 до 13 человек на 100 тысяч населения в зависимости от региона.
Среди всех диатезов геморрагического характера тромбоцитопеническая пурпура стоит на первом месте по распространенности среди детей дошкольного возраста, у взрослых сидром встречается реже и поражает в основном женщин.
Что такое тромбоцитопеническая пурпура?
Тромбоцитопеническая пурпура (болезнь Верльгофа, ИТП, первичная иммунная тромбоцитопения) – заболевание, которое характеризуется сниженным уровнем тромбоцитов в крови (тромбоцитопения).
Период жизни тромбоцитов колеблется от 7 до 10 суток.
При тромбоцитопенической пурпуре иммунитет подавляет собственные клетки крови, и они погибают в течение нескольких часов. Следствием этого является увеличенное время кровотечения.
Тромбоцитопеническая пурпура подразделяется на острую, рецидивирующую и хроническую форму течения заболевания.
- Острой формой болеют преимущественно дети, болезнь длится примерно 6 месяцев, после выздоровления нормализуется уровень тромбоцитов в крови, рецидивы отсутствуют.
- Хроническая форма продолжается более 6 месяцев, поражает взрослых людей.
- Рецидивирующая форма имеет циклический характер течения: рецидивы сменяют периоды облегчения. По частоте обострений болезнь делится на часто, редко, и непрерывно рецидивирующую.
В зависимости от причины, вызвавшей болезнь, тромбоцитопеническая пурпура подразделяется на формы:
- изоиммунная (аллоиммунная) тромбоцитопения возникает в период внутриутробного развития, связана с:
- проникновением антитромбоцитарных антител через плаценту от матери к ребенку, сниженный уровень тромбоцитов наблюдается во внутриутробном периоде и в первые месяцы после рождения;
- антитромбоциатрные антитела появляются после переливания крови;
- гетероиммунная (гаптеновая) тромбоцитопения возникает в результате изменения антигенов тромбоцитов, в итоге иммунная система воспринимает собственные клетки крови как чужеродные. Такая реакция иногда встречается как следствие вирусного, бактериального инфицирования, или после приема некоторых медикаментов. Если гетероиммунная тромбоцитопения не исчезает в течение полугода, то она считается аутоиммунной.
- аутоиммунная тромбоцитопения (АИТП) – это множество форм, в том числе идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа), причины которой не установлены.
Причины возникновения
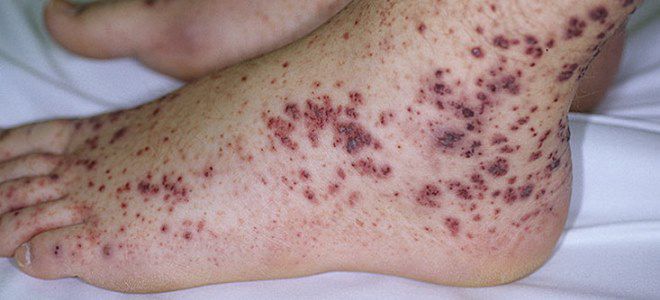
Причины развития тромбоцитической пурпуры до их пор остаются до конца не установленными.
- 45% случаев тромбоцитической пурпуры имеет идиопатический характер (болезнь Верльгофа), то есть причины не установлены.
- 40% случаев этой патологии связано с перенесенным инфекционным заболеванием и возникает через 2-3 недели после выздоровления. Чаще всего имеет значение инфекция вирусного происхождения (корь, ветряная оспа, краснуха, ВИЧ-инфекция, коклюш и т.д.), гораздо реже – бактериального (малярия, брюшной тиф и т.д.)
Также возникновению тромбоцитопенической пурпуры могут способствовать:
- сильное переохлаждение;
- травмы;
- чрезмерная инсоляция (ультрафиолетовое облучение);
- радиация;
- осложнение после введения вакцины;
- прием некоторых медицинских препаратов (барбитураты, салициловая кислота, антибиотики, эстрогены, мышьяк, соли ртути);
- нарушение работы системы кроветворения;
- новообразования, локализующиеся в костном мозге;
- протезирование сосудов, вследствие механического повреждения клеток крови;
- прием некоторых пероральных контрацептивов.
Факторы риска
Тромбоцитопеническая пурпура может обнаруживаться у детей и взрослых любого возраста, но существуют факторы, которые увеличивают риск развития этого состояния:
- принадлежность к женскому полу (у женщин тромбоцитопеническая пурпура встречается в три раза чаще чем у мужчин);
- недавно перенесенное инфекционное заболевание увеличивает риск развития болезни, особенно у детей;
- наследственность (заболевание у близких родственников повышает риск возникновения тромбоцитопении);
- частые стрессы.
Симптомы тромбоцитопенической пурпуры

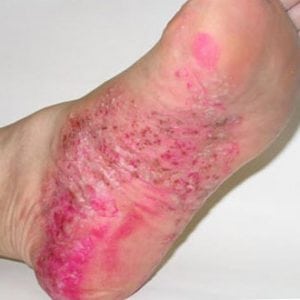
При болезни Верльгофа основными признаками являются кровоизлияния.
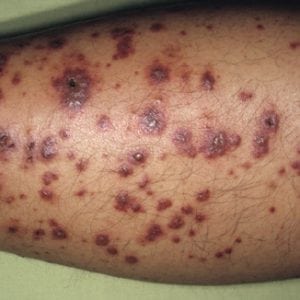
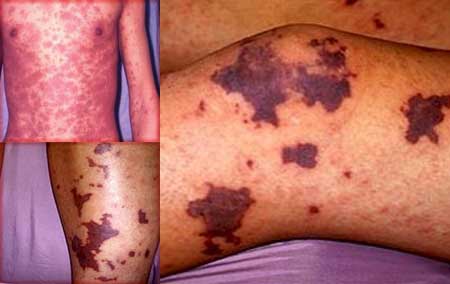
Фото идиопатической тромбоцитопенической пурпуры
Болезнь Верльгофа в своем течении имеет три стадии:
- геморрагический криз – проявления выражены ярко, в анализе крови отмечается сниженный уровень тромбоцитов;
- клиническая ремиссия – внешние признаки тромбоцитопении угасают, но свойственные ей изменения в анализе крови все еще есть;
- клинико-гематологическая ремиссия – анализы приходят в норму, клинических признаков заболевания также нет.
Первые признаки тромбоцитопении появляются при снижении уровня тромбоцитов в крови ниже 50*109 /л, это происходит примерно спустя 2-3 недели после того, как воздействовал фактор вызвавший заболевание.
Острая тромбоцитопеническая пурпура
 Симптомы острого течения
Симптомы острого течения
Заболевание начинается внезапно: на кожном покрове и на слизистых оболочках появляются кровоизлияния (см. фото выше), начинаются кровотечения, общее состояние ухудшается, кожа становится бледной, артериальное давление понижается.
Температура тела может достигать 38 градусов. Воспаляются и становятся болезненными лимфатические узлы.
Хроническая тромбоцитопеническая пурпура
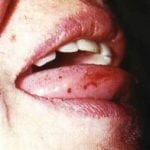
Петехии на боковой поверхности языка.

Признаки хронического течения болезни
Главный признак болезни – высыпания. Они появляются на коже и слизистых оболочках, болезненны, разные по размеру.
Высыпания могут быть нескольких видов:
- петехии (мелкие точки);
- вибекс (сыпь собирается в группы или полоски);
- крупные пятна, включающие и петехии и полоски.
Цвет свежих высыпаний пурпурный. Отцветающие» высыпания имеют желтый или зеленый цвет. Сыпь на кожных покровах моет быть влажной либо сухой.
В случае влажных высыпаний возможно кровотечение, особенно в ночное время.
Обычное расположение: на груди, животе, верхних и нижних конечностях, редко на лице и шее. В тоже время сыпь появляется на слизистых оболочках.
Некоторые локализации недоступны для осмотра без специального оборудования: барабанная перепонка, серозная оболочка мозга и других органов.
Важный симптом болезни – кровотечение различной интенсивности. Наиболее часто наблюдающиеся кровотечения:
- носовое кровотечение;
- из десен и в местах удаленных зубов;
- после операции по удалению миндалин;
- при кашле из дыхательных путей;
- из пищеварительного тракта с рвотными массами или мочой;
- маточное кровотечение.
Кровотечения возникают либо одновременно с кожными высыпаниями, либо после.
Температура тела при хронической тромбоцитопенической пурпуре не повышена, иногда наблюдается учащенное сердцебиение, у детей увеличиваются и становятся болезненными лимфатические узлы.
Тромботическая форма идиопатической тромбоцитопенической пурпуры.
Эта форма заболевания является самой опасной из всех.
Характерно острое, спонтанное начало, злокачественное течение.
Вследствие образования гиалиновых тромбов нарушается кровоснабжение различных органов.
Идиопатическая тромбоцитопеническая пурпура (ИТП) тромботического типа характеризуется следующими симптомами:
- геморрагическая сыпь;
- лихорадка;
- острая почечная недостаточность (именно она является причиной летального исхода);
- судороги, нарушение чувствительность;
- желтуха;
- суставные боли;
- невроз, спутанность сознания, кома;
- аритмия;
- абдоминальные боли.
Диагностика
Для постановки диагноза болезнь Верльгофа проводится опрос и осмотр пациента. Для подтверждения наличия заболевания применяются лабораторные методы исследования крови, мочи и спинного мозга.
При хроническом течении гематологические показатели могут быть в пределах нормы.
В ходе опроса гематолог (врач, специализирующийся на болезнях крови) выясняет наличие в анамнезе факторов, способствующих развитию тромбоцитопенической пурпуры: инфицирование вирусами, прием медицинских препаратов, вакцинация, воздействие радиации и т.д.
Осмотр пациента выявляет характерный признак этого заболевания – геморрагическую сыпь на коже и слизистых оболочках. Также врач может провести ряд проб, дающих возможность выявить кровоизлияния в кожу:
- Манжеточная проба применяется у взрослых и детей от 3 лет. Пациенту надевают на руку манжету для измерения давления, если спустя 10 минут обнаруживаются точечные кровоизлияния, проба считается положительной.
- Проба жгута используется только у взрослых людей. При наложении медицинского жгута появляются кровоизлияния в месте давления.
- «Метод щипка» – после небольшого щипка образуется кровоподтек.
Общий анализ крови выявляет отклонения в уровне гемоглобина (анемия отмечается при значительной кровопотере), тромбоцитов. Коагулограмма крови показывает скорость свертывания крови, присутствие антитромбоцитарных антител, сниженную ретракцию сгустка или ее отсутствие. В общем анализе мочи обнаруживаются эритроциты.
В тяжелых случаях проводится биопсия красного костного мозга. При исследовании биоптата выявляется нормальное или повышенное содержание мегакариоцитов, наличие их незрелых форм.
В случае характерной клинической симптоматики, лечение можно начинать немедленно, не дожидаясь результатов лабораторных анализов.
Лечение болезни Верльгофа
Если тромбоцитопеническая пурпура не вызывает осложнений, отсутствуют выраженные кровотечения, показатели тромбоцитов в крови не ниже 50*109 /л, медицинская тактика заключается в наблюдении – лечения не требуется.
При снижении уровня тромбоцитов до 30-50*109 /л лечение необходимо пациентам из группы риска по развитию кровотечения (артериальная гипертония, язвенная болезнь желудочно-кишечного тракта).
При падении уровня тромбоцитов ниже 30*109 /л требуется срочная госпитализация.
Консервативная терапия
Консервативная терапия включает применение медицинских препаратов, они позволяют подавить аутоиммунные процессы и снижают сосудистую проницаемость:
- глюкокортикостероиды (Преднизолон) уже в течение 1-2 недель дает эффект лечения;
- глобулины (Иммуноглобулин G), повышает уровень тромбоцитов;
- интерфероны (Интерферон A2) применяются, когда глюкокортикостероиды бессильны;
- цитостатики (Циклофосфан, Имуран, Винбластин, Винкристин и Азатиоприн);
- витамины PP и C, соли кальция, аминокапроновая кислота.
Для остановки наружного кровотечения используется гемостатическая губка, при внутреннем кровотечении вводятся препараты для остановки крови.
В случае тяжелого течения применяется плазмаферез – переливание компонентов крови, тромбоцитарной массы.
Хирургическое лечение
В некоторых случаях идиопатическая тромбоцитопеническая пурпура не поддается консервативной терапии, тогда проводится операция по удалению селезенки – спленэктомия.
Сразу наблюдается значительное улучшение, однако есть риск послеоперационных осложнений и значительно уменьшается сопротивляемость организма инфекционным заболеваниям.
Спленэктомия проводится по ряду показаний:
- длительность болезни более 1 года, 2-3 периода обострения, неэффективность глюкокортикостероидной терапии;
- противопоказания к приему адренокортикостероидов;
- рецидив тромбоцитопении после курса медикаментозной терапии;
- тяжелое течение идиопатической тромбоцитопенической пурпуры, кровоизлияния в жизненно-важные органы.
Средства народной медицины
Для лечения тромбоцитической пурпуры в дополнение к медицинским препаратам используют лечебные растения, обладающие кровоостанавливающими свойствами. Среди них:
- двудомная крапива;
- хвощ полевой;
- кровохлебка;
- пастушья сумка;
- кора калины;
- кислица;
- мелиса;
- пастушья сумка;
- женьшень;
- лапчатка гусиная.
Диета
Важно, чтобы употребляемая пища была чуть теплой или прохладной. Полезны свежие овощи и фрукты, но нужно следить, чтобы они не вызывали аллергической реакции.
Запрещены:
- соленые продукты;
- копченые;
- пряности;
- продукты быстрого питания;
- напитки: газированные, алкогольные, кофе.
Прогноз
У взрослых полным выздоровлением тромбоцитопеническая пурпура заканчивается в 75% случаев, у детей – в 90% случаев. Возникновение серьезных осложнений возможно только в остром периоде болезни.
Вероятность летального исхода при тромботическом варианте тромбоцитопенической пурпуры зависит от обширности поражения и степени поражения головного мозга, сердечно-сосудистой системы, почек и других органов.
Больным, имеющим в анамнезе эту патологию, необходимо постоянное врачебное наблюдение, исключение медицинских препаратов, негативно влияющих на свертываемость крови, пересмотр образа жизни и питания.
Профилактика
Профилактические мероприятия при тромбоцитопенической пурпуре направлены на предотвращение обострений. Они предусматривают поддержание уровня тромбоцитов и гемоглобина в крови и включают в себя:
- исключение аллергенов в продуктах питания (острое, жареное, алкоголь);
- отказ от медицинских препаратов, влияющих на агрегацию тромбоцитов (ибупрофен, препараты с кофеином, снотворные, аспирин);
- воздержание от длительного пребывания на солнце;
- ограничить вакцинацию, отказаться от антигриппозной вакцины;
- избегание контакта с инфекционными больными;
- избегание травмоопасных видов спорта;
- исключение жестких диет;
- сведение к минимуму стрессовых ситуаций.
После выписки из больницы, пациент встает на диспансерный учет по месту жительства – его наблюдает врач не менее 2 лет.
Однако большая доля ответственности за здоровье ложится на плечи пациента или его родителей, в случае заболевания ребенка.
Учитывая, что тромбоцитопеническая пурпура часто встречается у детей, очень важно обучение всей семьи правилам профилактики этого заболевания.
Видеозаписи по теме
Источник






