Как вылечить лимфобластный лейкоз
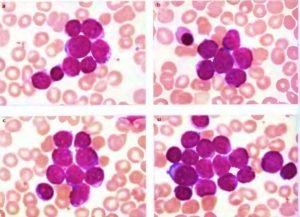
Лейкозы, или гемобластозы, в быту известные под названием белокровие – это злокачественные новообразования, формирующиеся из клеток крови и их предшественников. Все лейкозные клетки – клоны одной исходно изменившейся. Острый лимфобластный лейкоз – это патология лимфоидного ростка кроветворения.
Заболевание преимущественно детское – 60% всех пациентов моложе 20 лет. Чаще всего страдают дети в период с 3 до 4 лет, преимущественно мальчики. Второй пик заболеваемости приходится на период 50-60 лет. Тем не менее, болезнь может развиться в любом возрасте, включая младенческий.
Причины и механизмы развития
В основе патофизиологии опухолевого роста при лейкозах – мутации одной кроветворной клетки, которая перестает реагировать на регуляторные сигналы организма, теряет способность к созреванию (дифференцировке), ограничение числа делений (в норме клетки прекращают существование после примерно 50 митозов) и начинает бесконтрольно размножаться.
Как правило, назвать одну — единственную причину мутации бывает невозможно, особенно с учетом того, что большинство пациентов – дети. Но существуют предрасполагающие факторы развития лейкоза:
- воздействие химических агентов (бензол, некоторые лекарства);
- биологические факторы (типичный пример – вирус Эпштейна-Барр, вирус HLTV);
- врожденные хромосомные аберрации;
- некоторые наследственные заболевания (синдромы Дауна, Блума, Кляйнфельтера, Вискотта-Олдрича, анемия Фалькони);
- физические факторы: ионизирующее , рентгеновское излучение (работники рентгенологических кабинетов болеют лейкозом чаще среднего в популяции).
Всё потомство – клоны исходной атипичной лимфоцитарной клетки, неконтролируемо размножаясь, подавляют деление и созревание нормальных ростков кроветворных клеток. Сначала они делятся в пределах костного мозга, потом выходят в кровь, селезенку, печень, внутренние органы – и это становится началом клинических проявлений.
Симптомы
Жалобы и симптомы при остром лимфобластном лейкозе вызваны такими факторами, как:
- интоксикация организма продуктами распада злокачественных клеток;
- угнетение кроветворения и его последствия;
- инфильтрация органов лейкозными клетками.
Собственно, три этих фактора и лежат в основе патогенеза лейкоза.
Клиника интоксикационного синдрома обычно ярко не проявляется, и хоть и бывает зачастую первым симптомом лейкоза, не привлекает к себе внимания. Слабость, потливость, субфебрилитет (температура чуть выше 37) обычно связываются с какими-то другими причинами.
Активно делящиеся лейкозные клетки фактически «перетягивают на себя» все ресурсы костного мозга. К тому же, они выделяют вещества, которые угнетают деление нормальных предшественников клеток крови. В результате уменьшается количество эритроцитов, лейкоцитов и тромбоцитов. Это проявляется:
- Анемией. Недостаток красных кровяных клеток, а, следовательно гемоглобина, приводит к нехватке кислорода в организме. Основные симптомы: общая слабость, бледность кожи и слизистых, одышка при физической нагрузке.
- Тромбоцитопенией. Недостаток тромбоцитов проявляется кровотечениями. Они могут быть различной интенсивности, от петехий – кожной сыпи – до обильных желудочных, маточных кровотечений и внутричерепных кровоизлияний.
- Развитием иммунодефицита. За защиту от инфекций отвечают лимфоциты, нейтрофильные лейкоциты. Нормальные лимфоциты не вызревают, заменяясь бластами, которые в силу незрелости неспособны защищать от инфекций, а количество лейкоцитов снижено из-за угнетения нормального кроветворения. Тяжесть инфекций может быть различна, вплоть до обширных флегмон и сепсиса. Такие осложнения возникают в 10-20% случаев острого лимфатического лейкоза.
Злокачественные клетки, проникая во внутренние органы, образуют отдалённые очаги — лейкозные инфильтраты. В отличие от метастазов других злокачественных опухолей, лейкозные инфильтраты не разрушают ткани, а раздвигают их. У 75% больных увеличиваются лимфоузлы, печень, селезенка . Появляются лейкозные бляшки на коже. Инфильтрация мозговых оболочек (нейролейкоз) вызывает проявления, сходные с симптомами менингита: тошноту, нарушения координации, головную боль, сонливость. Такие признаки отмечаются у 50% пациентов.
Диагностика
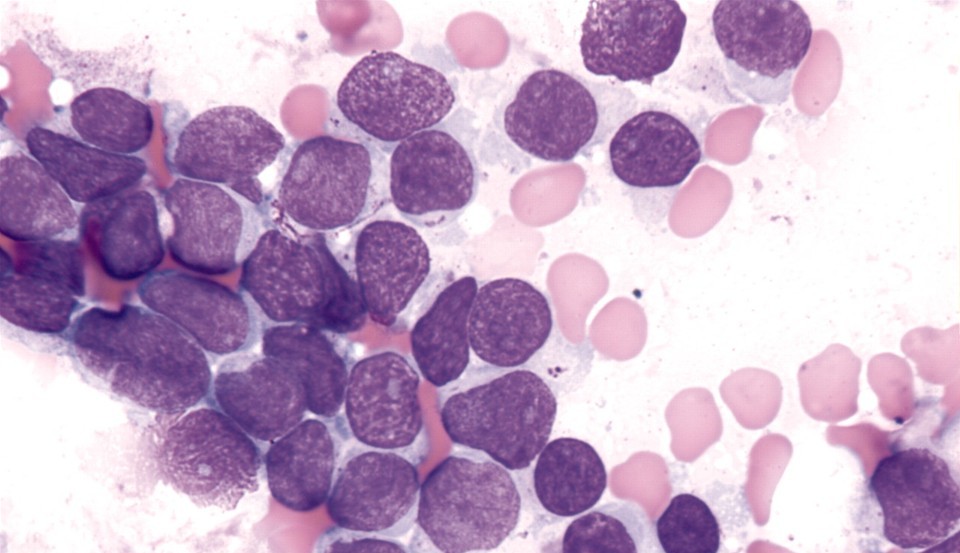
Обычно первым привлекает внимание измененный анализ крови, с количеством лейкоцитов более 15х109/л. Для острых лейкозов характерен так называемый лейкозный провал – в крови огромное количество бластных клеток, немного зрелых лимфоцитов и полностью отсутствуют промежуточные, созревающие клетки.

Для окончательного подтверждения диагноза выполняют анализ костного мозга, полученного при пункции, и исследуют количество бластных клеток. Для большей части острых лейкозов главный онкомаркер – более 20% бластных клеток в костном мозге, но для острого лимфобластного лейкоза диагностический критерий – 25% бластов. Если этот показатель ниже, или бластных клеток нет в костном мозге, но есть лейкозные инфильтраты в других органах и тканях, говорят о лимфобластной лимфоме, лечение которой, впрочем, не отличается от лечения острого лейкоза.
Морфоцитохимическое исследование костного мозга, иммунофенотипирование, цитогенетическое исследование (которое лежит в основе современной классификации лейкозов, рекомендованной ВОЗ), позволяющие определить все особенности клеток лейкозного клона, оговорены в клинических рекомендациях, но на практике возможны только в некоторых крупных медицинских центрах.
Обязательно выполняется люмбальная пункция, чтобы подтвердить или опровергнуть нейролейкоз. Это состояние требует специальной терапии, потому что обычные химиопрепараты не проникают через гематоэнцефалический барьер.
Клинический анализ крови и изучения состояния свертывающей системы позволяют выявить и скорректировать анемию, тромбоцитопению.
КТ грудной клетки и брюшной полости позволяет определить поражение печени, селезенки, лимфоузлов. Особенно опасно увеличение лимфоузлов средостения, расположенных рядом с сердцем, трахеей и крупными бронхами.
Лечение и прогноз острого лимфобластного лейкоза у детей
Современные протоколы терапии превратили острый лимфобластный лейкоз у детей из абсолютно летального в потенциально излечимое заболевание.
Исходя из индивидуальных особенностей, возможно три варианта прогноза.
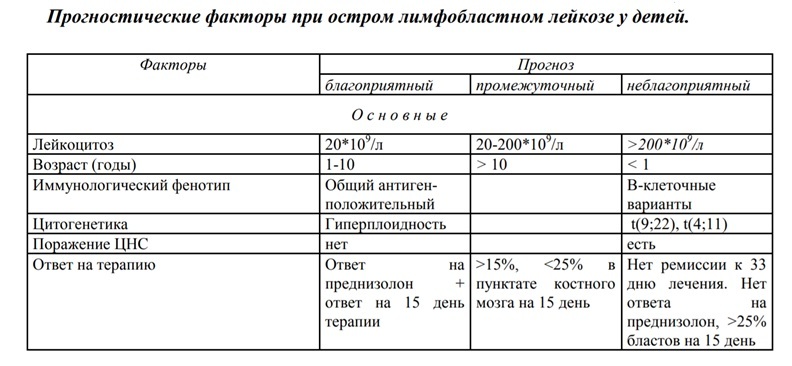
Консервативное лечение
Но группа неблагоприятного прогноза отнюдь не означает, что пациента «списывают со счетов», наоборот, в этом случае лечение проводится более мощными комбинациями препаратов.
Дело в том, что химиотерапия лейкоза, как, впрочем, и любой другой злокачественной опухоли, очень тяжело переносится. Любой протокол химиотерапии – это нечто вроде золотой середины между эффективностью лечения и его безопасностью. Поэтому для групп благоприятного, промежуточного и неблагоприятного прогноза применяются разные схемы лечения, цель которого – полностью уничтожить лейкозный клеточный клон. В любой из схем используется комбинация цитостатиков и гормонов (преднизолона), разница в количестве препаратов и дозировках.
Во время химиотерапии очень важен тщательный уход за полостью рта и кожей, дезинфекция палаты, личная гигиена родителей, ухаживающих за ребенком.
Химиотерапия состоит из нескольких этапов:
- Индукция ремиссии – первая атака на атипичные клетки. Продолжительность 64 дня.
- Консолидация – самый токсичный этап. 56 дней.
- Поздняя интенсификация – 49 дней.
- Если предыдущие этапы позволили достигнуть ремиссии, далее проводится поддерживающая химиотерапия на протяжении минимум 2 лет.

Это программа для пациентов стандартного и среднего риска с благоприятным или промежуточным прогнозом. В случае высокого риска или неблагоприятного прогноза:
- Индукция ремиссии – 72 дня.
- Консолидация – три блока химиотерапии по 6 дней каждый повторяются дважды (всего 6 блоков).
- Поддерживающая химиотерапия в ремиссии минимум 104 недели.
Именно пациентам этой группы показана трансплантация костного мозга. Если она проходит успешно, рецидивов не случается, но в нашей стране реестр доноров костного мозга находится в стадии разработки, поэтому если среди родственников не находится подходящего донора, вероятность проведения пересадки резко уменьшается.
Трансплантация костного мозга
Показания:
- К 33 дню терапии не наступила ремиссия;
- Лейкоцитоз более 100 в сочетании с некоторыми генетическими и молекулярно-биохимическими характеристиками опухоли и клинически невыраженный ответ на преднизолон;
- Более 25% бластов в костном мозге к 15 дню индукции ремиссии.
- Ранние и очень ранние рецидивы;
- Все рецидивы Т-клеточного ОЛЛ.
Если ремиссия сохраняется 5 лет и более, пациент считается излеченным. Но иногда лейкозные клетки мутируют, теряя восприимчивость к терапии и тогда возможен рецидив. В этом случае пациента продолжают лечить, но протоколы меняют. Если вывести в стойкую ремиссию пациента не получается, периоды ремиссия-рецидив повторяются вплоть до полного истощения организма, либо до гибели от осложнений лейкоза (кровотечение, инфекция).
Цитостатическая терапия обязательно сопровождается поддерживающей, которая направлена на нормализацию гемоглобина, свертывающей системы, устранение интоксикации, уменьшения побочных эффектов основного лечения.
При остром лимфобластном лейкозе прогноз у детей благоприятный – пятилетняя безрецидивная выживаемость составляет 60 – 80%.
Лечение и прогноз: взрослые
Принципы лечения лейкемии у взрослых не слишком отличаются от таковых у детей – многие схемы были заимствованы или адаптированы из педиатрической практики. Основные этапы лечения – индукция ремиссии, консолидация и поддерживающая химиотерапия.
- Индукция ремиссии: 2 фазы по 4 недели каждая;
- Консолидация ремиссии: 5 этапов по 3 – 4 недели;
- Поддерживающая терапия.
Точно так же как и у детей, схемы различаются в зависимости от генетических особенностей лейкозного клона. Прогностические факторы риска изучаются, но их использование относится к рекомендательным,, так как практика показывает – у 40 – 50% пациентов не имеющих факторов риска рецидива острый лимфолейкоз все равно рецидивирует.
Показания к трансплантации костного мозга у взрослых группы высокого риска зависят от конкретного протокола лечения. Но во всех случаях учитывают состояние пациента и сопутствующие патологии, ухудшающие восстановление после пересадки.
Точно так же, как и при лечении детей, обязательна поддерживающая терапия.
Прогноз у взрослых в целом хуже, чем у детей: пятилетняя общая выживаемость – от 40 до 60%, в зависимости от возраста пациента и генетических особенностей лейкозного клона.
Источник
 Острый лимфобластный лейкоз – онкологическое заболевание, которым чаще всего страдают дети. Данной патологии характерно неконтролируемое увеличение числа лимфобластов в крови. Сопровождается анемией, интоксикацией организма, что сказывается на самочувствии больного, а также увеличением лимфатических узлов и других внутренних органов. Практически всегда сопровождается повышенной кровоточивостью. Больному лимфобластным лейкозом легко заболеть инфекционными заболеваниями, так как этому способствует ослабленный иммунитет.
Острый лимфобластный лейкоз – онкологическое заболевание, которым чаще всего страдают дети. Данной патологии характерно неконтролируемое увеличение числа лимфобластов в крови. Сопровождается анемией, интоксикацией организма, что сказывается на самочувствии больного, а также увеличением лимфатических узлов и других внутренних органов. Практически всегда сопровождается повышенной кровоточивостью. Больному лимфобластным лейкозом легко заболеть инфекционными заболеваниями, так как этому способствует ослабленный иммунитет.
Читайте также: лейкоз крови — что это такое
Код по международной классификации болезней МКБ-10: C91.0 — Острый лимфобластный лейкоз.
Что это такое?
Острый лимфобластный лейкоз (ОЛЛ) является самым распространенным онкозаболеванием среди детей. В 80% случаев среди всех диагностированных раковых заболеваний у детей обнаруживается острый лимфобластный лейкоз. Чаще всего страдают дети в возрасте от года до 6 лет. Как показывает медицинская практика, больше болеют мальчики, нежели девочки. У взрослых же болезнь диагностируется в 10 раз реже, нежели у детей.
У пациентов младшего возраста болезнь развивается как первичная патология, тогда как у взрослых – в основном как следствие хронического лимфолейкоза.
Классификация
ВОЗ классифицирует острый лимфобластный лейкоз на четыре вида:
- пре-пре-В-клеточный;
- пре-В-клеточный;
- В-клеточный;
- Т-клеточный.
На В-клеточный тип приходится 80% от общего количества заболевания. По статистике данным типом патологии страдают дети в возрасте трех лет. Специалисты сей факт связывают с тем, что именно на возраст с трех до четырех лет приходится пик продуцирования В-клеток костного мозга. Однако к 60 годам возникает вторая волна заболеваемости, но она не столь значительна. Перед специалистами стоит важная задача – определить тип В-клеток, так как существует другой их мутированный тип, свойственный для хронического лимфолейкоза. Данный этап в диагностике очень важен, так как прогноз для жизни при хроническом виде лейкоза выше, по сравнению с ОЛЛ, следовательно, и тактика лечения также отличается.
На Т-клеточный тип приходится около 20% случаев заболевания. Больше всего данным типом патологии страдают дети в возрасте 15 лет. В этом возрасте наблюдается заключительный этап формирования Т-клеток, которые окончательно созревают и способны выполнять свои функции.
Ведущие клиники в Израиле
Причины
На гистологическом уровне, причиной развития острого лимфобластного лейкоза является бесконтрольное размножение групп клеток. В медицине данные клетки называют злокачественным клоном. Образуются они из-за хромосомных мутаций. Ученые предполагают, что еще во внутриутробном развитии ребенка закладывается генетическая предрасположенность к лимфобластному лейкозу. После рождения, при наличии внешних факторов, возможно провоцирование образования данного заболевания.
Специалисты связывают образование ОЛЛ со следующими факторами:
- лимфобластный лейкоз может спровоцировать применение лучевой терапии по борьбе с другими видами онкопроцессов, которыми страдал человек. Вероятность образования ОЛЛ после применения радиотерапии составляет около 10%. 85% пациентов заболевают острым лимфобластным лейкозом в течение 10 лет после окончания данного вида терапии;
- есть предположение, что частое использование рентгенологических исследований приводит к данной патологии. Но эта теория пока находится на уровне предположений;
- инфекционный характер образования лимфобластных лейкозов также пока остается на уровне гипотезы;
- перенесенные инфекционные заболевания матерью во время беременности, а также непосредственный контакт с ядовитыми химическими веществами могут спровоцировать лимфобластный лейкоз у ребенка в дальнейшем;
- при наличии у ребенка болезней, связанных с генетическими отклонениями (синдромы Дауна, Швахмана, Клайнфельтера, Вискотта-Олдрича);
- если ребенок рождается с избыточным весом, то считается, что у него есть предрасположенность к развитию ОЛЛ;
- предполагается, что злоупотребление вредными привычками, особенно табакокурением, могут стать толчком к образованию лимфобластных лейкозов.
Спровоцировать болезнь могут несколько факторов одновременно, а также наличие предрасположенности к ней.
Симптомы
Особенностью данной патологии является то, что развивается она очень быстро. В течение одного месяца количество лимфобластов может увеличиться вдвое.
Специалисты симптоматику заболевания при остром лимфобластном лейкозе делят на пять групп:
| 1 | интоксикационный | слабость, быстрая утомляемость; |
| быстрая потеря веса; | ||
| повышение температуры, которая может быть вызвана как самим заболеванием, так и присоединением бактериальной инфекции | ||
| 2 | гиперпластический | увеличение в размерах лимфоузлов, печени, селезенки. Данный процесс связан с тем, что образуется лейкемическая инфильтрация паренхимы органов; |
| боли в области живота; | ||
| ломящие боли в суставах и костях вызваны увеличением объема костного мозга. | ||
| 3 | анемический | наблюдается учащенное сердцебиение; |
| кожа приобретает бледный оттенок; | ||
| человека мучает слабость и головокружение. | ||
| 4 | геморрагический | образуется тромбоз сосудов; |
| при малейших ушибах образуются синяки больших размеров; | ||
| при незначительных повреждениях целостности кожного покрова, наблюдается повышенная кровоточивость; | ||
| покраснение глаз из-за кровоизлияния в сетчатку; | ||
| на первый взгляд беспричинные носовые кровотечения; | ||
| рвота с примесями крови из-за желудочно-кишечных кровотечений; | ||
| темный стул, также связанный с внутренним кровотечением. | ||
| 5 | инфекционный | из-за угнетенного иммунитета, раны и царапины становятся прямыми воротами к попаданию вирусов и грибковых инфекций. Раны тяжело заживают; |
| человек с ОЛЛ легко подвержен вирусным и инфекционным заболеваниям |
Кроме вышеперечисленных признаков острого лимфобластного лейкоза, могут образоваться индивидуальные симптомы. Так, объем легких сжимается, из-за увеличения лимфоузлов. Это приводит к дыхательной недостаточности. Такое явление свойственно Т-клеточному острому лимфобластному лейкозу.
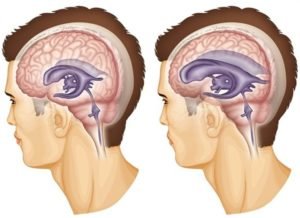 Если в процесс вовлекается ЦНС, возможно повышение внутричерепного давления, который сопровождается головной болью, тошнотой, рвотой. Но бывают случаи, когда поражение ЦНС проходит без каких-либо симптомов. Данный процесс можно обнаружить только в случае исследования цереброспинальной жидкости.
Если в процесс вовлекается ЦНС, возможно повышение внутричерепного давления, который сопровождается головной болью, тошнотой, рвотой. Но бывают случаи, когда поражение ЦНС проходит без каких-либо симптомов. Данный процесс можно обнаружить только в случае исследования цереброспинальной жидкости.
У мальчиков могут быть боли в области яичников. Это связано с инфильтрацией органа.
Специалисты выделяют четыре стадии острого лимфобластного лейкоза:
- начальный этап;
- разгар болезни;
- стадия ремиссии;
- терминальная стадия.
Каждый период длится около 1-3 месяцев. Начальному этапу свойственны интоксикационные, гиперпластические и анемические признаки болезни. В разгар заболевания наблюдается вся вышеперечисленная симптоматика. Когда наступает период ремиссии, все признаки лимфобластного лейкоза утихают. При отсутствии терапии, терминальная стадия сопровождается резким ухудшением состояния человека, что приводит к смерти.
Диагностика
Так как острый лимфобластный лейкоз развивается стремительно, то пациент уже обращается к специалистам с яркой симптоматической картиной.
Чтобы поставить точный диагноз, проводится ряд инструментальных и лабораторных исследований, которые также направлены на отличие ОЛЛ от других видов лейкозов, чаще всего от миелобластного лейкоза.
- общий анализ крови позволяет оценить показатели крови. При остром лимфобластном лейкозе наблюдается низкий уровень гемоглобина, изменяется количество тромбоцитов, лейкоцитов, увеличивается показатель СОЭ. Снижается количество нейтрофилов;
- биохимический анализ крови осуществляется для того, чтобы проанализировать состояние печени и почек, так как при их повреждении, показатели крови меняются. Из-за отсутствия промежуточной формы созревания клеток, в крови обнаруживаются миелоциты и метамиелоциты;
-
 обязательным в диагностике ОЛЛ является миелограмма. Осуществляется она в три этапа. На первом проверяются клетки костного мозга. При наличии острого лимфобластного лейкоза они приобретают гиперклеточный вид, образуется инфильтрация бластными клетками. Второй этап подразумевает цитохимический анализ. На последнем этапе устанавливается тип клеток, который осуществляется путем иммунофенотипирования;
обязательным в диагностике ОЛЛ является миелограмма. Осуществляется она в три этапа. На первом проверяются клетки костного мозга. При наличии острого лимфобластного лейкоза они приобретают гиперклеточный вид, образуется инфильтрация бластными клетками. Второй этап подразумевает цитохимический анализ. На последнем этапе устанавливается тип клеток, который осуществляется путем иммунофенотипирования; - спинномозговая пункция осуществляется для определения степени поражения ЦНС, так как при данной патологии возможен нейролейкоз;
- с помощью инструментального средства диагностики УЗИ оценивается состояние паренхиматозных органов, а также лимфатических узлов;
- рентгенография груди необходима для того, чтобы определить размеры лимфоузлов средостения, так как при ОЛЛ они увеличиваются.
Перед выбором терапии, также необходимо определить состояние других органов или наличие каких-либо заболеваний. С этой целью осуществляется ЭКГ и ЭхоКГ.
Не тратьте время на бесполезный поиск неточной цены на лечение рака
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Лечение
При лечении острого лимфобластного лейкоза чаще всего прибегают к химиотерапии.
Данная терапия проходит в три этапа:
- этап индукции направлен на достижение устойчивой ремиссии. Длится несколько недель, в зависимости от состояния и индивидуальных особенностей пациента. Во время химиотерапии применяются цитостатики. Их цель – разрушение злокачественных клеток и восстановление здорового кроветворения. После окончания терапии, допустимо не более 5% содержание бластов в составе костного мозга. В периферийной крови их не должно быть. Как показывает медицинская практика, в 85% случаев удается достичь стойкой ремиссии;
- этап консолидации направлен на уничтожение оставшихся зловредных клеток путем внутривенного ввода некоторых химиотерапевтических препаратов (Метотрексат, 6-Меркаптопурин, Винкристин, Преднизолон, Цитарабин, Аспарагиназа и др.);
- этап поддерживающей терапии (реиндукция), который может длиться несколько лет, предусматривает поддержку ремиссии, а также уменьшение риска образования рецидивов в дальнейшем. Данный период является не менее важным, как и предыдущие этапы в лечении. Не смотря на то, что на данном этапе лечения предусмотрено амбулаторное лечение, пациент периодически проходит обследование, при котором контролируется состояние костного мозга и крови. Во время поддерживающей терапии назначаются препараты, которые можно принимать перорально. В основном назначается 6-Меркаптопурин и метотрексат.
 Терапия на каждом этапе подбирается индивидуально. Специалисты берут во внимание возраст пациента, а также наличие других хронических заболеваний. Для поддержания иммунитета, назначаются комплекс витаминов и минералов, а также предписывается определенная диета.
Терапия на каждом этапе подбирается индивидуально. Специалисты берут во внимание возраст пациента, а также наличие других хронических заболеваний. Для поддержания иммунитета, назначаются комплекс витаминов и минералов, а также предписывается определенная диета.
Если же выше описанная терапия не дает результатов, целесообразно использовать пересадку костного мозга.
Видео по теме:
Прогноз
Прогнозы на жизнь при остром лимфобластном лейкозе зависят от вида заболевания и возраста пациента. Так, если у человека В-клеточный ОЛЛ, то у детей процент пятилетней выживаемости составляет около 85%, у взрослых же – 40%. При Т-лимфобластном лейкозе прогноз ухудшается.
При рецидивировании патологии, прогнозы неблагоприятные, так как в процесс вовлекается ЦНС.
Источник


