Как вылечить остеоартроз суставов стопы
Остеоартроз — это патологический процесс в хрящевой и костной тканях сустава. Так называют заболевание, обусловленное дистрофией хрящевой ткани сустава, сопровождающееся формированием костных наростов. Это постепенно приводит к деформации сустава и нарушению его функции.
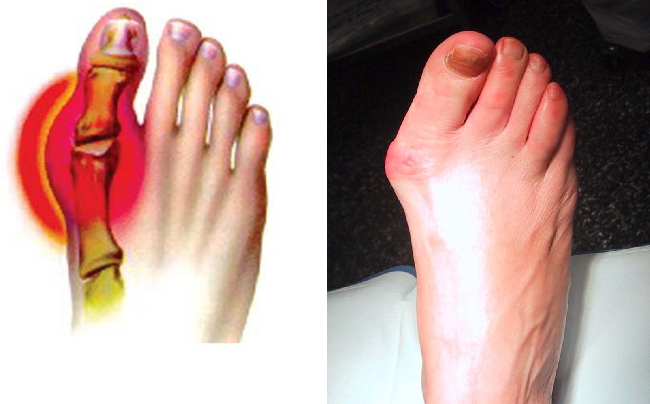
Остеоартроз стопы чаще всего развивается в области большого пальца. Появление «шишки», болезненная припухлость «косточки» и неестественный разворот первого пальца указывают на деформирующий остеоартроз плюснефалангового сустава стопы. Каждая третья женщина в преклонном возрасте страдает этим недугом. Мужчины реже подвержены этому заболеванию. Обычно оно связано с наследственной предрасположенностью. Перенесенные травмы лодыжки и голеностопного сустава также часто становятся причиной формирования этой патологии.
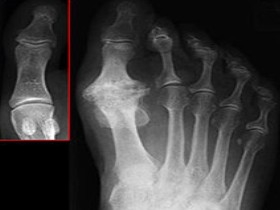
 На рисунке и снимке представлен остеоартроз правого плюснефалангового сустава (Hallux valgus).
На рисунке и снимке представлен остеоартроз правого плюснефалангового сустава (Hallux valgus).
Как возникает артроз стопы
Здоровый хрящ выполняет амортизирующую функцию, он имеет ширину около 3 мм. У взрослых людей в процессе жизнедеятельности и в результате действия различных факторов риска хрящевая ткань постепенно истончается. Появляются ее повреждения, эрозии. Хрящ перестаёт выполнять свою основную функцию равномерного распределения нагрузки по всей суставной поверхности кости.
Это приводит к хронической перегрузке костей, составляющих свод стопы. Как последствие, на костной ткани возникают микротрещины, формируются костные разрастания (остеофиты). Эти наросты вызывают воспаление внутрисуставных структур и ограничение функциональности сустава, что проявляется в болезненности и утренней скованности движений. Человеку после пробуждения нужно «расходиться», размять конечности. Но даже после упражнений нога продолжает болеть. В обиходе такие «шишки» называют подагрой, «отложением солей». Но это вновь сформированная костная структура.
Особенности остеоартроза:
- Разрушение внутрисуставного хряща.
- Появление дефектов кости, образование костной мозоли (остеофитов).
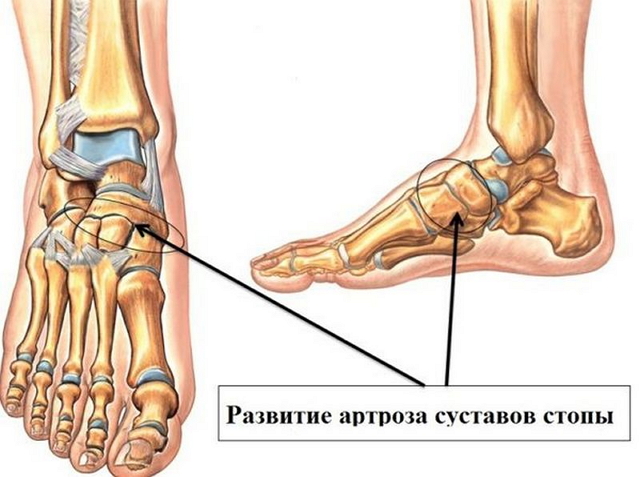
Заболевание развивается постепенно, часто в течение многих лет. Со временем происходит деструкция сустава с нарушением его функций, что отражается термином деформирующий остеоартроз (ДОА). Процесс может распространяться на суставы других пальцев ноги и приобретать необратимо прогрессирующий характер. Реже артроз развивается на голеностопном, подтаранном и таранно-ладьевидном суставах, что обычно связано с посттравматическими суставными изменениями.
Причины и факторы риска
Ухудшение периферического кровоснабжения, естественное изнашивание суставных структур, вызванное возрастными изменениями, являются главными причинами этого заболевания. Однако есть мнение, что неправильное распределение нагрузки на стопу является основным фактором риска.
Ортопеды считают, что использование обуви на высоких каблуках является главной причиной остеоартроза стопы у женщин.
Уникальная анатомия стопы в виде арки (свода) позволяет выдерживать вес человека. Голеностоп действует как рессора, придающая походке упругость. Каблуки смещают центр тяжести с середины стопы вперед, что приводит к перераспределению веса и деформации сустава. Причем основная нагрузка приходится на первый палец. При регулярном ношении обуви с плоской подошвой со временем меняются углы и расположение косточек дистального отдела стопы. Уплощается её свод и теряется эластичность мягких тканей.
Существуют следующие факторы риска развития остеоартрита ступни:
- поперечное или продольное плоскостопие;
- врожденные деформации и индивидуальные особенности (мышечный дисбаланс, укорочение одной конечности);
- наследственная предрасположенность;
- сопутствующие эндокринологические заболевания (сахарный диабет, патология щитовидной железы);
- высокая масса тела (в частности, при беременности).
Симптомы остеоартроза
На раннем этапе развития артроза человеку трудно бегать, возникают ноющие боли при длительной ходьбе, пальцы начинают опухать.
Основные проявления остеоартроза на начальной (первой) стадии:
- Боли при физических нагрузках.
- Отёк сустава.
- Небольшая утренняя скованность (быстро проходит после небольшой разминки).
По мере развития процесса болевой синдром усиливается, особенно к вечеру, увеличивается отечность околосуставных тканей и хруст в суставах при движениях.
Симптомы второй стадии:
- Стойкие боли при незначительных бытовых нагрузках и в покое.
- Заклинивание сустава при совершении определенных движений.
- Постоянный отёк в области периартикулярных тканей.
- Период утренней скованности удлиняется до 15-30 минут.
На второй стадии заболевания пациенту необходимо обратиться к специалисту для постановки диагноза и назначения лечения.
При длительном и тяжелом течении болезнь достигает третьей стадии, когда пациент испытывает значительные затруднения при ходьбе из-за выраженных болей в стопах и деформации пальцев. Появляются ограничения в быту, социальная дезадаптация, приводящие к инвалидности. В этом случае имеются показания для операции и эндопротезирования пораженного отдела.
К какому врачу обращаться
В крупных медицинских центрах есть врачи-артрологи, которые специализируются на патологии суставов. Помочь, назначив адекватное лечение, также могут следующие специалисты:
- ревматолог (на ранней стадии);
- ортопед или травматолог-ортопед (на поздней стадии);
- хирург (при необходимости протезирования).
Только специалист может назначить правильное лечение. Ведь многие болезни суставов имеют похожие симптомы, но разную природу. Например, артрит обусловлен воспалением суставной сумки и тканей сустава, а остеопороз — разрушением костей из-за снижения их плотности.
Как проводится диагностика
Природа и стадия заболевания, степень деформации сустава (формирование остеофитов, изменение ширины межфаланговых хрящей) определяются с помощью следующих способов обследования:
- рентген;
- магнитно-резонансная томография (МРТ);
- компьютерная томография;
- общий и биохимический анализы крови.
Как лечить
 На рентгенограмме видна деформация сустава большого пальца. В красной рамке здоровый сустав
На рентгенограмме видна деформация сустава большого пальца. В красной рамке здоровый сустав
Комплексная терапия способствует уменьшению болевого синдрома, утренней скованности и восстановлению подвижности пальцев.
На ранних этапах проводится лечение медикаментами, которые активируют метаболизм хрящевой ткани и способствуют восстановлению суставных структур:
- хондропротекторы (Хондроксид, Хондроитин, Структум, Глюкозамин);
- местное обезболивание противовоспалительными (Индометациновая, Вольтареновая, Бутадионовая мази, Троксевазин), сосудорасширяющими кремами, мазями (Апизатрон, Меновазин, Гевкамен, Финалгон), гелями с противовоспалительным эффектом (Фастум гель, Диклофенак, Найз);
- введение в суставную сумку раствора гиалуроновой кислоты или обогащенной тромбоцитоплазмы.
Консервативный метод лечения остеоартроза разных отделов стопы предусматривает использование ортопедических корректоров, стабилизирующих и исправляющих положение пальца. Подбор типа бандажных конструкций должен быть индивидуальным. Существуют следующие виды фиксаторов:
- жесткие или «ночные» шины;
- силиконовые межпалечные фиксаторы, которые можно надевать на обе ноги и носить в течение дня;
- система вальгусных шарнирных шин, регулирующая положение сочленения;
- кинезиотейпирование, или отводящая фиксация пальцев стопы с помощью специального эластичного пластыря (см. видео).
Вылечить это заболевание помогают специальные программы терапии, направленные на улучшение кровоснабжения поврежденного отдела и восстановление его подвижности:
- Лечебная физкультура (см. видео).
- Физиотерапия (УВЧ, электрофорез, магнитотерапия, грязелечение и др.).
- Массаж.
- Диета — низкокалорийное питание, ограничение употребления соли. В меню нужно включать зелень, холодец, продукты, обогащенные витаминами (A, Д, Е) и микроэлементами (Железо, Кальций).
Пациентам рекомендуется использовать ортопедическую обувь или стельки, сделанные по индивидуальному заказу.
В видеоролике ниже представлена лечебная гимнастика при деформации стопы:
На 2-й и 3-й стадии заболевания применяют следующие медикаментозные средства:
- нестероидные противовоспалительные препараты (Ортофен, Ибупрофен);
- анальгетики (таблетки Парацетамол, Трамадол);
Также хирурги-ортопеды проводят санацию суставной сумки (промывание полости сустава, удаление остеофитов, обработка зон дефекта).
На поздней стадии, когда человек испытывает сложности при самообслуживании и профессиональной деятельности, единственным средством лечения является хирургическое протезирование.
Лечение народными средствами
В домашних условиях при артрозе плюснефалангового, голеностопного суставов и щиколотки можно применять народные средства. Традиционным методом является нанесение йода в виде сетки на пораженную область. Дома можно использовать согревающие и улучшающие микроциркуляцию ванночки и компрессы. Для этой цели надо взять лекарства из натурального сырья. Наиболее часто используются следующие компоненты:
- настойки из лаврового листа, лопуха, трава окопника;
- бишофит (природный минерал);
- лист капусты;
- мед и прополис.
Подробные рецепты народной медицины представлены на следующем видео:
Берут ли в армию с остеоартрозом стопы
На этот вопрос дать однозначный ответ трудно. Разработана классификация признаков и стадий деформации стопы, являющихся основанием для освобождения от службы в армии. На независимой военно-врачебной экспертизе можно пройти обследование для выявления стадии заболевания. На основании МРТ и рентгенографического исследования определяются следующие показатели:
- степень сужения суставной щели;
- характер дистрофии хрящевой ткани;
- выраженность костных деформаций (наличие и размеры остеофитов);
- градус угла отклонения между плюсневыми фалангами;
- выраженность воспалительного процесса в суставной сумке.
Важную роль играет наличие сопутствующей патологии (плоскостопие, посттравматические изменения пятки, эндокринные нарушения и т. д.)
Ранняя стадия артроза с умеренным болевым синдромом не препятствует прохождению военной службы, молодой человек признается годным.
Профилактика: меньше ограничений и нагрузок, больше движения
Заболевание артрозом стопы можно предупредить или облегчить его течение с помощью следующих мероприятий:
- ограничение нагрузок на стопы;
- ежедневная зарядка, хождение босиком по траве и песку;
- лечебный массаж нижних конечностей;
- полноценное питание и контроль массы тела.
Основным противопоказанием при этой патологии является использование узкой, сдавливающей пальцы ног обуви на высоком каблуке.
Заключение
Деформирующий артроз плюснефалангового сустава и среднего отдела стопы представляет собой прогрессирующее суставное заболевание, которое может привести к инвалидности даже в молодом возрасте. Рекомендации специалистов помогут определить правильную тактику лечения для сохранения функциональной активности и предотвращения деформации стопы.
Источник
Вследствие прямохождения суставы стопы человека склонны к возрастным дегенеративным изменениям вследствие регулярных перегрузок. Усугубляют процесс избыточный вес, травмы и микротравмы костей стопы, нарушения обмена веществ.
Остеоартроз стопы – дегенеративное заболевание, характеризующееся разрушением структуры хрящевой ткани суставных поверхностей с последующей деформацией и ограничением подвижности пораженного сустава. Наиболее распространены остеоартроз пальцев ног (особенно межфаланговых суставов) и мелких плюсневых костей.
Развитие дегенеративного процесса в ступнях несколько менее распространено, чем остеоартроз коленных и тазобедренных суставов. Основной контингент больных составляют люди старше сорока лет. Деформирующий остеоартроз стопы по мере прогрессирования может дать такие осложнения, как омертвение тканей и полная обездвиженность суставов. Чтобы вовремя обнаружить патологию и принять соответствующие меры, пациенту нужны знания о симптомах и лечении остеоартроза стопы.
Остеоартроз стоп – внешние проявления
Стадии развития остеоартроза стопы
Выделяются три степени развития дегенеративного процесса в суставах ступни:
- При 1 степени пациент может долгое время не подозревать о патологическом процессе, списывая боль в суставе под конец рабочего дня или после тяжелой нагрузки на переутомление или неподходящую обувь. Никаких внешних изменений ступни на этой стадии обычно не наблюдается. У части пациентов на этой стадии появляется хруст при шевелении пальцами. Обычно об обращении к врачу и о том, как лечить остеоартроз стопы, больные задумываются только при стойких болях при ходьбе или обнаружении деформации суставов;
- При второй степени патологии начинают образовываться остеофиты («шпоры», выросты на костях), вызывающие болевые ощущения при любом движении суставом. Пациент начинает жаловаться на стойкий болевой синдром не только при переутомлении, но и при обычной нагрузке. Это заставляет многих больных самостоятельно проводить симптоматическое лечение остеоартроза стопы 2 степени нестероидными противовоспалительными средствами, которые успешно справляются с облегчением болевого синдрома. Некоторым пациентам с остеоартрозом мелких суставов стопы уже на этой стадии приходится покупать обувь на размер больше, что связано с утолщением головок костей и гиперплазией прилежащих участков соединительной ткани;
- На третьей стадии остеоартроза стопы щели суставов сужаются еще больше, стремясь к исчезновению, и болевой синдром беспокоит пациента даже тогда, когда ступня находится в состоянии покоя. Лечение анальгетиками и противовоспалительными препаратами, ранее дававшее облегчение состояния и помогавшее приглушить боль, становится не эффективным. Могут наблюдаться серьезные деформации суставов и их полное обездвиживание.
Важно!
Вследствие изменений, затрагивающих пораженные суставы, нивелируется опорная функция стопы, что приводит к неправильному распределению нагрузки на разные части двигательной системы организма при движении. Это вызывает усугубление других деформаций суставов и позвоночника и может привести к генерализованному остеохондрозу.
Стадии заболевания и их внешний вид
Симптомы остеоартроза суставов стопы
Общими признаками остеоартроза суставов стопы, проявляющимися на ранних стадиях болезни, являются:
- Болевые ощущения, усиливающиеся при продолжительной ходьбе и при сгибании сустава;
- Хруст при движении суставами;
- Изменение походки (человек ставит стопу и двигается так, чтобы уменьшить нагрузку на пораженный сустав);
- Утолщение головок костей, образующих суставную поверхность, и гиперплазия соединительной ткани (выглядит как «узелки» на пораженном суставе). Остеоартроз большого пальца ноги характеризуется образованием шишковидного выроста с внешней (не обращенной к другим пальцам) стороны, сам палец оттопыривается наружу. Прогрессирующее разрастание «шишки» может серьезно деформировать палец;
- Отеки и покраснение в месте поражения;
- Остеоартроз ступни приводит к ухудшению метаболических процессов и кровообращения в прилежащих мягких тканях, что может привести к развитию воспалительного процесса. Признаками начавшегося воспаления являются повышение локальной и общей температуры, отек и гиперемия прилежащей к суставу соединительной ткани, быстрая утомляемость.
Причины развития патологии
Развитие остеоартроза стопы может быть вызвано рядом факторов:
- Врожденные конституциональные особенности (анатомическое строение стопы, дефицит коллагена в хрящевой ткани, слабость связок стопы);
- Деформации стопы после перенесенной травмы;
- Значительные нагрузки при отсутствии достаточной физической подготовки и натренированности мышц стоп;
- Неправильное, небрежное или несвоевременное лечение подагры и артрита;
- Избыточный вес;
- Плоскостопие;
- Ношение каблуков и иной неудобной обуви;
- Климактерические нарушения метаболизма у женщин.
Причины развития патологии стоп
Лечение остеоартроза стопы
Поскольку остеоартроз относится к заболеваниям, для которых недостижима полная ремиссия, мероприятия по его лечению должны быть направлены на остановку дегенеративного процесса в хряще сустава стопы, улучшение кровоснабжения и обмена веществ в тканях хряща. Основным методом воздействия является медикаментозная терапия. На стадии ремиссии (при отсутствии признаков воспалительного процесса и симптомов, характеризующих острое течение заболевания) при отсутствии противопоказаний могут быть применены физиотерапевтические процедуры и народные средства, применять которые надлежит только после предварительного обсуждения с лечащим врачом. При запущенном остеоартрозе, серьезно деформирующем сустав, скорректировать форму и вернуть стопу к нормальному функционированию можно посредством хирургического вмешательства.
Медикаментозное лечение
При лечении остеоартроза пациенту назначают препараты из трех групп с разным назначением и фармакологическим действием:
- Хондропротекторы помогают остановить дегенеративные изменения в хряще сустава и таким образом затормозить развитие остеоартроза. Эти препараты выпускаются как в лекарственных формах, предназначенных для перорального употребления, так и в виде растворов для инъекций, производимых непосредственно в больной сустав. В отличие от двух других групп препаратов, применяемых в терапии остеохондроза стопы, хондропротекторы относятся к лекарствам с пролонгированным действием – их эффект имеет свойство накапливаться по мере достижения нужной терапевтической концентрации в крови и в ткани хряща. После окончания курса лечения действие сохраняется на протяжении двух-трех месяцев;
- Анальгетики, никак не воздействуя на причины патологических изменений в хряще, облегчают состояние пациента, снимая боли при движении и ходьбе;
- Противовоспалительные препараты, преимущественно нестероидные – Диклофенак, Парацетамол, Индометацин. Медикаменты этой группы хорошо справляются со снятием болезненных ощущений и симптомов воспаления. Лекарственные формы разнообразны (пероральные, раствор для инъекций и мази).
Интересно!
При приеме нестероидных противовоспалительных таблеток существует большая вероятность заработать изъязвления слизистых желудка и кишечника, в том числе осложненные внутренним кровотечением. Поэтому при назначении и дозировании препаратов этой группы необходимо соблюдать осторожность.
Медикаменты при заболевании стоп
Физиотерапевтические процедуры
Физиотерапевтическое лечение применяется при остеоартрозе стопы только при отсутствии признаков воспалительного процесса. Усиливая приток крови к больному суставу, физиопроцедуры способствуют активизации обменных процессов и регенерации хряща. Чаще всего при остеоартрозе назначают:
- Электрофорез с хондропротекторами, гиалуроновой кислотой или нестероидными противовоспалительными медикаментами;
- Амплипульстерапия с использованием модулированного переменного тока;
- Лечение лазером;
- Ванны и обертывания с лечебными грязями.
Народные средства
В основном народные рецепты для лечения поражения суставов представляют собой аппликации, прогревания и ванны, ставящие цель улучшить местное кровообращение и снизить болевые ощущения:
- Соль крупного помола заворачивают в холщовую ткань и нагревают до 60-70 градусов. Прикладывают тряпочку к больному месту, подогревая по мере остывания, до заметного уменьшения проявлений болевого синдрома;
- Растирания яблочным уксусом, желательно домашнего приготовления. Уксус обладает противовоспалительными свойствами;
- Обертывания с голубой глиной;
- Аналогичным образом прогревают сустав горячим вареным картофелем, завернутым в полотенце;
- Компрессы с нагретым пчелиным медом. Область сустава смазывают медом, обертывают пищевой пленкой и сверху укутывают шерстяной тканью;
- Ванны для ног из отвара полыни (50 г травы на литр кипятка, проваривать 15 минут, наставать под крышкой до остывания) продолжительностью до 20 минут.
Несмотря на то, что остеоартроз стопы – необратимое заболевание. Остановить прогрессирование болезни возможно. Для этого следует при появлении тревожной симптоматики обратиться к врачу и незамедлительно начать решение.
Источник


