Как вылечить полип анального отверстия
Анальный полип – это доброкачественное образование, которое формируется из клеток слизистой оболочки прямой кишки и характеризуется длительным бессимптомным течением с возможной малигнизацией. Место локализации ограниченно стенками заднепроходного канала, длина которого составляет около 4 см.
 Формирование анальных полипов происходит из клеток слизистой оболочки прямой кишки
Формирование анальных полипов происходит из клеток слизистой оболочки прямой кишки
Помимо вероятности перерождения в злокачественную форму, полип может осложняться присоединением инфекции с развитием анальных трещин, парапроктита, изъязвлением и, как следствие, кровотечением.
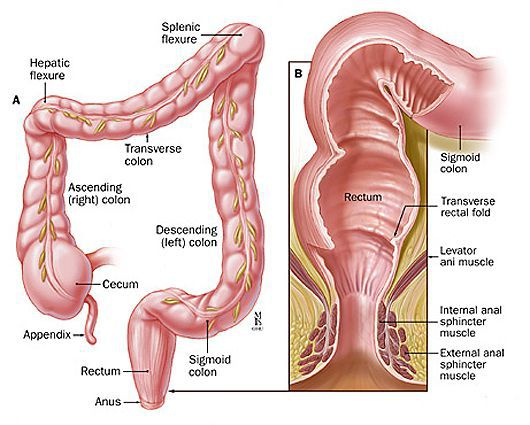
Заднепроходный (анальный) канал – это терминальная часть кишечника. Его верхней границей является аноректальное соединение, книзу канал заканчивается анальным отверстием.
Что собой представляют полипы
Полип – описательный термин, он обозначает разрастание тканей слизистой оболочки (не кожи). Образования имеют внутрипросветный рост и могут быть обнаружены во многих полостных органах, например в матке, влагалище, на всем протяжении кишечника, в мочевом, желчном пузыре и др.
 Полипы в заднем проходе могут быть единичными и множественными
Полипы в заднем проходе могут быть единичными и множественными
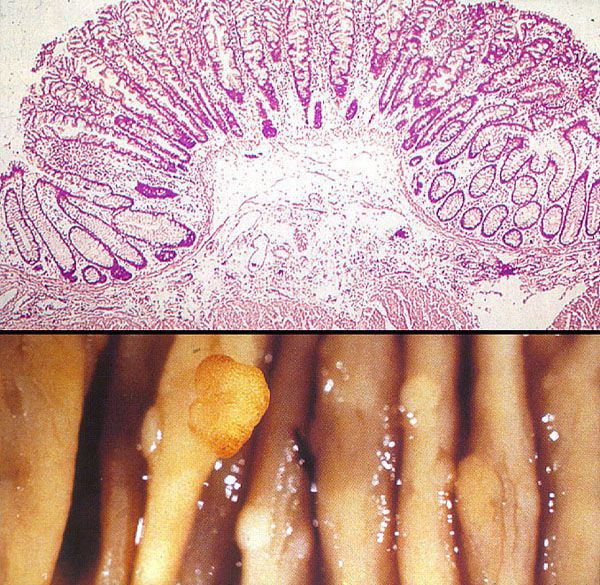
Полипы выглядят как возвышающиеся наросты и крепятся двумя способами: тонкой ножкой или широким основанием. Могут быть единичными и множественными. Наличие полипоза (множественных форм) в семейном анамнезе повышает риск их злокачественной трансформации.
Патология встречается практически во всех возрастных группах населения. Мужчины в 1,5 раза чаще болеют полипозом кишечника. Данную патологию диагностируют у 10% людей в возрасте после 40 лет, из них в 1% случаев в итоге наблюдается перерождение в злокачественную форму.
Заболевание обнаруживается у 30% пациентов с хронической анальной трещиной и у 10% с пролапсом слизистой оболочки ректума.
Классификация
Известно несколько классификаций, в зависимости от характеристик полипов анального канала:
Клинический диагноз устанавливается на основании всех вышеперечисленных классификаций, после сбора жалоб, анамнеза заболевания и жизни, результатов гистологического и цитологического исследований новообразования.
Причины
Этиологическая роль в формировании полипов в заднем проходе до конца не изучена. Существует несколько теорий, описывающих причину образования нароста, наиболее распространенными из которых считаются:
- хронический воспалительный процесс слизистой оболочки: теория подтверждена экспериментальным путем, при котором длительное раздражение внутренней стенки кишечника привело к полипозу;
- эмбриональная теория: подразумевает нарушение формирования кишечной стенки в процессе эмбриогенеза;
- генетическая предрасположенность.
Факторами риска считаются:
- гиподинамия;
- частые запоры;
- прием продуктов, раздражающих слизистую оболочку кишечника;
- алкоголизм;
- сосудистые патологии;
- воспалительные заболевания желудочно-кишечного тракта и пр.
Читайте также:
10 причин обострения геморроя
7 патологий, при которых поможет морковь
5 мифов о хирургах
Симптомы
Длительное время (в некоторых случаях – до нескольких лет) патология протекает без каких-либо проявлений. Нарост иногда обнаруживается случайным образом при эндоскопическом исследовании по поводу другого заболевания.
Появление первых симптомов возможно при больших размерах полипа, нарушении его питания или целостности, воспалении, злокачественном перерождении и др.
 Патология проявляется нарушением стула
Патология проявляется нарушением стула
Весь спектр симптомов можно поделить на несколько групп:
- болевой синдром и дискомфорт: наличие болезненности в животе, ощущение жжения и зуда, тяжести в области ануса;
- патологические выделения и примесь их в стуле: обильные слизистые, кровянистые или смешанные;
- дисфункция кишечной стенки: нарушение стула с преобладанием запоров или диареи либо с их чередованием, частые позывы к дефекации;
- ощущение полипа возле анального отверстия.
Самым опасным симптомом является кровотечение, особенно непрекращающееся. Кровотечение из заднего прохода всегда должно вызывать онконастороженность.
При наличии вышеперечисленных симптомов необходимо срочно обратиться к семейному врачу или проктологу.
Диагностика
Раннее выявление, диагностика и лечение приводят к успешному удалению опухоли и последующему выздоровлению в 80–90% случаев.
После того как врач опросил пациента, он приступает к осмотру и пальцевому исследованию заднего прохода. Это позволяет обнаружить патологию доступного участка слизистой оболочки кишечника (трещины, новообразования, патологию простаты, свищи, кисты, геморрой).
 Для подтверждения диагноза проводится ректороманоскопия или колоноскопия
Для подтверждения диагноза проводится ректороманоскопия или колоноскопия
Для визуализации образования и взятия биопсии используется:
- ректороманоскопия: ректороманоскоп – оптический прибор, позволяющий прицельно осмотреть кишечник на расстоянии до 25 см от заднего прохода. Обычно с помощью ректороманоскопии обнаруживается большинство новообразований;
- колоноскопия: эндоскопический метод, который используется для исследования стенок всего толстого кишечника.
При проведении ректороманоскопии или колоноскопии и обнаружении новообразования берется биоптат (участок патологической ткани) и направляется в лабораторию для исследования гистологической и цитологической структуры. Это необходимо для оценки степени дифференцировки клеток, исключения или подтверждения наличия признаков малигнизации и выбора оптимальной тактики дальнейшего ведения пациента.
Дополнительные методы обследования
Для диагностики может использоваться рентгенографический метод исследования – ирригоскопия, в основном – для обнаружения крупных новообразований в верхних отделах толстого кишечника. Метод заключается в ретроградном введении контрастного вещества в полость кишечника с дальнейшим выполнением рентгеновских снимков.
МРТ и КТ (магнитно-резонансная и компьютерная томография) также позволяют выявить и сделать фото новообразований в стенке кишечника. При отсутствии четкой клинической картины может назначаться тест на скрытую кровь в кале.
Лечение полипов в заднем проходе
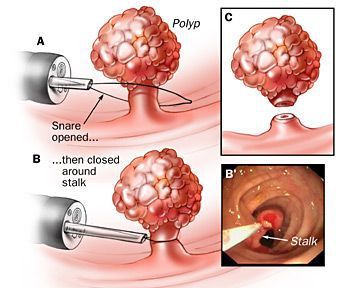
Лечение только хирургическое. Удаление может проводиться разными способами. Выбор определяется локализацией, размерами и количеством образований. Мелкие полипы могут прижигаться электрокоагулятором. Новообразования на ножке или размером от 5 мм удаляют с обязательным последующим гистологическим исследованием (для исключения наличия истинной аденомы).
 Единственным эффективным методом лечения является хирургическое удаление
Единственным эффективным методом лечения является хирургическое удаление
После анестезии анальный канал обрабатывается, специальная дивульсия анальных сфинктеров не требуется. Ректальное зеркало вводится в анальный канал. Верхушку нароста захватывают клеммой Алиса и несколько подтягивают кнаружи. В пределах здоровых тканей полип иссекается электроножом или скальпелем. Пациента выписывают из стационара после первого самостоятельного стула.
Операция по удалению полипа называется полипэктомией. Она считается органосохраняющей, относительно безопасной и влечет за собой минимальный риск осложнений, таких как кровотечение или перфорация стенки кишечника.
При диффузном семейном полипозе, из-за высокого риска малигнизации, может удаляться весь пораженный участок кишки. Операция завершается соединением оставшейся части кишки с задним проходом. При обнаружении злокачественной трансформации дальнейшее лечение решается совместно с врачом онкологом.
Прогноз и профилактика
Своевременная диагностика и терапия в большинстве случаев ведет полному выздоровлению, а также снижает риск развития рака прямой кишки.
Возможны рецидивы, поэтому через год после лечения рекомендуется проведение контрольной колоноскопии с дальнейшим диспансерным наблюдением у проктолога и регулярным эндоскопическим обследованием не реже одного раза в 3–5 лет.
Специфической профилактики нет, поэтому для снижения риска развития патологии рекомендуется правильное питание, активный образ жизни, своевременная диагностика и корректное лечение болезней пищеварительной системы.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник
Над статьей доктора
Богданов Д. В.
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 17 августа 2018 г.Обновлено 22 июля 2019 г.
Определение болезни. Причины заболевания
Анальные полипы (АП) — сборное понятие, применяемое для обозначения новообразований в пределах анального канала. Это не самое частое проктологическое заболевание, но оно присоединяется к прочим хроническим воспалительным состояниям терминального отдела толстого кишечника. При постановке диагноза «Анальный полип» пациенты часто пугаются последствий в виде раковых опухолей. Это вполне оправдано. Поэтому заболевание требует тщательной диагностики и своевременного лечения.

Полипами анального канала принято называть всевозможные объёмные образования в пределах анального канала, выступающие в просвет кишки. Источниками образования полипов могут служить любые клетки из тканей, расположенных в анальной зоне.
Причинами образования АП являются довольно много факторов, что объясняется большим разнообразием их происхождения и гистологического строения. Однозначно можно сказать, что эти полипы сопровождают (или осложняют) течение хронических воспалительных заболеваний и в аноректальной зоне, и в кишечном тракте в целом.
Для уточнения границ анального канала Российское общество колопроктологов рекомендует формулировку: «Анальный канал — это терминальная часть пищеварительного тракта, начинающаяся от места аноректального соединения у верхней границы тазового дна и заканчивающаяся наружным отверстием — анусом, границей которого является место перехода непигментированной анодермы в пигментированную (истинную) кожу».[11]
Причины возникновения АП:
- длительные воспалительные процессы в кишечнике и аноректальной зоне (хронические трещины, хронический геморрой, колиты, в том числе болезнь Крона, неспецифический язвенный колит);
- регулярная травматизация слизистой прямой кишки (хронические запоры, длительная диарея, практика нетрадиционных видов секса, злоупотребление крепким алкоголем, острыми блюдами);
- генетическая предрасположенность к образованию опухолей (семейный полипоз и т.п.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы полипа прямой кишки
Проявления болезни напрямую связаны с гистостроением опухоли, её формой и размерами. Например, полипы на ножке часто выпадают из анального канала, ущемляются мышцами сфинктера и потому проявляются довольно интенсивными болями и кровотечениями.
Другие полипы дают симптомы в виде безболезненного выделения крови и слизи (железистая аденома).
Отмечается, что многие АП протекают бессимптомно.[1] Часто их случайно диагностируют при профилактических обследованиях или при проведении ректороманоскопии по поводу других заболеваний. Учитывая, что полипы часто сопровождают хронические заболевания прямой кишки, их проявления могут быть замаскированы симптомами основного заболевания (геморроя, трещины, колита и т.д.).
Наиболее «стандартные» жалобы при полипах анального канала:[4]
- выпадение полипа из просвета анального канала при натуживании или дефекации;
- ощущение жжения, зуда, дискомфорта в области заднего прохода;
- кровянистые выделения, в том числе вне дефекации;
- выделение слизи (реже);
- нарушения процессов пищеварения (запор, понос);
- боли в области заднего прохода, в животе;
- затруднение при отхождении кала вплоть до непроходимости кишечника при крупных размерах опухоли;
- проявления анемии при значительной кровопотере из опухоли;
- ощущение инородного тела в заднем проходе.
Патогенез полипа прямой кишки
Было бы неправильным выводить единый механизм образования анальных полипов. Учитывая многообразие видов АП, патогенез следует определять для каждого их вида.
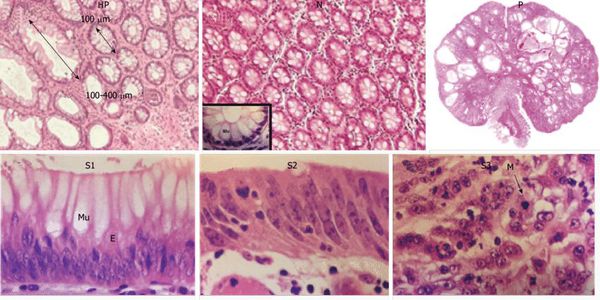
«Истинные» полипы, представляющие собой доброкачественные опухоли, развиваются по сходным для всех опухолей стадиям: хроническое воспаление → дисплазия (патологические изменения) клеток слизистой → появление атипичных клеток с высоким индексом малигнизации.
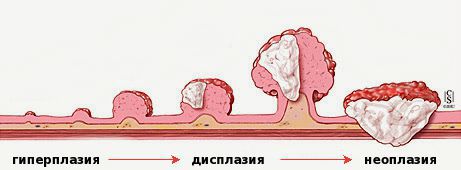
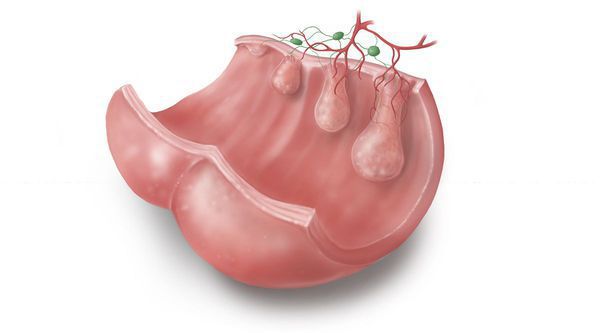
Эпителий кишечника довольно интенсивно обновляется на клеточном уровне. При полном здоровье в стенках кишки идёт «правильное» и своевременное чередование фаз:
- пролиферации (увеличения количества);
- дифференцировки (созревания и появления специфических для данного типа эпителия свойств);
- апоптоза (гибели).
Универсальный патогенез при дисплазии ткани
При любых повреждениях эпителия активируются процессы пролиферации и миграции клеток. Эта регенерация способствует приведению тканей в исходное состояние. При наличии хронического воспаления присутствует постоянная мононуклеарная и нейтрофильная инфильтрация тканей. Из-за чего здесь появляется большое, даже избыточное количество провоспалительных агентов (интерлейкинов 8, фактора некроза опухоли, HLA). Полиморфизм генов цитокинов при дисрегенераторных процессах изменяет выраженность воспалительной реакции.[4] Всё вышеперечисленное приводит к дисбалансу в появлении, созревании и гибели клеток. Происходит сбой в нормальном течении обновления тканей.
Клетки эпителия из генеративной зоны слишком рано перемещаются в верхние слои эпителия, они могут быть недостаточно дифференцированы. Это ведёт к появлению клеток с изменённой гистоархитектоникой (клеточной атипией). Частота мутаций генов возрастает, что тоже может способствовать повышенному риску появлению злокачественных свойств у них. При неизменённой базальной мембране в атипичных клетках отмечаются:
- повышенный полиморфизм и размер клеток;
- увеличение числа фигур митоза;
- появление атипичных митозов;
- увеличение размера ядер, их гиперхромия.
Степени атипии (дисплазии) условно подразделяются на три степени:
- I — лёгкая (малая);
- II — умеренная (средняя);
- III — тяжёлая (значительная). Иногда эту стадию трудно отличить от карциномы 0 ст. (т.н. рак на месте).
Гиперпластические полипы появляются из-за дисбаланса в стадиях дифференцировки и апоптоза клеток. При значительном удлинении этих фаз появляется избыточное количество ткани с формированием гиперпластического полипа.
Неэпителиальные полипы могут появиться в результате нарушений эмбрионального развития, когда гетеротопированная эмбриональная ткань остаётся в слизистой оболочке анального канала.
Гамартомы, которые часто упоминаются при наследственных полипозах (синдром Пейтса — Егерса, ювенильный полипозный синдром, болезнь Коудена), появляются в результате генетически обусловленных особенностей строения кишечной стенки: нарушено соотношение её структурных элементов — стромы и мышечных волокон — и имеет место их необычное расположение/сочетание. При этом нет клеточной атипии эпителия и нарушения процессов пролиферации. При гамартомах строма пролабирует мышечный слой кишечной стенки, в ней аномально разветвляются гладкомышечные волокна, что создаёт видимость инвазивного прорастания эпителия в толщу кишки.[5]
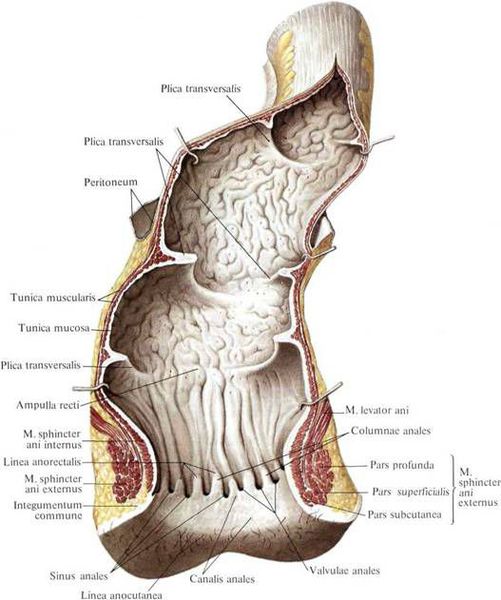
Гипертрофированные анальные сосочки, которые часто принимают за полипы, являются всего лишь аномально большими (до 4 см) выростами на полулунных клапанах морганиевых столбиков и крипт (трубчатых врастаний эпителия). Крипты расположены в самом дистальном отделе ампулы прямой кишки. Патогенез появления гипертрофии ткани в этой области точно не установлен, но в большинстве источников указывается наличие хронического воспаления слизистой[6], что, вероятно, приводит к сбою процессов пролиферации, репарации в целом и к разрастанию в итоге избыточной ткани на полулунных клапанах.
Классификация и стадии развития полипа прямой кишки
Очень удобная классификация, вносящая ясность в диагностику болезни — это разделение полипов на:
- «истинные» полипы (эпителиальные и неэпителиальные);
- образования неопухолевой природы, визуально похожие на полипы анального канала[2].
Эпителиальные полипы подразделяются на:
- фиброзные полипы (образовавшиеся из соединительнотканных клеток);
- аденоматозные полипы (из железистых клеток эпителия слизистой);
- слизисто-кистозные полипы (смешанные).
Образования неэпетелиальной природы — лейомиомы, липомы, гемангиомы.
Ко второй категории (неопухолевым образованиям) могут быть отнесены «неопасные» в плане малигнизации гамартомы, воспалительные полипы и гипертрофированные анальные сосочки. Последние являются источником наиболее частых диагностических ошибок. Описаны единичные экзотические случаи обнаружения в полипах паразитов Schistosoma mansoni (гранулематозные разрастания вокруг яиц паразитов в стенке кишки).[3]
С практической точки зрения рациональна классификация по морфогистологическому типу полипа.[6] Она позволяет прогнозировать течение заболевания и формировать тактику лечения. Согласно этой классификации выделяют два типа полипов:
- аденома (ворсинчатый или тубулярный полип);
- гиперпластический полип.
По форме и характеру прикрепления к стенке чаще выделяют:
- плоские полипы;
- полипы на ножке (на широком основании или «тонкой» ножке).
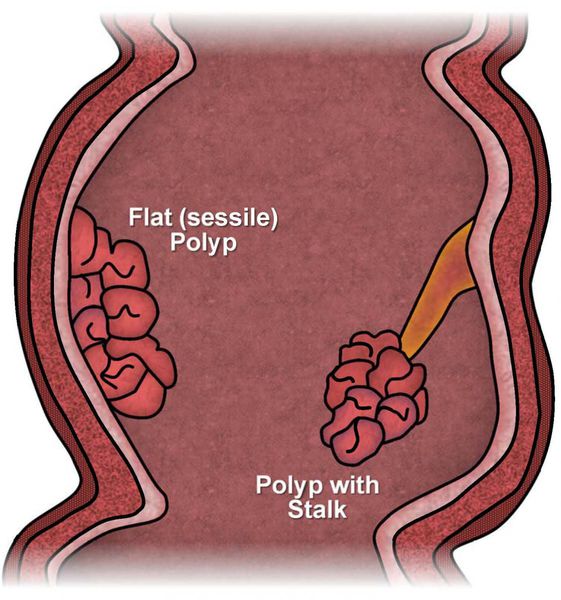
По числу полипы бывают одиночными или множественными.
При размере полипов более 3 см они считаются крупными, в них высока вероятность нахождения атипичных клеток.
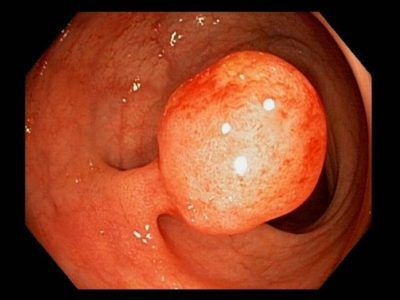
Осложнения полипа прямой кишки
- Малигнизация, перерождение в злокачественную опухоль. Высокий индекс (частоту озлокачествления) имеют аденоматозные полипы. До 15% раков анального канала являются аденокарциномами. Поэтому удаление эпителиальных полипов после их выявления проводится в обязательном порядке.[6]
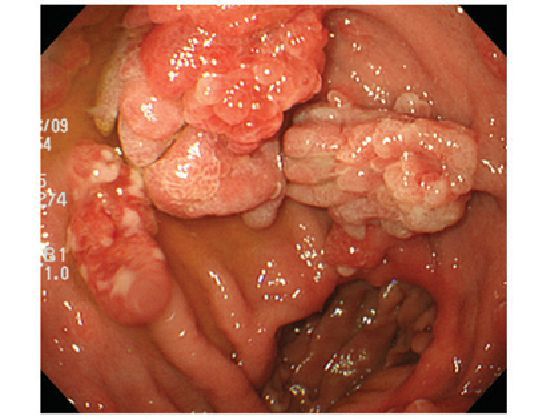
- Воспалительные изменения в стенке анального канала и подлежащих тканях (проктит, парапроктит). Причиной может стать хроническая травматизация поверхности полипа. Слизистая становится рыхлой, отёчной, подверженной чрезмерному повреждению. Присутствие огромного количества бактерий способствует быстрому инфицированию микроповреждений. Инфекционное воспаление отсюда распространяется на расположенные рядом участки слизистой и далее вглубь тканей.[7]
- Кровотечение. Часто клоакогенные полипы сопутствуют солитарным язвам прямой кишки, дополнительно являющимися источниками кровотечений.[9][10]
- Анемия. К этому приаодит длительное и обильное кровотечение при полипах.
- Ущемление, перекрут и некроз тела полипа. Особенно часто подобное осложнение появляется при полипах на тонкой ножке или больших гипертрофированных анальных сосочках.
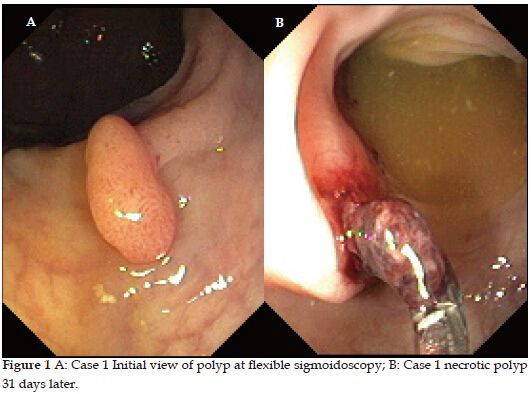
- Инвагинация. Патологическое выпячивание стенки толстого кишечника может стать причиной кишечной непроходимости, а также некроза (отмирания) участка прямой кишки. Наиболее часто осложнение появляется при гамартомах.
Не все полипы анального канала могут приводить к осложнениям. Всё зависит, опять же, от их морфогистологического строения. Некоторые виды полипов могут приводить к весьма серьёзным последствиям. Особенно это касается эпителиальных полипов и случаев семейного полипоза.
Диагностика полипа прямой кишки
Анальный канал доступен для тщательного визуального и инструментального осмотра, поэтому в большинстве случаев сложных диагностических процедур не требуется. Достаточно следовать простому алгоритму:
- сбор жалоб, анамнеза заболевания и семейного анамнеза;
- проведение рутинных анализов — общего анализа крови, исследования на антитела к вирусным гепатитам, MRs;
- осмотр перианальной области и заднепроходного сфинктера;
- пальцевое обследование прямой кишки;
- аноскопия;
- ректороманоскопия;
- УЗИ с ректальным датчиком — проводится при выявлении полипа на широком основании;[6]
- колоноскопия — часто данное исследование необходимо для выявления сопутствующих заболеваний толстого кишечника (неспецифический язвенный колит, болезнь Крона);[9][10]
- забор биоптата (участка полипа) — проводится при необходимости в ходе ректоскопии для гистологического исследования.
Иногда для выявления сопутствующих заболеваний и уточнения диагноза может потребоваться проведение:
- эзофагодуоденоскопии;
- рентгенографии органов грудной клетки;
- УЗИ или МРТ малого таза и органов брюшной полости;
- других исследований по необходимости.
Лечение полипа прямой кишки
Выявленные АП лечат хирургически. Способы удаления новообразований — традиционные или современные методики — выбираются лечащим хирургом в зависимости от его предпочтений, индивидуальных особенностей больного и оснащения клиники. В большинстве случаев применяется местная анестезия.
Современные методы и оборудование при адекватном их использовании позволяют значительно уменьшить зону резекции (удаления), минимизировать объём кровотечения и снизить послеоперационные риски.
Малоинвазивные методики:
- применение электроскальпеля (радиоволнового ножа);
- коагуляция диодным лазером.

Эти методики позволяют сократить восстановительный период, сделать его малоболезненным, что очень важно для больных.
Прогноз. Профилактика
Прогноз при своевременном выявлении и лечении анального полипа благоприятный, учитывая доброкачественную природу опухоли.
Аденоматозные полипы необходимо удалять с последующим исследованием резецированного участка. Той же тактики придерживаются при гиперпластических полипах, полипах неэпителиальной природы (липомах, лейомиомах) и т.д.
Гипертрофированные анальные сосочки, ошибочно называемые полипами анального канала, по рекомендациям Общества колопроктологов следует удалять, если их размеры более 5 мм, или есть симптомы, причиняющие больному неудобства. Бессимптомные маленькие анальные сосочки подлежат только динамическому наблюдению.[6]
Профилактические меры:[8]
- лечение сопутствующих воспалительных заболеваний желудочно-кишечного тракта[7], геморроидальной болезни, хронических и острых анальных трещин;
- нормализации стула, предотвращении запоров. Диетические рекомендации в данном случае универсальные — употреблять продукты с высоким содержанием клетчатки (овощи, фрукты, нешлифованные крупы, отрубной хлеб и т.д.);
- отказ от вредных привычек — курения, злоупотребления крепкими алкогольными напитками;
- увеличение двигательной активности.
Источник


