Как вылечить промиелоцитарный лейкоз
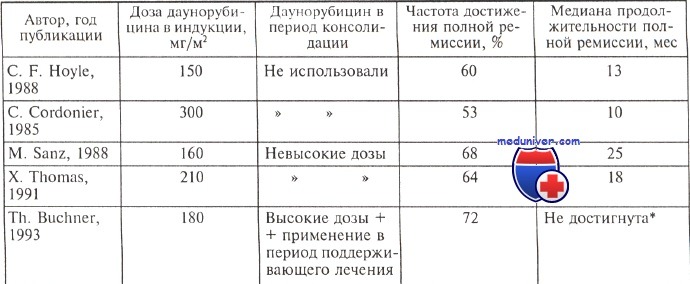
История лечения острого промиелоцитарного лейкоза (ОПЛ) — эффективностьЛечение классической формы острого промиелоцитарного лейкоза (ОПЛ) интересно рассмотреть в исторической последовательности. В «доретиноидную» эру стандартная химиотерапия ОМЛ, включающая даунорубицин и цитарабин, позволяла достигать полной ремиссии у 65—70 % больных острым промиелоцитарным лейкозом. Кровоизлияние в головной мозг в первые 3 дня от момента начала терапии было обычным финалом. Летальность в период индукции ремиссии среди больных острым промиелоцитарным лейкозом в первые годы использования современных программ химиотерапии составляла 30—40 %. Только массивная трансфузиологическая поддержка (переливание свежезамороженной плазмы в минимальном объеме 1 л/сут, переливание тромбоконцентратов для поддержания уровня тромбоцитов не менее 50 • 109/л) позволила снизить раннюю летальность до 15—20 %. Итоговые работы по химиотерапии острого промиелоцитарного лейкоза, проведенные в последние годы, продемонстрировали необходимость использования более высоких, чем стандартные, доз даунорубицина (более 45 мг/м2 в день в программе 7 + 3). Доказательством этому служат данные Юго-западной онкологической группы США (SWOG) по лечению острого промиелоцитарного лейкоза. Авторы ретроспективно проанализировали результаты терапии острого промиелоцитарного лейкоза по протоколам, которые они использовали в разные годы. Мультивариантный анализ результатов лечения 141 больного острым промиелоцитарным лейкозом SWOG
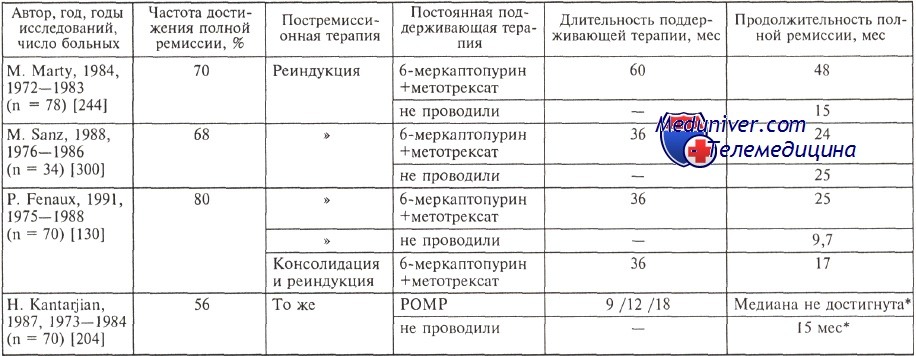
Так, в начале 80-х годов (1982—1986) в программах индукции, консолидации, поддерживающей терапии использовался даунорубицин в дозе 70 мг/м2 в сутки в течение 3 дней (210 мг/м2 суммарно на курс 7+3). В указанных дозах в общей сложности проводили 4 курса химиотерапии, затем в течение 2 лет продолжали поддерживающее лечение по схеме POMP (метотрексат, винкристин, преднизолон, 6-меркаптопурин). С 1986 по 1991 г. в протоколах лечения острого промиелоцитарного лейкоза доза даунорубицина была уменьшена до 45 мг/м2 в сутки в течение 3 дней (суммарно 135 мг/м2 на курс 7 + 3). Проводили всего 3 курса с даунорубицином в такой дозе (в третьем курсе применяли цитарабин в высоких дозах), а затем дозу даунорубицина вновь снижали до 60— 90 мг/м2 суммарно на курс, проводили 1 курс высокими дозами цитарабина или 2 курса 7 + 3, после чего лечение прекращали. В таблице четко показано, что снижение дозы даунорубицина в индукции привело не только к уменьшению частоты достижения полной ремиссии, но и к существенному уменьшению процента долгожителей. Варианты поддерживающего лечения и его эффективность при остром промиелоцитарном лейкозе (ОПЛ)
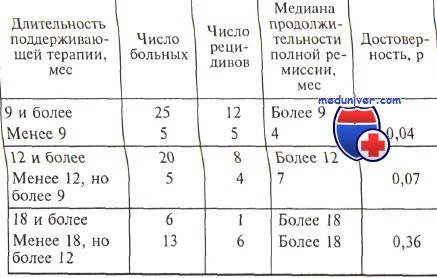
Результаты этого исследования свидетельствуют также о том, что при использовании программы 7 + 3 в лечении больных острым промиелоцитарным лейкозом прогностическими факторами являются раса пациента (у больных черной расы процент достижения ремиссии ниже, чем у белых), количество бластных клеток в крови (при наличии их в крови вероятность достижения ремиссии и безрецидивная выживаемость ниже), содержание лейкоцитов (при количестве лейкоцитов более 10*109/л общая и безрецидивная выживаемость больных существенно ниже) и тромбоцитов (при глубокой тромбоцитопении вероятность достижения ремиссии ниже). Такие драматические различия двух протоколов терапии острого промиелоцитарного лейкоза, возможно, объясняются еще и тем, что на I этапе исследований продолжительность постремиссионного лечения была 2 года, тогда как на II этапе общая длительность лечения составила всего около полугода. В настоящее время признается, что отсутствие поддерживающей химиотерапии существенным образом увеличивает вероятность развития рецидивов: с 10 до 35 %. Продолжительность полной ремиссии в зависимости от длительности поддерживающего лечения
Исключительная важность проведения поддерживающего лечения при остром промиелоцитарном лейкозе обсуждалась в середине 80-х годов многими исследовательскими группами. Все исследователи отмечали снижение вероятности развития рецидивов при использовании поддерживающего лечения, при этом довольно четко определялся вариант поддерживающей терапии: курсы реиндукции, повторяемые раз в 2—3 мес, или постоянная терапия цитостатическими препаратами. И тот и другой вариант лечения применяли в течение длительного времени после достижения ремиссии — от 2 до 5 лет. Следует обратить внимание, что в этих исследованиях часто использовали не только даунорубицин и цитарабин, но и преднизолон, винкристин, 6-меркаптопурин, метотрексат в качестве как постоянной терапии короткими курсами (программа POMP: ежедневно 6-меркаптопурин и еженедельно метотрексат постоянно, винкристин и преднизолон курсами), так и только постоянного поддерживающего лечения 6-меркаптопурином и метотрексатом. В таблице представлены некоторые работы, посвященные сравнению разных видов поддерживающего лечения при остром промиелоцитарном лейкозе. Как видно из данных, представленных в таблице, в двух из трех исследований, в которых наряду с курсами реиндукции использовали постоянную поддерживающую терапию, получены убедительные доказательства в пользу постоянного приема цитостатических средств: продолжительность полной ремиссии увеличивалась в 2—3 раза — 48 мес в сравнении с 15 мес, 25 и 17 мес в сравнении с 9,7 мес. Следует подчеркнуть, что эти исследования малочисленные и нерандомизированные. Испанская группа не выявила различий в длительности ремиссии при добавлении к курсам реиндукции постоянного поддерживающего лечения (25 и 24 мес). Американские ученые использовали в программе реиндукции схему POMP. Установлено, что при мультивариантном анализе единственным фактором, повлиявшим на продолжительность полной ремиссии, стал именно курс POMP: у больных, которым его проводили, медиана продолжительности ремиссии к 3 годам не достигнута (у 56 % больных сохраняется полная ремиссия) и составляет 15 мес у тех больных, при лечении которых POMP не использовали. Авторы указывают, что определенное влияние на вероятность развития рецидивов оказывает и длительность поддерживающей терапии. Достижение ремиссии у больных с острым промиелоцитарным лейкозом и выживаемость
Складывается впечатление, что с увеличением длительности поддерживающего лечения увеличивается и продолжительность полной ремиссии. Описанный французскими и американскими авторами феномен чувствительности клеток острого промиелоцитарного лейкоза к воздействию 6-меркаптопурина и метотрексата (достоверное увеличение продолжительности полной ремиссии при их использовании в качестве постоянной терапии) неясен. Эти доказанные в 80-е годы факты стали основой многих программ терапии острого промиелоцитарного лейкоза — во Франции, Италии, Испании: постоянное поддерживающее лечение в течение 2 лет проводится 6-меркаптопурином и метотрексатом. В других исследованиях, в которых не предусмотрена длительная поддерживающая терапия (например, протокол MRC-10 в Великобритании), также были получены хорошие долгосрочные результаты лечения больных острым промиелоцитарным лейкозом. В исследовании, которое было инициировано в 1988 г. и завершено в 1995 г., всем больным ОМЛ проводили 4 курса химиотерапии (DAT-10, DAT-8, ADE, MACE), после чего части больных выполняли ауто- или алло-ТКМ. Полная ремиссия достигнута у 103 из 117 больных острым промиелоцитарным лейкозом, которые не получали ATRA, что составило 88 %, а ранняя летальность была 11 %. Следует подчеркнуть, что показатель ранней летальности не отличался от такового у больных острым миелоидным лейкозом (ОМЛ), характеризующимся invl6 (12 %), и был ниже, чем у пациентов с моносомией хромосомы 7 (16 %) и аномалиями 3q (23 %). Минимальная индукционная летальность (2 %) в этом исследовании отмечена у больных с t(8;21) и с 9q- (0). При остром промиелоцитарном лейкозе вероятность возникновения рецидива в течение 5 лет составила 41 %, общая выживаемость — 61 %. Авторы еще раз подчеркнули, что и в «доретиноидную» эру результаты лечения острого промиелоцитарного лейкоза были существенно лучше, чем других вариантов ОМЛ, кроме t(8;21) и inv16. Столь хорошие результаты без длительного поддерживающего лечения и без очень высоких доз антрацикл и новых антибиотиков в индукционной терапии при небольшом числе курсов с даунорубицином (150 мг/м2 на курс, 2 курса), по-видимому, можно объяснить применением за весь период лечения (4 курса химиотерапии) шести цитостатических препаратов (даунорубицин, цитарабин, 6-тиогуанин, этопозид, амсакрин, митоксантрон) в адекватных дозах и различных сочетаниях. Важным фактором в лечении острого промиелоцитарного лейкоза является не только доза даунорубицина в курсах индукции, но и длительность его использования в период постремиссионной терапии (консолидация и поддерживающее лечение). В таблице представлены сводные данные лечения больных ОПЛ в различных гематологических центрах, в которых применяется разная постремиссионная терапия. Из представленных в таблице данных видно, что использование высоких доз даунорубицина в индукции позволяет достичь высокого процента ремиссий, но если препарат не применяют и в ходе постремиссионной терапии, долгосрочные результаты становятся хуже. В исследовании, проведенном Th. Buchner, доказана необходимость использования ан-трациклиновых антибиотиков на всех этапах терапии при ОПЛ, а также эффективность длительного поддерживающего лечения. — Также рекомендуем «Ретиноиды в лечении острого промиелоцитарного лейкоза (ОПЛ) — терапия ATRA» Оглавление темы «Лечение острого миелоидного лейкоза»:
|
Источник

Острый промиелоцитарный лейкоз (ОПЛ) – это относительно редкая разновидность острого миелоидного лейкоза (ОМЛ), для которой характерно аномальное накопление промиелоцитов. По сравнению с ОМЛ это довольно «молодая» патология (средний возраст больных – примерно 30–40 лет), а также одна из самых благоприятных и хорошо поддающихся лечению форм.
Механизм развития
Первым признаком острого промиелоцитарного лейкоза выступают кровоизлияния. Чаще всего это кровотечения, развивающиеся на местах травм, также это могут быть маточные, носовые кровотечения или кровоподтеки. Процесс сопровождается умеренной тромбоцитопенией.
Признаки кровоточивости постепенно нарастают. Позднее к ним присоединяются симптомы опухолевой интоксикации. Селезенка и печень увеличиваются редко, а лимфатические узлы практически не участвуют в патологическом процессе. Из-за этих признаков промиелоцитарный лейкоз считают «медленным» лейкозом.
В начале развития заболевания показатели красной крови нормальные или слегка пониженные, в половине случаев уровень гемоглобина отмечается выше 100 г/л. Число тромбоцитов и лейкоцитов снижено.
Для лабораторных показателей крови характерно разнообразие бластных клеток, причем большинство имеет цитоплазматические отростки, похожие на ложноножки. В 80% случаев лейкозные клетки имеют крупную зернистость, и тогда недуг классифицируют как макрогранулярный. В 20% случаев преобладают мелкозернистые клетки, и эту форму называют микрогранулярной. При ней лейкоцитоз в крови и выход в нее лейкозных клеток наблюдаются чаще.
Симптомы
Острый промиелоцитарный лейкоз протекает быстро. Основной признак – это кровотечения при минимальных повреждениях кожи, после чего образуются синяки и кровоизлияния, а при ослабленном иммунитете присоединяется инфекция. Пациенты часто имеют кровоточивость десен, носовые кровотечения, у женщин обильны менструальные выделения.
В связи с этим развивается анемия, усталость, слабость, затруднение легочного дыхания, лихорадка. Лейкопения приводит к снижению иммунитета. В анализах отмечается пониженное содержание лейкоцитов, тромбоцитов, эритроцитов, появляются аномальные бластные клетки (в 10–30% случаев). Развиваются нарушения свертываемости крови, в том числе ДВС-синдром (диссеминированное внутрисосудистое свертывание).
С началом цитостатической терапии симптомы ОПЛ отступают, температура может снизиться уже на следующий день, а также уменьшается кровоточивость. Но это еще не будет признаком восстановления кроветворения – лишь цитостатический эффект.
Диагностика
Для определения заболевания и исключения других форм острого миелоидного лейкоза проводится исследование тканей костного мозга и крови. При этом достоверным признаком острого промиелоцитарного лейкоза является большой процент нетипичных бластов в образцах.
Общий анализ крови покажет анемию и выраженную тромбоцитопению. Цитогенетическое исследование выявит транслокацию длинных плеч хромосом 17 и 15 либо 17 и 11. Также методом полимеразной цепной реакции проводится тестирование на гены PML/RARA или PLZF/RARA. Кроме того, на заболевание указывает избыточное наличие в бластных клетках периферической крови телец Ауэра.
Лечение
Лечение острого промиелоцитарного лейкоза требует участия специалистов различного профиля, а также качественной лабораторной и трансфузиологической службы. Если есть подозрение на ОПЛ, вначале проводится профилактика коагулопатии (введение свежезамороженной плазмы криопреципитата и концентрата тромбоцитов), что особенно важно при активном кровотечении или лабораторных признаках коагулопатии. При первых симптомах этой формы лейкоза проводится терапия ATRA, еще до подтверждения диагноза на цитогенетическом уровне. Кроме того, на четвертый день приема ATRA или сразу же (в зависимости от показаний) проводится химиотерапия.
После интенсивной фазы назначается поддерживающая терапия, которая включает комбинацию химиотерапии и ATRA. Курс длится 24 месяца. Если терапия ATRA неэффективна, плохо переносится пациентом либо наступает рецидив, рекомендуется прием триоксида мышьяка.
Прогноз
В настоящее время прогноз продолжительности жизни при этой форме лейкоза в 70% случаев составляет 12 лет без обострений. Раньше эта форма лейкоза считалась одной из тяжелейших и приводила к гибели пациента в течение суток. Но после изобретения препаратов, эффективных при данном недуге, она стала одной из наиболее излечимых злокачественных патологий.
В 80% случаев лечение вызывает улучшение, все чаще – стойкое. Без лечения продолжительность жизни больного острым промиелоцитарным лейкозом составляет несколько недель или дней.
Внимание!
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Записаться на прием к врачу
Источник
 Одной из разновидностей миелоидного острого лейкоза является острый промиелоцитарный лейкоз. Рассматриваемая патология – довольно редкая, однако, как показывает практика, диагностируется как взрослым, так и детям. Развивается болезнь на фоне аномальных накоплений промиелоцидов. Так как патологический процесс хорошо поддается правильно подобранному лечению, избавиться от недуга вполне реально, если больной при первых признаках болезни запишется на прием к опытному врачу.
Одной из разновидностей миелоидного острого лейкоза является острый промиелоцитарный лейкоз. Рассматриваемая патология – довольно редкая, однако, как показывает практика, диагностируется как взрослым, так и детям. Развивается болезнь на фоне аномальных накоплений промиелоцидов. Так как патологический процесс хорошо поддается правильно подобранному лечению, избавиться от недуга вполне реально, если больной при первых признаках болезни запишется на прием к опытному врачу.
Читайте также: Как и чем лечится острый миелоидный лейкоз
Характерные признаки
Основная этиология рассматриваемой патологии – возникновение кровоизлияний. Обильные выделения могут появиться:
- на травмированных участках тела;
- из носового прохода;
- из полости матки.
При данном процессе наблюдаются умеренные тромбоцитопении.
По мере развития патологии к основному признаку присоединяются второстепенные симптомы:
- опухолевая интоксикация;
- увеличение размеров внутренних органов, в частности печени и селезенки;
- снижение в крови уровня лейкоцитов и тромбоцитов.
Учитывая вышеперечисленные признаки, острый промиелоцитарный лейкоз в медицине условно называют лейкозом замедленного развития.
Читайте также: Как лечить острый лимфобластный лейкоз у взрослых
 Как показывает практика, при развитии рассматриваемой патологии, основной симптом которой – обильные кровяные выделения, больных беспокоит:
Как показывает практика, при развитии рассматриваемой патологии, основной симптом которой – обильные кровяные выделения, больных беспокоит:
- постоянная усталость;
- слабость во всем организме;
- лихорадочное состояние;
- затрудненное легочное дыхание.
В дальнейшем снижается иммунитет, развивается анемия, нарушается процесс свертывания крови. Кровотечение имеет место при малейшей травме, а так как иммунная система работает всего лишь в пол силы, в больном организме начинают развиваться различные инфекционные заболевания.
Читайте также: Какая норма лейкоцитов в моче у мужчин разных возрастов
Методы диагностики
Прогнозировать полное выздоровление больному возможно лишь в том случае, если визит в медицинское учреждение будет своевременным. Не менее важно в дальнейшем строго придерживаться предписаний врача.
После осмотра пациента лечащий доктор задействует определенные методы диагностики, так как по характерным симптомам диагностировать острый промиелоцитарный лейкоз практически нереально.
Точно выявить развивающуюся патологию помогает несколько видов исследований и анализов:
- анализ крови – как биохимический, так и общий, чтобы доктор удостоверился, в норме ли количество лейкоцитов, тромбоцитов и эритроцитов;
- для того чтобы подтвердить именно это заболевание, то есть отличить острый промиелоцитарный лейкоз от иных патологических проявлений, поражающих кровь, назначается микроскопирование и поточная цитометрия;
- УЗИ-исследование и рентген помогают узнать, в каком состоянии находятся внутренние органы больного.
Если пациенту назначается химиотерапия, то перед началом лечения ему нужно пройти исследование Эхо и ЭхоКГ.
Лечебная терапия
 Острый промиелоцитарный лейкоз, как ранее мы уже отметили, считается очень серьезным заболеванием, поэтому лечебная терапия должна задействоваться как можно быстрее и при участии нескольких медицинских специалистов различного профиля. При назначении лечения принимают ко вниманию как стадию развития недуга, так и общее состояние здоровья пациента. Терапия основывается на следующем:
Острый промиелоцитарный лейкоз, как ранее мы уже отметили, считается очень серьезным заболеванием, поэтому лечебная терапия должна задействоваться как можно быстрее и при участии нескольких медицинских специалистов различного профиля. При назначении лечения принимают ко вниманию как стадию развития недуга, так и общее состояние здоровья пациента. Терапия основывается на следующем:
- На начальном этапе больному внутривенно вводится свежезамороженная плазма криопреципитата, а также концентрат, состоящий из тромбоцитов, то есть задействуется методика под названием коагулопатия.
- Метод терапии ATRA проводится обязательно при обнаружении первых симптомов недуга, причем до того, как придет цитогенетическое подтверждение диагноза.
- Химиотерапия задействуется через 3-4 дня после начала терапии ATRA или ранее, если на это укажут показатели клинических анализов.
- После основной терапии доктор назначает поддерживающее медикаментозное лечение продолжительностью в 2 года, основанное на ATRA и химиотерапии.
Если больной плохо переносит лечение ATRA, в терапию вводят сильнодействующее лекарственное средство под названием «триоксид мышьяка».
Медицинский прогноз
По мнению опытных врачей, продолжительность жизни людей, которым диагностировалась анализируемая форма лейкоза, в 68-70% составляет от 10 до 12 лет, причем без рецидивов, если после окончания лечебной терапии больные строго придерживаются предписаний лечащего врача.
Стоит отметить, что ранее именно острый промиелоцитарный лейкоз рассматривался как самая серьезная форма лейкемии, способная при стремительном развитии привести к гибели больного всего лишь за сутки. Но благодаря стремительно развивающейся науке ученым удалось изобрести сильнодействующие и эффективные лекарственные составы, помогающие излечить даже такую серьезную злокачественную патологию крови.
К сожалению, без лечебной терапии победить болезнь не получится, ведь, как показывает статистика, продолжительность жизни больного составляет всего лишь несколько дней.
Любая патология, как многим, несомненно, известно, эффективнее и быстрее лечится на первой стадии развития. Поэтому при первых симптомах острого промиелоцитарного лейкоза посетить медицинское учреждение следует как можно быстрее, не забывая при этом, что рассматриваемая патология стремительно развивается внутри человеческого организма.
Источник