Грудь сапожника и как вылечит
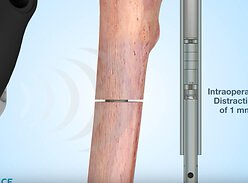
Причины заболевания
Воронкообразная грудь — врожденная патология. Характеризуется западением передних отделов груди. Является наиболее распространенной деформацией грудной клетки (91% от всех случаев врожденных пороков развития грудной клетки). Этот дефект более заметен и чаще (70%) встречается у представителей мужского пола. У женщин аномалия наблюдается реже и несколько маскируется молочной железой.
Из-за склонности к прогрессированию в ряде случаев представляет серьезную опасность для здоровья пациентов.
Причина врожденной воронкообразной грудной клетки еще до конца не выяснена. Существуют теории ее возникновения: токсико-инфекционная, неврогенная, механическая и эмбриональная.
Получите цены Минздрава Израиля
Введите данные
и получите прайс на
Viber, WhatsApp или Telegram
Токсико-инфекционная теория, связывающая возникновение этой деформации с наследственным сифилисом и воспалительными процессами в средостении, плевре, перикарде не подтверждена и поэтому отвергнута.
Также неврогенная теория не подтверждается клиническими наблюдениями, так как воронкообразная грудная клетка преимущественно бывает у нормальных детей, не страдающих эпилепсией или другими расстройствами нервной системы.
Больше всего сторонников имеет механическая и эмбриональная теории. Есть основания считать, что воронкообразная грудная клетка возникает под влиянием внутриутробного давления на грудину плода локтем, пятой, изогнутым коленом, чрезмерно согнутой головой, хотя это сомнительно.
Возможно, что воронкообразная грудная клетка возникает в результате нарушения эмбрионального развития плода. Некоторые авторы объясняют возникновение деформации аномалией формирования передних сухожильных участков диафрагмы, участвующих в дыхании и постоянно втягивают грудину при каждом вдохе. Также не исключена возможность возникновения этой деформации вследствие задержки оссификации нижней части грудины, а также аномалии развития (бывает отсутствующим мечевидный отросток или имеющийся его рудимент т.д.).
В медицине отмечается, что причиной данного заболевания, чаще всего, является нарушение механизма развития соединительных тканей в организме. В данном случае, всегда наблюдается подобное нарушение в области реберных хрящей, вследствие чего они становятся податливыми и более мягкими.
Классификация воронкообразной грудной клетки
В настоящее время описано около 40 синдромов, сопровождающихся формированием воронкообразной груди. Это, а также отсутствие единой патогенетической теории развития болезни затрудняет создание единой классификации. Наиболее удачным вариантом, который использует большинство современных хирургов, является классификация Урмонас и Кондрашина:
- По виду деформации: асимметричная (левосторонняя, правосторонняя) и симметричная. По форме деформации: плосковороночная и обычная.
- По типу деформации грудины: типичная, седловидная, винтовая.
- По степени деформации: 1, 2 и 3 степень.
- По стадии болезни: компенсированная, субкомпенсированная и декомпенсированная.
- По сочетанию с другими врожденными аномалиями: не сочетанная и сочетанная.
Для определения степени воронкообразной груди в отечественной травматологии и ортопедии используется метод Гижицкой. На боковых рентгенограммах измеряют наименьшее и наибольшее расстояние между передней поверхностью позвоночника и задней поверхностью грудины. Затем наименьшее расстояние делят на наибольшее, получая коэффициент деформации. Значение 0,7 и более — 1 степень, 0,7-0,5 — 2 степень, 0,5 и менее — 3 степень.
Симптомы и протекание заболевания
В раннем детском возрасте, деформация грудной клетки практически не заметно, а потому установить точный диагноз удается только в более старшем возрасте. Но, существуют, так называемые, косвенные проявления данной аномалии, которые непосредственно связаны с нарушением развития соединительной ткани и функциональности сердечнососудистой и дыхательной систем.
Ребенок, с имеющимся пороком часто болеет респираторными инфекционными заболеваниями, и так же часто эти дети подвергаются воспалительным заболеваниям легких (пневмонии в том числе).
Явным дефект грудины становится в подростковом возрасте, когда костная система организма наиболее активно начинает расти. Данный порок выглядит как углубление овальной или округлой формы в грудной клетке.
Степень выраженности деформации у каждого ребенка различна, это может быть незначительная деформация, а может быть и глубокая воронка.
У школьников выявляется нарушение осанки. Искривление ребер и грудины становится фиксированным. Грудная клетка уплощенная, надплечья опущенные, края реберных дуг подняты, живот выпячен. Симптом парадоксального дыхания по мере взросления постепенно исчезает. Наблюдается грудной кифоз, нередко в сочетании со сколиозом. Отмечается повышенная утомляемость, потливость, раздражительность, сниженный аппетит, бледность кожи и уменьшение массы тела по сравнению с возрастной нормой. Дети плохо переносят физические нагрузки. Выявляются нарушения работы сердца и легких. Характерны частые бронхиты и пневмонии, некоторые пациенты жалуются на боли в области сердца.
Из-за склонности к прогрессированию в ряде случаев представляет серьезную опасность для здоровья пациентов.
Лучшие государственные клиники Израиля
Лучшие частные клиники Израиля
Лечение заболевания
Лечение воронкообразной груди могут осуществлять травматологи, ортопеды и торакальные хирурги.
Консервативное лечение воронкообразной деформации грудной клетки неэффективно.
Хирургическое лечение показано при нарушениях со стороны органов грудной клетки либо при выраженном косметическом дефекте. Проводится оно по достижении ребенком возраста 6-7 лет. К этому времени обычно формирование дефекта останавливается. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение грудины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрансплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное пространство вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии и т.д.).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг — операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности грудины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
- Реконструкция грудной клетки
При реконструкции грудной клетки запавшие части возвращаются на свое место и фиксируются механически.
Новые методы лечения предполагают имплантацию магнита в участке, который необходимо корректировать. Второй магнит располагается так, чтобы их взаимодействие порождало силу, направленную на устранение дефекта.
Некоторые деформации можно замаскировать имплантацией силикона над областью деформации.
- Операция по Нассу
На сегодняшний день очень хорошо зарекомендовал себя метод Насса — операция по Нассу, относящийся к миниинвазивным методам коррекции деформаций грудной клетки. Он применяется уже более 10-ти лет и на данный момент актуальной альтернативы методу по его эффективности и безопасности не существует.
Метод состоит во введении пациенту металлической пластины (иногда двух), помогающей выправить грудную клетку. Через 3-4 года пластину извлекают, разрезы при этом проводятся в тех же местах, что и при установке пластины. После извлечения пластины (пластин) пациент считается абсолютно здоровым, а грудная клетка исправленной. Но это не значит, что все 3-4 года пациент живет в щадящем режиме — уже через 6 месяцев после проведения операции можно вернуться к привычному образу жизни и даже занятиям спортом.
Осложнения, вызванные хирургической коррекцией по методу Насса минимальны, период восстановления пациента после операции также существенно сокращается.
Высока также и удовлетворенность пациентов результатами операции (до 98%), всего у 2% наблюдается остаточная деформация, это связано с отклонениями от технологии проведения загрудинного канала в ходе операции. В качестве основных преимуществ метода необходимо отметить также его малотравматичность, небольшой реалибитационный период в сравнении с другими устаревшими операциями коррекции ВДГК и отсутствие заметных послеоперационных рубцов, т.к. произведение небольших разрезов по бокам позволяет полностью исправить деформацию.
Кроме того, метод Насса допускает проведение повторных операций в случае, если первая операция не позволила достичь желаемого эффекта, а также в случае исправления рецидивов, или исправления дефектов, вызванных проведенной в раннем возрасте коррекций грудной клетки другими методами.
- Метод Равича
В ходе стерно-хондропластики по Равичу проводится поперечный разрез на грудной клетке, далее, после отделения грудных мышц от грудины, происходит стернотомия (рассечение грудины и реберных хрящей), искривленные хрящи удаляются. В образовавшееся пространство за грудиной вводят выправляющую пластину и накладывают внутренние швы на грудные мышцы, и внешние — на рану.
Хотя сам Марк Равич не использовал корригирующих пластин (это было предложено позднее), метод коррекции воронкообразной деформации и такой способ стернотомии носит его имя.
Исходя из техники операции можно понять, что стерно-хондропластика — весьма травматичное оперативное вмешательство. Поэтому, конечно, не рекомендуется проводить его пациентам, у которых воронкообразная деформация слегка выражена и является чисто эстетическим дефектом. Большой рубец на грудине, остающийся после операции, существенно снижает общую эстетичность грудной клетки. Метод Равича сегодня считается устаревшей методикой и за рубежом практически не применяется.
К нехирургическим методикам относится:
- Вакуумный колокол или вакуумный подъемник (vacuum bell). Этот метод может помочь в том случае, когда грудная клетка довольно «податлива» и подвижна. Помимо прочего, использовать Vacuum Bell нужно в течение продолжительного времени. Действует прибор как ортез (внешнее воздействие). Над областью деформации создается вакуум, за счет которого грудина естественным образом поднимается. На сегодняшний день примерку и подбор вакуумного колокола проводят в некоторых клиниках России, но заказывать прибор нужно в Германии.
- При небольшом косметическом дефекте область воронки при помощи инъекций заполняют гелем Макролайн, который маскирует углубление в грудной клетке. Этот метод, в виду малой травматичности, очень популярен в коррекции минимальных воронкообразных деформаций.
- Также при воронкообразной деформации могу быть применены и ортезы (внешние ортопедические приспособления). Они могут быть эффективны в раннем возрасте и при строгом соблюдении рекомендаций врача. Ортезы для исправления ВГДК — это своеобразные корсеты, которые крепятся к телу пациента и с помощью давления и специальных силовых упражнений выправляют деформацию.
Диагностика заболевания
Обследование больных с воронкообразной грудью предполагает не только точную постановку диагноза, но и оценку общего состояния пациента, а также выраженности нарушений со стороны сердца и легких. Обычно диагноз не вызывает затруднений еще на стадии осмотра. Воронкообразная деформация грудной клетки, как правило, видна невооруженным взглядом. Наиболее часто ее замечают сами пациенты (родители у детей).
Для оценки степени и характера деформации используют торакометрию и различные индексы, определяемые с учетом объема впадины в области грудины, эластичности грудной клетки, ширины грудной клетки и некоторых других показателей.
Также используются дополнительные исследования, которые помогают уточнить степень деформации и характер поражения внутренних органов:
- рентгенография грудной клетки в 2 проекциях;
- компьютерная томография органов грудной полости;
- эхокардиография выявляется смещение электрической оси сердца, отрицательный зубец Т в отведении V3 и снижение зубцов. При проведении эхокардиографии нередко обнаруживается пролапс митрального клапана. Кроме того, у больных с воронкообразной грудной клеткой часто наблюдается тахикардия, повышение венозного и артериального давления и другие нарушения. Как правило, с возрастом патологические проявления становятся более выраженными;
- электрокардиография (дает показания о нарушениях в работе сердца);
- ультразвуковое исследование сердечной мышцы;
- спирометрия — свидетельствует о снижении жизненной емкости легких и определяет нарушения дыхания;
- спирография — измеряются объемы вдыхаемого и выдыхаемого воздуха и степень дисфункции дыхательной системы больного.
Все эти диагностические исследования проводятся для получения полной информации о патологии больного, и для полной подготовки пациента к предстоящей операции.
Цены
| Заболевание | Ориентировочная цена, $ |
|---|---|
| Цены на реконструкцию груди после лечения рака | 41 130 — 59 740 |
| Заболевание | Ориентировочная цена, $ |
|---|---|
| Цены на протезирование тазобедренного сустава | 23 100 |
| Цены на лечение косолапости | 25 300 |
| Цены на лечение Халлюкс Вальгуса | 7 980 |
| Цены на реставрацию коленного сустава | 13 580 — 27 710 |
| Цены на лечение сколиоза | 9 190 — 66 910 |
| Цены на эндопротезирование коленного сустава | 28 200 |
| Цены на лечение межпозвоночной грыжи | 35 320 — 47 370 |
Материалы по теме
16 мая 2018
Подросток, страдающий от искривления позвоночника, был успешно прооперирован нейрохирургами клиники Ихилов. Благодаря сложнейшему хирургическому вмешате…
18 Окт 2017

В течение 12 часов команда медиков больниц Бейлинсон и Шнайдер боролась за жизнь 9-летней Тары Аамар, выполняя операцию беспрецедентной сложности. В мир…
13 Июл 2017
В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
13 Июл 2017

На базе детской израильской больницы Дана-Дуэк (Тель-Авив) создан новый реабилитационный центр, решающий разносторонние задачи в отрасли детской и подро…
12 Июл 2017

Реконструкция ушной раковины (возвращение слуха) за одну операцию стало возможно посредством установки протеза. Такую процедуру было проведено впервые в…
07 мая 2018

Проведена уникальная операция по пересадке, выращенной в лаборатории кости. Врачи получили возможность проводить трансплантации без рисков отторжения, с…
13 Июл 2017
Команда ученых — медиков из Иерусалимского университета в Израиле сделала очередное открытие. В следствие тщательных исследований остеопороза, ими было …
13 Июл 2017
В далеком 1818 году Купер и Траверс выявили трудно преодолимую болезнь, и отнесли ее к группе сарком — наиболее часто встречаемой в типологии рака костн…
13 Июл 2017

До сих пор все процедуры по удлинению ног включали в себя использование аппаратов Илизарова, который фиксирует конечность снаружи. И только недавно в Из…
Все новости медицины Израиля
- 5
- 4
- 3
- 2
- 1
(5 голосов, в среднем: 5 из 5)
Источник
Делюсь своим опытом.
Воронкообразная деформации грудной клетки — врожденное заболевание, проявляющееся разнообразным по форме западением грудины и хрящевых отделов ребер. Обычно характеризуются значительным косметическим дефектом, снижением качества жизни и нарушением работы органов грудной клетки: сердца, лёгких, пищевода, а также диафрагмы и спинного мозга. Самым популярным вариантом является «грудь сапожника», при которой грудина как бы вдавлена внутрь (впалая грудная клетка).
Эта проблема встречается примерно у 1 из 1000 новорожденных детей, и в дальнейшем ее нужно решать, но многие не знают какими способами выравнивают грудину, что для этого нужно, куда обращаться, и самое главное — в каком возрасте желательно делать операцию.
Для этого я и решил поделиться с вами своим личным опытом и рассказать, как я прожил 24 года с ВДГК, решился на операцию, и, что из этого вышло.
Детство, отрочество, юность.
Я родился с врожденной воронкообразной деформацией грудной клетки. В детстве особо этой проблеме внимания никто не уделял, т.к местные врачи не знали как можно убрать эту патологию, но и сама впадина была совсем маленькой, и меня совершенно не беспокоила. С возрастом деформация становилась сильнее, и меня это начало смущать. Особенное смущение я испытывал во время тренировок по плаванию. Было не комфортно ощущать себя каким-то «другим», и постоянно отвечать на вопросы по поводу моей впадины. Со временем я стал проще относиться к этому, и просто начал считать это своей особенностью.
В шестнадцать лет начался период активного общения с девушками, и эта проблема снова стала для меня «головной болью». Это психологически было тяжело. Но признаюсь честно — я ошибался. Это смущало только меня, а противоположный пол спокойно относился к моей особенности.
Когда дело подходило к восемнадцатилетию, пришла повестка на медкомиссию в военкомат. Пройдя её, проблем обнаружено не было, и мне дали категорию Б (годен с ограничениями). Признаюсь честно, в армию идти не хотел, и сетовал хирургу на свою ВДГК, что мол тяжело дышать, т.к из-за этой патологии легкие не раскрываются до конца. Потом мне объяснили, что ВДКГ не входит в список болезней, по которым призывник списывается и уходит в запас, только если действительно мешает дыханию, и пульмонолог даст заключение.
Деформация дала о себе знать.
Я активно занимался бегом, готовился к полумарафону, но начал чувствовать, что испытываю проблемы с дыханием. Например, я не мог вдохнуть полной грудью, и чувствовал тяжесть в области грудной клетки.
Пройдя полное обследование, мне посоветовали обратиться к торакальному хирургу (занимается органами грудной клетки), но в моём городе такого специалиста не было, я начал активно искать информацию по этому поводу в интернете.
23 ноября 2018 года я отправился в Москву на приём к торакальному хирургу в НМИЦ хирургии им. А.В. Вишневского.
Приёмы у хирурга.
Первичный приём стоит 1500 рублей, вторичный уже бесплатен. Врач меня осмотрел, пообщались, я задал ему вопросы, рассказал, что меня беспокоит и с какого возраста. Неожиданно для меня, доктор сказал, что нужно сделать КТ (компьютерная томограмма), чтобы можно было более подробно ознакомиться с моей проблемой. Я забрал направления и спокойно поехал домой.
Сделав компьютерную томограмму, я увидел как выглядит моя грудная клетка, и собственно из-за чего возникает такая проблема.
Моя грудина была сросшейся, и представляла из себя «монолит», а не правильную конструкцию из хрящей.
Я отвез снимки в Москву, хирург ознакомился с ними, а также посмотрел более подробно варианты, которые находились на диске. Было решено оперировать. Скажу честно, что я такого не ожидал. Я сделал копию своего медицинского полюса, для оформления квоты, забрал бумажки с направлением на анализы, и уехал домой.
Далее я сдавал кучу анализов, например: общий / биохимический анализы крови, ВИЧ/СПИД, различные гепатиты, УЗИ сердца и так далее. Сканировал результаты и отправлял хирургу, делал это для того, чтобы постоянно не мотаться в Москву. В один момент мне сказали, что по квоте смогут сделать операцию в этом году, и назначил примерную дату. Я был безумно рад.
Три дня до операции.
9 декабря, в свой двадцать четвертый день рождения, я отправился в Москву. 10 декабря я с утра приехал в приёмное отделение НМИЦ хирургии им. А.В. Вишневского. При приёме померили давление, температуру, завели дело, сделали ЭКГ, сдал вещи в камеру хранения, и поднялся в отделение торакальной хирургии. Меня отвели в палату и я стал ждать своего лечащего врача.
Потом я узнал, что результаты анализа на группу крови нужно делать заново, т.к из моей поликлиники они не котируются. Такие правила. Пошел оплачивать в кассу 2950 рублей.
Операцию назначили 12 декабря. За день до операции ко мне пришёл анестезиолог в лице милой девушки, задала нужные ей вопросы и ушла. Позже меня вызвал врач, осмотрел еще раз, сказал, что будет установлена 1 титановая пластина длиной 36 сантиметров, и операция будет проходить по методу Насса.
Всего существует два метода для выравнивания ВДГК: «Операция по Нассу» и «Операция по Равичу». По Нассу менее болезненно, и эстетически лучше, т.к у пациента остается всего два надреза по бокам, а по Равичу вскрывают грудную клетку, и на теле остается «знак мерседеса».
После осмотра мне сказали, что нужно сбрить волосы на груди, подмышками, а также на бороде. Сделано, Док!
Вот такая деформация была у меня до операции. Как мне сказали — это вторая степень.
День икс, и последующие.
С утра в палату пришли врачи и меня повезли в операционную. Скажу честно — я совсем не переживал. Не знаю, но я был очень спокоен, и ждал, что после операции я забуду об этой проблеме и больше никогда с ней не столкнусь.
В операционной чуть пообщавшись с врачами, задали мне вопросы, вставили катетеры в руку, ввели иглу в верхнюю часть позвоночника (я так понял для наркоза), уложили меня, надели маску, и я заснул.
Операция длилась, около четырёх часов. Я проснулся по щелчку, сразу после завершения операции.
После операции меня перевезли в реанимацию, где я пролежал сутки. Это было самое ужасное время: мне нельзя было двигаться, я постоянно просил пить, и мне кололи обезболивающее. Из-за того, что я лежал сутки не двигаясь — у меня ужасно затекла спина, я её просто не чувствовал. Это было самое долгое ожидание момента, когда я смогу встать на ноги.
На следующий день меня перевезли в палату, положили на кровать, но вставать всё равно было нельзя. Это ужасное испытание. Я боялся даже шевелить руками, переживая, что пластина может сдвинуться, и мне придется делать операцию заново, или вообще вытаскивать её. В голове был бардак, переживания, но всё это перебивала дикая боль в спине.
Чуть позже в палату зашел врач, и поднял меня на ноги, сопровождая словами, что хватит лежать, нужно ходить. В этом вся прелесть метода Насса — быстрое восстановление, и более «легкое» состояние после операции. Мама делала мне массаж спины пока я сидел на кровати, но позже постепенно встал на ноги и начал ходить. Конечно ходил по чуть-чуть, ибо была слабость, которая сопровождалась тошнотой. Я не мог вдохнуть полной грудью, т.к у меня по бокам стояли дренажи.
К вечеру первого дня я полноценно кушал. Два дня было ужасно больно чихать, кашлять, и тяжело вставать. Температура 38 стала моим другом. Когда ходил делать рентген — это было испытание. После того как вытащили дренажи, я исполнил свою мечту — вдохнул полной грудью, да и боль прошла.
Момент икс для меня настал вечером, я посмотрел на себя в зеркало и увидел ровную грудь. Всё, Карл! Впадины нет! Я не могу объяснить, что я испытал, но больше не было стеснения и каких-то мыслей касаемо проблемы с которой я жил 24 года.
Я провёл в больнице почти десять дней. Начиная с третьего дня я спокойно ходил покупать соки в вендинговом аппарате на втором этаже, спускаясь с седьмого. Смотря на себя я понимал, что у меня началась новая жизнь, и единственное чего мне хотелось — быстрее вернуться домой, ведь дело шло к Новому году.
Пластина
Ограничения.
Как и после любой операции есть ограничения, но т.к тут было серьезное вмешательство в организм, которое сопровождается установкой металлоконструкции (титановая пластина длиной 36 сантиметров), то врачи рассказали мне об ограничениях, которые нужно соблюдать 3-4 месяца.
- Спать на спине. Забыть про сон на боку, животе, только на спине. Три месяца. Желательно купить ортопедическую подушку.
- Не совершать резких движений.
- Не заниматься спортом.
- Не поднимать ничего тяжелого.
- Не падать (у меня это было особенно актуально, т.к была зима).
- Постараться не пользоваться общественным транспортом, чтобы никто не задел / ударил / толкнул. Т.к пластина всё еще может сместиться.
- На время установки пластины нельзя делать МРТ.
- На время установки пластины будет плохо, если попадёшь в аварию. Т.к не смогут сделать прямой массаж сердца.
Выслушав все советы, я получил выписку, сказал всем врачам спасибо, они настоящие профессионалы, и покинул стены НМИЦ хирургии им. А.В. Вишневского, только с положительными эмоциями, и с родителями уехали домой.
Жизнь после операции.
Тяжело было первый месяц: болело, ныло, хотя, что скрывать, сейчас тоже иногда болят швы, но это нормально. По прошествии трёх месяцев, я начал спать на боку, животе, ходить на скалодром, и сейчас пытаюсь вернуться в бег. Пластина никуда не сдвинулась, я сделал повторное КТ, которое показало, что все отлично, и вытащить её можно только операбельным путём.
Вот так выглядит пластина через три месяца после установки. Начала обрастать.
Удаление пластины.
Пластину установили на три года (в моём случае), после чего её нужно удалять. В принципе, можно и оставить, но в случае если в возрасте 50-60 лет потребуется операция на сердце — пилы не распилят её. Поэтому лучше удалить, ведь хрящи уже срастутся и грудь назад не впадёт.
Армия.
С металлическими конструкциями в армию не берут. Прошел медицинское обследование, комиссия вынесла решение, жду свой военный билет. Поставили категорию В( с данной категорией годности гражданин подлежит освобождению от призыва на военную службу и зачисляется в запас. Гражданину выдается военный билет, призыву в мирное время не подлежит).
P. S.
Данная история — это мой личный опыт, который, возможно поможет кому-то избавиться от подобной проблемы, и позволит чувствовать себя полноценным человеком. Если у вас есть какие-то вопросы, то я с радостью постараюсь на них ответить. Возможно я что-то забыл, если вспомню, то добавлю в статью или комментарии.
Спасибо! Хорошего дня TJ! И не болейте!
Материал опубликован пользователем.
Нажмите кнопку «Написать», чтобы рассказать свою историю.
Написать


