Как вылечить деформированный палец ноги
Распространённой проблемой является патология суставов нижних конечностей, особенно плюснефаланговых сочленений. Деформация пальцев ног может быть вызвана не только использованием тесной и неудобной обуви, но и рядом заболеваний. Поэтому для эффективности лечения необходимо установление причины болезни. Точная и своевременная диагностика поможет победить недуг.
Почему возникает искривление пальцев стопы
К внешним факторам, нарушающим правильное строение ступни, относят использование пуантов, неудобной обуви с некачественной жёсткой подошвой, узким носком и/или высоким каблуком, а также длительные нагрузки на суставы стоп, чаще статического характера. Обычно искривляются большой, второй, средний пальцы. Нередко причиной являются и различные травмы ступни.
К внутренним факторам, приводящим к деформации, относят мышечную дистонию, при которой тонус сгибателей пальцев значительно превосходит напряжение разгибателей. Также искривление может быть осложнением заболеваний мышц и суставов, сахарного диабета, псориаза, ожирения, детского церебрального паралича. Важную роль играет наследственное предрасположение к заболеваниям опорно-двигательного аппарата.
Суставная патология
Первичный или вторичный артроз также является нередкой причиной деформации. Пальцы искривляются из-за формирования остеофитов на фоне дегенеративно-дистрофических процессов в области суставных структур.
Частой причиной искривления мелких сочленений стопы становится ревматоидный артрит. Также поражения пальцев присущи артритам псориатической или подагрической этиологии. Сочленения изменяют форму из-за воспалительных процессов в суставах и окружающих тканях.
Заболевания костно-мышечной системы
Нередко правильное положение пальцев нарушается из-за снижения эластичности и упругости мышечных или сухожильных волокон. Тогда у человека развивается hallux valgus, плоскостопие, вальгусная, плоско-вальгусная либо варусная стопа. При этих деформациях ступни меняется конфигурация плюснефаланговых суставов и/или сочленений костей плюсны (ладьевидной, пяточной, таранной).
Иногда патологию вызывает экзостоз (костно-хрящевой нарост) в области плюсневых суставов и дисплазия фаланг пальцев различного происхождения. Мелкие сочленения также утрачивают правильное положение из-за хронического бурсита, когда ткани синовиальной сумки периодически воспаляются.
Разновидности искривлений
Выделяют несколько типов фиксированной либо нефиксированной деформации пальцев нижних конечностей. В первом случае искривление руками выпрямить невозможно. При нефиксированной форме пальцам временно можно придать правильное положение.
 Обувь с узким носком может стать причиной комплексного типа деформаций
Обувь с узким носком может стать причиной комплексного типа деформаций
Различают следующие виды искривления:
- вальгус;
- варус;
- деформация Тейлора (шишка на маленьком пальце напоминает косточку при халюс вальгусе);
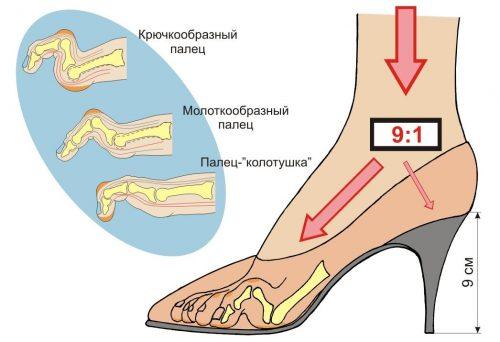
- когтеобразное;
- молоткообразное;
- комбинированное.
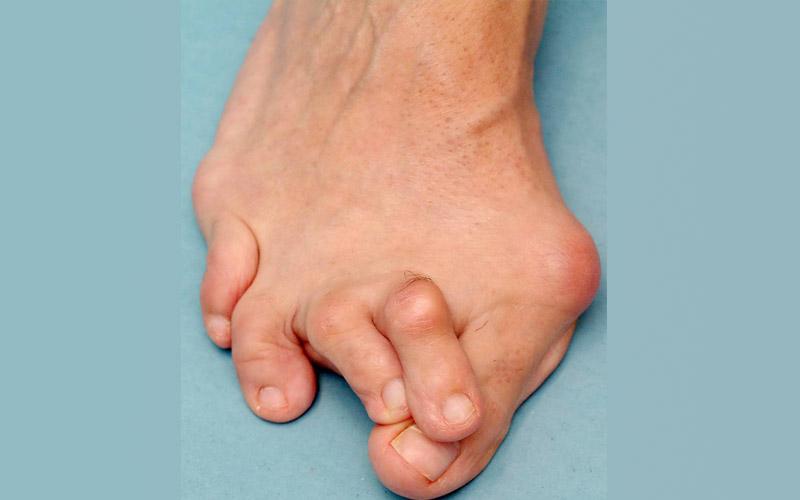
При вальгусе концевая фаланга большого пальца отклоняется в наружную сторону, а у его основания начинает расти косточка. Сходные признаки есть у деформации Тейлора, только шишка появляется у основания мизинца. При варусном искривлении 2─5-ые пальцы «смотрят» в сторону другой стопы. При hallux valgus возможно сочетание вальгуса с варусом.
Основные признаки
Внешний вид когтеобразного пальца напоминает коготь птицы или крючок. При искривлении типа «колотушка» палец ровный, но последняя (дистальная) фаланга упирается перпендикулярно в пол.
При молоткообразной деформации среднее межфаланговое сочленение «смотрит» вверх, на нём возникает постепенно затвердевающая мозоль. Дистальная фаланга (с ногтем) расположена параллельно поверхности пола или слегка приподнята над ним. При комбинированном виде на одной стопе есть несколько типов деформаций суставов.
Начальные проявления патологии возникают при ходьбе в жёсткой обуви. Человек ощущает дискомфорт, переходящий в тупую боль в области пальцев. При осмотре ноги видны локальные отечность и покраснение кожи.
Вторым признаком патологии считается появление потертостей, натоптышей, мозолей, огрубелостей кожи в передней части ступни. Постепенно в области межфаланговых суставов второго, третьего пальца, сбоку плюснефаланговых сочленений первого пальца или мизинца образуются косточки. Человек быстро устает при ходьбе, боли в ступне беспокоят чаще.
При прогрессировании заболевания движения в суставах пальцев ограничиваются. Они заметно (на 50% и больше) отклоняются от физиологического положения, иногда «налезая» друг на друга. Постепенно боли при ходьбе становятся более интенсивными, сохраняются и в состоянии покоя, даже если на ноге обуви нет. В запущенных случаях при формировании выраженных шишек и мозолей на втором и остальных пальцах пациент вынужден ходить в ортопедической обуви.
Диагностические мероприятия
После сбора анамнеза врач осматривает ступню, а затем направляет человека на рентген. Снимок делают в 3 проекциях. Для точной диагностики проводят бактериологические, клинические и биохимические исследования крови, синовиальной жидкости, мочи. Часто пациенту назначают УЗИ, компьютерную или магнитно-резонансную томографию стопы.
Методы коррекции
При деформации пальцев необходима комплексная терапия. Она включает лекарственные средства, физиотерапевтическое воздействие и систематические занятия лечебной физкультурой. Также необходимо регулярно делать массаж стоп, использовать ортопедические приспособления для обуви. Для закрепления эффекта желательно ежегодно проходить оздоровление в санаторных условиях.
Консервативное лечение
Если деформация возникла из-за внешних факторов, то специалист рекомендует использование ортопедического приспособления либо обуви. Важную роль играет симптоматическая лекарственная терапия, назначаются следующие медикаменты:
- нестероидные противовоспалительные средства;
- миорелаксанты;
- обезболивающие препараты.
Хороший эффект дает лечебный массаж, грязевые аппликации и регулярная гимнастика для стопы.
 При деформации пальцев на ногах рекомендуется ежедневно разрабатывать суставы стопы
При деформации пальцев на ногах рекомендуется ежедневно разрабатывать суставы стопы
Если установлен диагноз основной болезни, ставшей причиной отклонения пальцев от нормального положения, то пациенту назначают соответствующую терапию. С помощью НПВС, хондропротекторов, антибиотиков или внутрисуставного введения глюкокортикостероидных гормонов останавливают прогрессирование основной патологии, устраняют ее симптомы и последствия.
Обязательно используют методы физиотерапии, мануальное воздействие.
В домашних условиях применяют хорошо себя зарекомендовавшие народные средства. Например, контрастные ванночки, в которые можно добавить морскую соль, отвар ромашки.
Лечебная гимнастика и массаж
Эти два метода хорошо дополняют друг друга. Их задача состоит в разработке плюснефаланговых и межфаланговых сочленений. Упражнения начинают после втирания в кожу стопы разогревающего крема. Пациент должен совершать сгибание, разгибание, сведение и разведение пальцев ноги, при необходимости помогая себе руками. После физической нагрузки ступню массируют, чтобы снять мышечное напряжение и чувство усталости.
Ортопедические средства коррекции
При деформации плюснефалангового сустава применяют эластичный или жёсткий бандаж, ортез, специальные носки. Приспособление должно возвращать сочленение в правильное физиологическое положение.
При других типах искривлений используют различные виды ортопедических изделий: супинаторы, лонгеты, полустельки, кольцеобразные разделители, межпальцевые валики или прокладки.
Хирургическое вмешательство
Операцию делают при ригидной (фиксированной) деформации, если консервативные методы исправления оказались неэффективными. Мягкие ткани корректируют тенотомией, удлинением сгибателей или прочими способами.
На суставах и фалангах проводят следующие виды хирургического вмешательства:
- экзостектомия (иссечение части головки плюсневой кости на большом пальце);
- остеотомия;
- артропластика;
- замена межфалангового сустава эндопротезом;
- артродез (искусственный аналог анкилоза) для полной иммобилизации сочленения.
То есть с помощью операций уравновешивают тонус сгибателей, разгибателей, реконструируют фаланги, а также иссекают хрящевые и костные наросты.
После хирургического лечения пациент проходит реабилитацию в течение 2 месяцев сначала в стационарных условиях, затем — в домашних. Должна быть исключена нагрузка на мышцы нижней конечности, для чего используются костыли, лангеты, шины, обувь на деревянной подошве.
Ответы на вопросы
Обязательно ли носить ортопедическую обувь при искривлении?
Для решения этого вопроса рекомендуется обратиться к ортопеду. После осмотра и инструментального обследования пациента специалист оценит тяжесть деформации. Ортопедическая обувь на ранних стадиях патологии позволяет вернуть сочленения в физиологическое положение. Правильно подобрать ее поможет специалист.
Можно ли исправить форму пальцев стопы без операции?
Сильное искривление полностью устраняют только хирургическим методом, затем человек проходит консервативное лечение. Для предотвращения рецидива пациенты должны получать регулярные курсы ЛФК, физиотерапии и массажа. Также рекомендуется носить индивидуально подобранные бандажи для пальцев и другие ортопедические приспособления.
Детям и молодым людям с приобретенными дефектами при обращении на ранних стадиях в 98% случаев помогают методы консервативной терапии. Прогноз лечения без операции благоприятный, если они соблюдают все врачебные рекомендации.
Какие есть ортопедические изделия при молоткообразном искривлении?
Приобретать адекватные приспособления нужно в ортопедическом салоне. Молоткообразная деформация пальцев стопы нуждается в жесткой фиксации искривленных межфаланговых суставов снизу и воздействие на сочленения средней фаланги сверху. По такому же принципу подбирают изделия при когтеобразном искривлении.
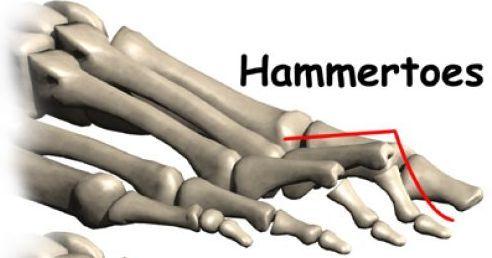 Молоткообразный вид патологии пальцев
Молоткообразный вид патологии пальцев
Заключение
Деформация пальцев ног значительно ухудшает качество жизни пациента, а отсутствие адекватного лечения может стать причиной его инвалидности. Поэтому терапию нужно начинать на ранних стадиях болезни, постоянно находиться под наблюдением специалиста, и методы народной или альтернативной медицины применять только с его разрешения. В профилактических целях и для исключения рецидивов заболевания рекомендуется, кроме массажа и гимнастики, соблюдать диету, вести здоровый образ жизни и ежегодно отдыхать в санаторно-курортных учреждениях.
Источник
Деформация пальцев ног характеризуется изменением костей, связок или сухожилий, что приводит к нарушению или ограничению движению: снижается качество жизни, возрастает риск прогрессирования патологии и инвалидизации человека.
Молоткообразная деформация пальцев
Данный вид патологии развивается на всех пальцах стопы, кроме большого, и представляет собой согнутую фалангу в плюснефаланговом суставе.
Деформация пальцев на ногах возникает обычно вследствие генетической предрасположенности – длинные плюсневые кости. Предрасположены к патологии люди с прогрессирующим поперечным плоскостопием.
Предрасполагающие факторы заболевания:
- Ожирение;
- Псориаз;
- Сахарный диабет;
- Ревматоидный артрит.
Постоянное ношение обуви на высоком каблуке или платформе способствуют постепенной деформацией всей стопы, включая и пальцы.
На заметку!
Преимущественно поражается второй палец на ноге, но изолированная форма болезни встречается редко. Обычно недуг затрагивает всю стопу.
Причины развития молоткообразной деформации пальцев
Начальные симптомы искривления – это появление костных мозолей с последующим повреждением кожных покровов вследствие постоянного трения. Палец изогнутой формы: фаланга смотрит вниз, а сухожилия натянуты, что препятствует возвращению кости в анатомически правильное положение.
После подтверждения диагноза (осмотра и проведение рентгенографии) составляется план терапевтических мероприятий.
Консервативное лечение деформации второго пальца стопы заключается в подборе ортопедической обуви или ортопедических стелек, проводятся курсы массажа и гимнастики.
При появлении ранений в результате трения проводят асептическую обработку ступни, между пальцами допустимо закладывать тампоны с мазью или использовать пластырь в месте травмы.
При нарушении движения проводится оперативное вмешательство: устранение сгибательного рефлекса путем удаления фаланги пальца.
Поперечное плоскостопие
Уменьшение длины ступни и деформация пальцев стопы (расхождение костей плюсны) характерно для поперечного плоскостопия. Болезни чаще подвержены женщины 35-50 лет, предпочитающие высокие каблуки и вынужденные проводить длительный промежуток времени на ногах. Не исключается наследственная предрасположенность к плоскостопию.
Степень развития заболевания определяют по углу между первой плюсневой костью и первым пальцем:
- Слабо выраженное плоскостопие (угол не превышает 20 градусов);
- Умеренно выраженное плоскостопие (угол 20-35 градусов):
- Резко выраженная степень патологии (угол более 35 градусов).
Основной клинический симптом болезни – это ноющие боли во время движения, прекращающиеся в состоянии покоя. Чаще причина обращения к врачу заключается в ярко выраженном косметическом дефекте, когда воспаляется первый плюснефаланговый сустав, возникают натоптыши и кожные разрастания, стопа уплощается.
Медикаментозная терапия эффективна на первой стадии плоскостопия: осуществляется контроль веса или принимаются меры по его снижению, пациенту подбирается обувь без каблуков со специальными валиками или стельками.
По мере прогрессирования болезни проводится операция: пластика капсулы суставов, частичное удаление костных структур и пересадка сухожилий.
Важно!
В период реабилитации обязательно использование обуви с супинаторами и стельками, ограничение физических нагрузок.
Деформация Тейлора (стопа портного)
Патология характеризуется расширением латерального отдела стопы и варусным отклонением мизинца. Характерно для стопы портного воспаление пятого плюснефалангового сустава.
Одна из причин болезни – это постоянная нагрузка на стопы: в прошлом данная деформация развивалась у портных, вынужденных долгое время работать со скрещенными ногами, опираясь на наружную сторону стопы.
Предрасполагающими факторами к развитию стопы портного являются травмы, врожденные дефекты связочного или опорно-двигательного аппарата.
Признаки деформации Тейлора на ногах:
- Гиперемия в области мизинца;
- Отек ступни;
- Болезненность при ходьбе и пальпации.
При осмотре ноги выявляется утолщение мягких тканей в области пораженного сустава, наличие мозолей на подошвенной части ступни.
Молоткообразная и деформация Тейлора – внешние данные
Для подтверждения диагноза проводится рентгенография: снимок позволяет исключить перелом, выявить степень деформации плюсневой кости, исключить артроз сустава.
Исправление деформации мизинца на ноге возможно консервативным и оперативным путем: медикаментозная терапия применятся для купирования болевого синдрома и признаков воспаления, а операция проводится для устранения косметического дефекта.
Во время оперативного вмешательства на усмотрение хирурга определяется необходимость удаления суставной капсулы и костных структур с их последующей фиксацией титановыми штифтами.
Интересно!
После проведенной терапии существует риск повторного деформирования сустава ноги, поэтому рекомендован тщательный подбор ортопедической обуви и регулярное обследование у ортопеда.
Когтеобразные пальцы стоп
По физиологическим нормам сгибание и разгибание фалангов в суставах поддается контролю, но при данной патологии пальчик согнут и возможность выпрямить его самостоятельно отсутствует.
Этиология заболевания — это нарушение функций мышечной системы. Плоскостопие, травмы или церебральный паралич является предрасполагающими факторами патологии.
Симптомы деформации:
- Невозможность носить обувь с высоким каблуком (дискомфорт, болезненность при ходьбе);
- Появление мозолей и язв на пальцах и ступне;
- Боль при попытке разогнуть палец.
Диагноз ставится на основе рентгенологического снимка и внешнего осмотра стопы: исключается артрит, травматический перелом или вывих.
Важно!
При отсутствии лечения деформация способна прогрессировать: поражается вторая нога, поэтому для предупреждения патологии проводится рентгенография обеих стоп.
Консервативная терапия после подтверждения диагноза заключается в смене обуви: необходимо выбирать модели без каблука, со свободным носом, из натуральных материалов.
Допустимо использование ортопедических приспособлений для выпрямления пальцев при сохранении подвижности суставов.
Оперативное вмешательство осуществляется при полном ограничении суставов и заключается в проведении артропластики (восстановление анатомической формы сустава).
При невозможности применения артропластики пораженный сустав удаляется, кости стопы фиксируют титановыми штифтами.
Когтеобразные пальцы стоп симптоматика
Вальгусная деформация (большой палец стопы)
Ортопедическая патология заключается в нарушении анатомической формы плюснефалангового сустава: при прогрессировании заболевания искривление большого пальца кнаружи приводит к смещению и других пальцев ноги, провоцируя их перекрещивающуюся деформацию.
Основная причина вальгусной деформации – это ношение обуви с узким носком и высоким каблуком. Развитие болезни возможно вследствие прогрессирования следующих заболеваний:
- Полинейропатия;
- Артрит;
- Сахарный диабет;
- Подагра;
- Остеопороза.
Часто вальгусная деформация наблюдается у балерин, официантов и спортсменов: людей, подвергающих ноги постоянным нагрузкам.
Симптоматика вальгусного искривления зависит от стадии болезни:
- Косточка выпирает кнаружи, развивается дискомфорт при движении, отечность и гиперемия окружающих тканей;
- Сустав на ноге воспаляется, в области плюсневой кости образуются наросты, а на средней фаланге пальца натоптыши;
- Резкие изнуряющие боли, иррадиирущие в подошву стопы, образование мозолей под второй и третьей фалангами, увеличение выпирающей косточки в размерах.
Диагностика заключается в проведении рентгенографии в 3 проекциях и внешнем осмотре, сборе анамнеза заболевания.
Консервативное лечение деформации пальцев на ногах эффективно на ранних стадиях: выбор моделей обуви с широким носком, использование специальных прокладок и супинаторов, способствующих снятию болевого синдрома и предотвращающих прогрессирование болезни.
Для предупреждения осложнений проводятся физиопроцедуры – массаж, гимнастика или ходьба босиком по песку или камням.
При ярко выраженном искривлении большого пальца проводят оперативное лечение: удаление нароста на суставной сумке, при необходимости производится реконструкция кости.
Точных методов, как исправить в домашних условиях деформацию, нет. Народные методы направлены на устранение симптомов, возможность эффективного лечения косметического дефекта отсутствует. Оптимальное решение проблемы – это грамотный подбор обуви и своевременное обращение к ортопеду для коррекции стопы.
Источник

