Как вылечить лучевой цистит

Лучевой цистит — воспаление мочевого пузыря, вызванное прохождением лучевой терапии. В большинстве случаев при данном заболевании возникают глубокие поражения тканей мочевого пузыря. Это осложняет лечение. В терапии лучевого цистита широко используются антибактериальные препараты, внутриполостные инстилляции, спазмолитические средства. В тяжелых случаях проводится оперативное вмешательство.
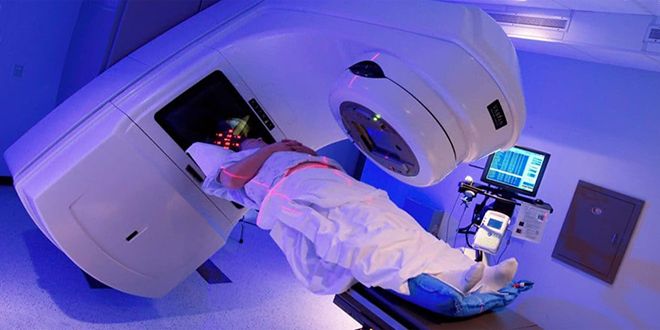
Строение мочевого пузыря
Мочевой пузырь — орган, который отвечает за функцию накопления и вывода мочи. Его вместимость в среднем составляет 250–500 мл.
Находится орган в малом тазу. Он отделен от лобкового симфиза слоем рыхлой сетчатки. Задняя стенка его у мужчин примыкает к прямому кишечнику, семенным пузырькам и ампулам семявыводящих протоков. Дно прилегает к простате. У женщин задняя стенка органа находится рядом со стенкой шейки матки. Дно соприкасается с мочеполовой диафрагмой. Боковые стенки органа у всех людей находятся на границе с мышцей, которая поднимает задний проход.
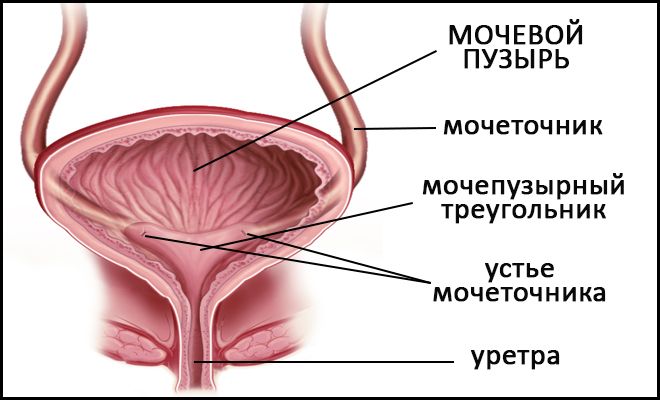
Строение мочевого пузыря.
Стенки мочевого пузыря имеют слизистую оболочку, подслизистый слой, мышцы и адвентицию. Из-за особенностей строения мочевой пузырь подвержен проникновению внутрь него различных инфекций, которые могут вызывать воспаление.
Появление воспалительного процесса провоцирует не только инфекция, но и другие факторы: механические повреждения, ионизирующее облучение. Под воздействием последнего возникает лучевой цистит. Он наблюдается почти у всех пациентов, которые проходят радиационную терапию рака.
Симптомы
У лучевого цистита симптомы почти такие же, как и у других видов этого заболевания. Главным признаком является наличие болей. Они сопровождают каждое мочеиспускание. Больной может заметить присутствие крови в моче. Часто ощущается боль внизу живота.
Различают 5 основных видов лучевых повреждений органа. Для каждого из них характерны свои симптомы.
- Телеангиоэктазия мочевого пузыря. Она характеризуется частым мочеиспусканием и наличием крови в моче, как и при геморрагическом цистите. При выполнении цистоскопии видны участки кровоизлияний, расширенные и извитые сосуды.
- Катаральный цистит. Его симптомом является учащенное мочеиспускание, сопровождающееся болью. При проведении цистоскопии наблюдается уменьшение емкости мочевого пузыря до 150 мл.
- Лучевые язвы мочевого пузыря. Это состояние характеризуется учащенным мочеиспусканием с болью, наличием в моче кровяных выделений, «хлопьев», «песка». Анализы мочи могут показывать присутствие солей кальция. При проведении цистоскопии в органе наблюдаются язвы.
- Инкрустирующий цистит. Эта форма лучевого цистита имеет такие же симптомы, как и предыдущая. При этом емкость органа может быть снижена до 100 мл.
- «Псевдорак». В данном случае происходят изменения мочевого пузыря, которые напоминают рак.
Клинические проявления повреждения органа с момента окончания радиотерапии обычно наблюдаются в срок от 3 до 48 месяцев.
В большинстве случаев заболевание начинает себя проявлять в течение первого года после окончания курса радиационной терапии.
У больных с осложненными формами постлучевого цистита наблюдается глубокое и обширное поражение мочевого пузыря. Воспалительные процессы при этом протекают агрессивно.
Причины
Причиной появления заболевания является недостаточная защита здоровых тканей во время проведения радиационной терапии, неправильная техника лечения, повышенная чувствительность органов к излучению. Поэтому врачи, проводящие радиотерапию, должны знать, как предупредить появление осложнений у пациента, и использовать для этого защитные средства.
Необходимо уведомить пациента, проходящего лечение, о возможных последствиях.
Под влиянием радиации нарушаются кровоснабжение, восстановление тканей. В стенках органа появляются язвы. Радиотерапия снижает иммунитет и естественную защиту слизистой оболочки. В результате этого бактерии, грибки и вирусы легко проникают в орган и приводят к возникновению воспаления.
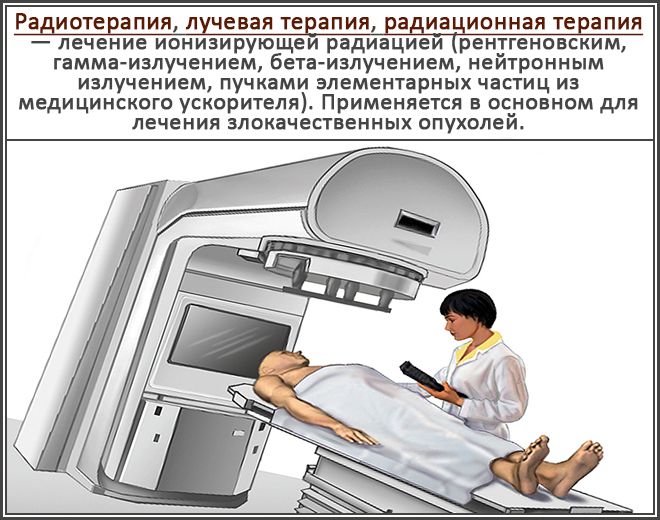
Главной причиной возникновения заболевания является лучевая терапия.
Диагностика
Существует несколько способов диагностики заболевания:
- Анализ мочи. Он показывает количество лейкоцитов.
- Анализ крови.
- Цистоскопия.
- Биопсия.
- Рентгенодиагностика.
- Урофлоуметрия.
- Посев мочи.
При постановке диагноза специалист ориентируется и на наличие характерных жалоб у пациента.
Лечение
Лечение лучевого цистита осложнено тем, что патология характеризуется глубокими изменениями тканей органа. Лекарственные препараты могут не давать должного эффекта. Так что основная цель терапии сводится к укреплению иммунитета. Как лечить заболевание, должен решать только врач.
Лечение дома
Можно лечиться дома, но под контролем врача. Если у вас развился цистит после лучевой терапии, лечить его самостоятельно не рекомендуется. Это может привести к опасным осложнениям.
В лечении данного заболевания широко применяются противомикробные лекарства. Дозу для каждого пациента определяет врач.
Лечение заболевания у девушек и женщин имеет некоторые особенности. Они связаны с анатомическим строением женского организма. Лучевой цистит лечится у женщин с помощью таких препаратов, как вагинальные свечи, например Метилурацил. Представители сильного пола меньше подвержены лучевому циститу, лечение его у мужчин проводится преимущественно антибиотиками.
Для устранения неприятных симптомов применяют спазмолитики. В комплексном лечении могут быть использованы и народные средства, например настои лекарственных трав, пшена. Они способствуют более быстрому выведению инфекции. Допускается применение и растительных препаратов, которые оказывают противовоспалительное действие. Хорошо помогают таблетки Уролесан, Цистон. Они дают быстрое облегчение.

Фитопрепараты — лекарства, изготавливаемые из натуральных растительных компонентов: лекарственных растений, трав.
При лечении в домашних условиях следует периодически делать контрольные обследования.
Лечение в больнице
Помимо приема лекарств лечебные мероприятия могут включать внутриполостные инстилляции. Внутрь мочевого пузыря вводятся препараты серебра, они прижигают ранки и стимулируют регенерацию пораженных тканей.
Если консервативным способом вылечить заболевание не удалось, используется хирургическое вмешательство. Оно может быть выполнено 2 способами:
- Диатермокоагуляция — прижигание язв.
- Удаление мочевого пузыря.
Хирургическое лечение мочевого пузыря, по данным научных исследований, обычно сопровождается осложнениями. Поэтому оно используется только в крайних случаях на поздних стадиях заболевания. Резекция мочевого пузыря приводит к инвалидности.
Методы лечения
При постлучевом цистите лечение проводится с помощью следующих методов:
- Лекарственных препаратов.
- Внутриполостных инстилляций.
- Симптоматической терапии.
- Фитотерапии.
- Хирургических вмешательств.
Какие лекарства для лечения использовать, сколько должно продолжаться лечение — может решать только врач.
Возможные осложнения
К осложнениям заболевания относят обильные кровотечения, задержку мочи, перфорацию стенок мочевого пузыря, влагалищные свищи, рубцовые поражения тканей органа и изменение его эластичности.
Рекомендуем ознакомиться:
Можно ли пить алкоголь при цистите.
Разрешено ли при цистите греть ноги.
Почему не помогают антибиотики.
Хроническая форма
Заболевание чаще всего имеет хроническую форму. Ведь сеансы радиационной терапии проводятся часто, а ткани органа не успевают быстро восстанавливаться. Хроническое воспаление характеризуется чередованием периодов обострения и ремиссий.

Профилактические рекомендации
Поскольку воспаление мочевого пузыря вызывает радиационная терапия, то главным методом профилактики является предупреждение развития рака. Каждому человеку необходимо периодически проходить диагностику для выявления злокачественных патологий.
Для профилактики рака рекомендуется отказаться от алкоголя и курения, нормализовать питание. Большое значение имеет соблюдение режима дня.
Для того чтобы предотвратить воспаление мочевого пузыря во время проведения радиотерапии, орган защищают специальной ширмой. Пациентам, которые получают радиационное лечение, выполняют периодические эндоскопические исследования мочевого пузыря.
Всегда проще предупредить появление патологии при проведении радиотерапии, чем потом лечить воспаление.
Статистика заболевания
Согласно статистическим данным, лучевой цистит возникает в 18% случаев после проведений радиотерапии.
Интересные факты о заболевании и его лечении
- Заболевание практически всегда осложняется присоединением инфекции, для которой облученные ткани являются благоприятной средой обитания.
- Женщины сталкиваются с лучевым повреждением мочевого пузыря чаще, чем мужчины.
- Значительно увеличивает вероятность развития заболевания сахарный диабет.
- Лечение патологии должен осуществлять только врач.
Источник
Лучевая терапия – это лечение новообразований при помощи ионизирующего излучения, которое разрушительно воздействует на опухолевые клетки. При такой процедуре радиационное облучение может затрагивать мочевой пузырь. Цистит часто становится последствием лучевой терапии и в данной статье мы решим эту проблему и найдем лечение для каждого.
Почему возникает лучевой цистит
Лучевое лечение раковых клеток используется в медицине достаточно давно. Суть метода состоит в воздействии определенного вида энергии на злокачественные клетки, с дальнейшим их разрушением и уничтожением. Но помимо опухолевых новообразований, облучение может затрагивать и здоровые клетки.
Причины возникновения лучевого цистита:
Врач-уролог о цистите: Не покупайте дорогих препаратов, не все они лечат цистит, я провел исследования и нашел наиболее эффективное и дешевое средство!
- высокая доза облучения;
- короткие перерывы между процедурами;
- нарушение техники проведения терапии;
- слизистая мочевого пузыря очень чувствительна к ионизирующему излучению;
- радиационное облучение приводит к снижению защитных функций организма, что может спровоцировать рост и развитие болезнетворных микроорганизмов.
Патологические изменения в стенках мочевого пузыря чаще всего происходят после лучевой терапии органов малого таза.
Что происходит с мочевым пузырем при лучевом цистите
Изменения в мочевом пузыре после такой терапии могут быть как незначительные, так и обширные.
Лучевые повреждения мочевого пузыря:
- учащенное болезненное мочеиспускание (в тяжелых случаях до 40 раз в день);
- присутствие крови в моче (микрогематурия);
- сосудистые изменения мочевого пузыря (телеангиэктазия);
- сокращение емкости мочевого пузыря;
- язвенно-некротические изменения.
Лучевые повреждения разделяются на следующие виды:
Ирина, 30 лет: «Только это средство помогло мне при лечении цистита:
- ранние (могут возникать в процессе лучевой терапии и на протяжении 3 месяцев после завершения);
- поздние (возникают по истечении 3 месяцев, чаще всего через многие годы).
Лечение цистита после лучевой терапии зависит от степени тяжести заболевания и является длительным процессом.
Лечение
Перед назначением лечения лучевого цистита необходимо пройти тщательную диагностику. Обычно основой лечения является противовоспалительная терапия, стимуляция восстанавливающих процессов, препараты для поднятия общего иммунитета.
Ввиду сложности заболевания и серьезных патологических изменений в мочевом пузыре консервативные способы лечения лучевого цистита не всегда приносят нужного эффекта.
Противовоспалительная терапия при данном заболевании
При воспалительных процессах в мочевом пузыре, вызванных активностью бактерий и присоединенной инфекцией назначаются противовоспалительные и антибактериальныесредства, например «Амоксиклав» (амоксициллин+клавулановая кислота), «Метронидазол».
На начальном этапе лечения чаще всего назначают уколы. После курса инъекций может понадобиться дополнительный прием медикаментов в виде таблеток.
Для более эффективного и быстрого подавления патогенных микроорганизмов проводят инстилляции мочевого пузыря. Под инстилляцией подразумевается капельное введение медикаментозных препаратов через мочеиспускательный канал. Лекарственные средства врачподбирает индивидуально.
Помимо антибактериальных препаратов могут быть назначены лекарственные средства, стимулирующие репаративные (восстанавливающие) процессы в мочевом пузыре.
При острых болях назначаются обезболивающие («Кеторол», «Баралгин») и спазмолитические средства («Но-шпа», «Папаверин»).
Иммуностимулирующая терапия
Для поднятия общего иммунитета и поддержания защитных функций организма назначается комплексное лечение, куда входят: регенерирующие средства; препараты для стимуляции кроветворной системы; лекарственные препараты, для улучшения функции печени («Эссенциале»); витаминные комплексы и при необходимости антигистаминные средства.
Для снижения гиперактивности мочевого пузыря (непроизвольное мочеиспускание) назначаются препараты, способствующие уменьшению сократительной активности органа и увеличению его функциональной емкости, например «Детрузитол», «Везикар». Лекарственные средства назначает только лечащий врач.
Также не стоит забывать о рациональном питании, исключающем продукты с раздражающим для слизистой эффектом.
Фитотерапия
В качестве дополнительного лечения возможно применение травяных сборов, оказывающих противомикробное, мочегонное и антисептическое действие. Подойдут урологические сборы, отвар из листьев толокнянки, настой на березовых почках, брусничный отвар.
Растительные препараты, такие как «Цистон», «Канефрон Н», «Уролесан» применяются в качестве дополнения к основному лечению. Они оказывают противовоспалительное и спазмолитическое действие.
Лазеротерапия
Положительное влияние на микроциркуляцию мочевого пузыря оказывает лазеротерапия. Под влиянием лазерного излучения стимулируются регенераторные процессы, улучшается кровоснабжение тканей больного органа, оказывает бактериостатическое воздействие.
Обычно такая процедура не рекомендуется людям с онкологическими заболеваниями, но учитывая состояние больного, сопутствующие заболевания, врач может назначить низкоинтенсивную терапевтическую лазеротерапию.
Оксигенация или лечение кислородом
В тяжелых случаях для лечения лучевых циститов используется гипербарическая оксигенация (ГБО). Процедура ГБО заключается во вдыхании 100% кислорода под давлением. Такой метод улучшает клеточное питание, оказывает заживляющий эффект и повышает иммунную систему организма. Процедура проводится при помощи барокамеры.
Такой способ имеет некоторые противопоказания, например клаустрофобия или эпилепсия, но в целом является эффективным и безопасным.
Другие методы лечения
Консервативные способы лечения не всегда позволяют добиться положительной динамики.
Более радикальные способы лечения рекомендуется применять при возникновении следующих показаний:
- при значительном уменьшении объема мочевого пузыря;
- серьезные патологические изменения (язва, сильный отек), нарушающие функционирование органа;
- нарушение оттока мочи при наличии камней в мочевом пузыре;
- избыточное заполнение мочевого пузыря кровью из-за гематурии;
- ухудшение состояние пациента с затрудненной диагностикой.
Существуют различные способы при неэффективности консервативного метода лечения:
- диатермокоагуляция. В основном применяется при язвенных новообразованиях в стенках мочевого пузыря. Метод заключается в применении электрического тока высокой частоты, который разрушительно воздействует на патологические образования;
- нефростомия. Проводится при нарушенном оттоке мочи. Процедура заключается в наложении искусственного пути отведения мочи из почки при помощи дренажа, катетера или стента;
- хирургический метод удаления камней мочевого пузыря;
- резекция мочевого пузыря. Удаление органа проводят крайне редко в случае крайней необходимости, когда остальные способы лечения не подходят.
После любого хирургического вмешательства назначаются антибактериальные, противовоспалительные, обезболивающие средства.
Цистит после лучевой терапии может появиться через многие годы. Для профилактики патологических изменений мочевого пузыря рекомендуется эндоскопическое исследование и консультация опытного врача.
Источник

- Содержимое:
- Что такое постлучевой цистит
- Причины лучевого воспаления
- Симптомы постлучевого цистита
- Возможные осложнения
- Диагностика лучевой формы цистита
- Как вылечить постлучевой цистит
- Как облегчить боль
- Медикаментозная борьба с воспалением
- Хирургическое решение патологии
- Лечение народными средствами
- Профилактика и диета при постлучевом цистите
Лучевой цистит возникает как осложнение после облучения, проводимого в границах онкоурологии. Основному лечению подвергаются опухолевые процессы в мочеполовой системе, репродуктивных органах.
После интенсивной узконаправленной лучевой терапии, пациента обследуют на наличие возможных осложнений, среди которых и воспаление мочевого пузыря. Лечение лучевого цистита рассматривается не как борьба с нозологической единицей, а всего лишь с осложнениями от основной терапии.
Что такое постлучевой цистит
Точная статистика возникновения воспалений не ведется, так как в онкоурологии его расценивают как осложнение от проведения основных терапевтических мероприятий. Причем, считается что лечение лучевого цистита у мужчин проводится также часто, как и у женщин. Основная причина облучения у мужчин, обнаружение злокачественной опухоли в области простаты.
Лечение лучевого цистита у женщин требуется вслед за облучением выявленных новообразований в мочевом пузыре, маточных трубах, реже в прямой кишке. Изначально диагностируется неинфекционное воспаление. После образования язв и открытых ран, возможно присоединение бактериального или вирусного фактора.
Причины лучевого воспаления
Основной катализатор этого вида цистита облучение, проводимое с терапевтическими целями. В зону риска попадают и те, кто случайно подвергся воздействию радиации. Постлучевое воспаление не обусловлено возрастными и гормональными изменениями (климакс), инфекционным фактором и травмами.
Существует несколько основных причин развития патологических нарушений:
- превышение максимально рекомендуемого облучения;
- необходимость в большом количестве процедур лучевой терапии;
- индивидуальная чувствительность к воздействию радиации.
По скорости развития выделяют ранний и поздний лучевой цистит. Последний более опасен и протекает в тяжелой форме. Болезнь после обострения переходит в хроническую стадию и полностью не излечивается. Пациенту важно научиться избегать рецидивов.
Катарально-лучевой цистит возникает вследствие следующие патологических изменений:
- Радиация вызывает склерозирование кровеносных сосудов. Одновременно наблюдается атрофия нервных волокон и окончаний. В результате патологических коррекций нарушается питание и функциональность мочевого пузыря.
- Запускается механизм отмирания эпителия, устилающего слизистую органа. Происходит процесс аутолизма, приводящий к самоуничтожению, некрозу тканей. Поврежденные участки слизистой заменяются фиброзными волокнами. Мочевой пузырь перестает растягиваться.
- В тяжелых случаях развивается панцистит, требующий незамедлительного хирургического лечения.
Первичное воспаление происходит по причине облучения. Рецидив заболевания встречается вследствие ухудшившегося иммунитета, инфекционного заражения и других неблагоприятных факторов.

Симптомы постлучевого цистита
Радиационное поражение мочевого пузыря не имеет характерных признаков, отделяющих его от воспалений с другой этиологией. Все циститы выделяют по так называемому симптомокомплексу — проявлений, общих для заболеваний этой группы.
Патологию сопровождают следующие признаки:
- Боли в области малого таза, иррадиирущие в поясничный отдел. Поход в туалет характеризуется сильными резями и жжением.
- Тяжелые состояния сопровождаются императивными позывами. Возможно самопроизвольное мочеиспускание. Частота позывов не менее 100 раз в сутки.
- В процессе воспаления появляются язвы, повреждаются кровеносные сосуды, что провоцирует развитие геморрагической формы цистита. Если к заболеванию присоединяется инфекционный фактор, появляется неприятный запах мочи, напоминающий аммиак или нашатырный спирт. Одновременно меняется структура отходящей жидкости. Увеличивается плотность урины, появляются гноистые вкрапления. При выделении крови с мочой цвет жидкости становится от алого до темно-коричневого.
После перенесения первичного воспаления у пациента наблюдается повышенная чувствительность к повторному возникновению заболевания. Лучевой цистит протекает в хронической форме.
Процент тех, кто полностью излечивается от болезни невысокий, приблизительно на уровне 30%. Подавляющее большинство пациентов сталкиваются с необходимостью постоянного профилактического лечения и борьбы с рецидивами.
Возможные осложнения
Продолжительность болезни напрямую определяет прогноз терапии и вероятность развития осложнений. На ранних этапах возможно добиться полного исцеления. По мере запущенности болезни, при грамотной терапии удастся достичь стойкой ремиссии.
Возможные последствия лучевой терапии и вызванного ею воспаления:
- Необходимость в тотальной цистэктомии — радикальная операция требуется как крайняя мера, после отказа тканей пузыря нормально функционировать. Мочевик иссекается и вместо него устанавливается протез. Искусственный мочевой пузырь не всегда решает проблему. В любом случае потребуется длительная реабилитация.
- Язвенный лучевой цистит — результат болезни, тотальный склероз и некроз тканей, сопровождаемый кровотечением. Отмирающие участки слизистой пузыря отходят с процессом гниения и вероятностью образования абсцессов. При обильных кровотечениях происходит тампонада устья мочеиспускательного канала и как следствие разрыв стенок пузыря.
От начала поражения мочевого пузыря радиацией до времени возникновения свищей проходит относительно короткий период, зависящий от нескольких факторов: дозы облучения, времени терапии, предотвращающей возникновение осложнений, состояния иммунной системы. Этот промежуток от начала воспаления до появления сквозных язв наиболее благоприятен для лечения.
Диагностика лучевой формы цистита
Заподозрить заболевание помогает наличие симптомокомплекса, присущего воспалительному процессу. После обращения к специалисту собирают анамнез болезни. Если пациент проходил облучение, дифференциальную диагностику сужают до лучевого цистита. Выявить нарушения и определить их классификацию помогают следующие виды исследований:
- Клинические анализы мочи — необходимы для диагностики не бактериальных циститов. Результаты покажут наличие воспаления (увеличенное количество лейкоцитов) и отсутствие патогенных микроорганизмов.
Читайте также:
Какой анализ мочи сдавать при цистите - Инструментальные методы исследования — проводят УЗИ и цистоскопию. Ультразвуковое обследование покажет утолщение стенок мочевого пузыря вместе с уменьшением размеров и объема органа. Цистоскопическая картина укажет присутствие начальных признаков язвенной болезни или свищей.
Читайте также:
УЗИ мочевого пузыря при цистите — диагностика цистита
При лучевом цистите сдают анализы на наличие патогенов. Это неинфекционное заболевание в хронической форме, но после появления открытых язв возможно присоединение вторичного воспаления, бактериального или вирусного характера, что усугубляет течение болезни и существенно отражается на прогнозе терапии.
Оформление инвалидности при циститах происходит крайне редко, только если состояние существенно ограничивает жизнедеятельность человека. III-я группа назначается при лучевом воспалении, появившемся как осложнение онкозаболевания. При ухудшении самочувствия дают инвалидность II-й группы.

Как вылечить постлучевой цистит
Болезнь лечится исключительно в клинических условиях с обязательной госпитализацией. Все терапевтические процедуры выполняют в стационаре. Ввиду того, что нарушения зачастую обнаруживаются сразу после проведения облучения, лечить пациента начинают в отделении урологической онкологии.
Курс терапии проходит в несколько этапов. Лекарствами снимают болевой синдром и устраняют воспалительный процесс. При неблагоприятном течении патологии принимают решение о проведении хирургического вмешательства. Народные средства малоэффективны и в основном направлены на улучшение работы мочеполовой системы.
Как облегчить боль
Лекарственная терапия симптоматическая. Цель лечения уменьшить проявления воспаления и предотвратить дальнейшее развитие нарушений. На первом этапе назначают обезболивающие инъекции.
При лучевых осложнениях положительно зарекомендовал себя Пентоксифиллин. Препарат хорошо сочетается с остальными лекарственными средствами. После первых уколов Пентоксифиллина наблюдается существенное уменьшение симптомов.
Впоследствии при очередных приступах воспаления для снятия боли можно применять любой спазмолитик — Но-Шпа или аналог Дротаверин. Облегчить симптоматику помогут простые подручные средства: грелка положенная на низ живота, теплая ванна.
Читайте также:
Какая первая помощь при цистите нужна

Медикаментозная борьба с воспалением
Лечение цистита после лучевой терапии проводят комплексно. Требуется снять воспаление, восстановить слизистую мочевого пузыря. С этой целью назначают следующие препараты:
- Лечение полисульфатом пентозана натрия — при своевременном диагностировании поражения слизистой терапия медикаментом сокращает вероятность рецидива заболевания на 20%. Воздействие препарата основано на двух положительных эффектах:
- активные вещества защищают переходный эпителий;
- восстанавливается гликозаминогликановый слой.
- Применение Актовегина — при лучевом цистите сначала назначают препараты, восстанавливающие функциональность органа. Актовегин усиливает метаболизм и микроциркуляцию тканей. Под действием активных компонентов восстанавливается нормальное кровообращение.
- При геморрагическом лучевом цистите перед введением в схему лечения Актовигина, необходимо остановить кровотечение раствором для инстилляций на основе коллоидного серебра. Обязательно включают Дицион, катализатор образования трамбопластина.
Инстилляция мочевого пузыря при лучевом цистите эффективней чем прием таблетированной формы препаратов или инъекции. - При вялозаживающих язвах вводят метилурациловые свечи и метилурациловую мазь. Средства подходят для терапии поздних лучевых воспалений, включая тяжелые случаи запущенных циститов.
Гипербарическая оксигенация проводится при недостаточной эффективности от приема лекарственных средств. Процедуру выполняют с совмещением инстилляций пузыря. Существуют данные о том, что оксигенация не всегда положительно влияет на внутренний орган, приводя к патологической, необратимой утрате органом функций. Целесообразность процедуры определит лечащий врач.
Антибактериальные препараты, как правило, не назначаются. Исключение — занесение инфекции после образования язв и свищей. Источником заражения может стать неправильно поставленный катетер, несоблюдение элементарных правил личной гигиены. После облучения иммунитет человека и так ослаблен, поэтому лучше не принимать антибиотики, а предотвратить инфицирование.
Хирургическое решение патологии
Нужно ли делать операцию при лучевом цистите определяется в индивидуальном порядке. На сегодняшний день инвазивное вмешательство считается крайней мерой и используется только при прямых показаниях к его проведению:
- глобальные структурные нарушения — объемные пузырно-влагалищные свищи, отказ органа нормально работать, изменять объём при наполнении и опорожнении;
- отсутствие положительной динамики несмотря на проведенную медикаментозную терапию.
Хирургическое лечение эффективно приблизительно в 70% случаев. Остальным пациентам не удается улучшить качество жизни даже после установки имплантата, заменяющего пузырь.
Лечение народными средствами
Облегчить симптоматику помогут лекарственные травы, обладающие мочегонным и восстанавливающим воздействием. Официальная медицина рекомендует в процессе основного лечения использовать урологические сборы, алтайский и монастырский чай. Фитотерапия благотворно влияет на работу мочеполовой системы.
Лечение постлучевого цистита в домашних условиях с применением народных методов нужно согласовывать с урологом или онкологом. Некоторые травы сильные токсичные средства, способные спровоцировать рецидив онкозаболевания и ухудшить и так сниженные барьерные функции организма.
Народная медицина предлагает несколько простых и безопасных рецептов:
- Отвар из плодов шиповника — для приготовления берут 7-8 ягод на 1 л. воды. Чтобы получить крепкий настой плоды лучше растереть в ступе. Воду доводят до кипения. Шиповник проваривают 5-10 минут, после чего отвар заливают в термос. Для вкуса в напиток добавляют мёд.
- Клюквенный или брусничный морс — еще один полезный напиток, снимающий воспаление и нормализующий мочеиспускание. Пьют по ½ стакана морса, в течение всего периода обострения. Морс можно употреблять для профилактики.
Читайте также:
Народные средства от цистита – рецепты для лечения дома
При лечении лучевого цистита народными средствами упор делают на методы, стимулирующие и укрепляющие иммунитет. При присоединении инфекции к перечисленным способам добавляют чаи из ромашки, отвар из семени укропа.
Профилактика и диета при постлучевом цистите
После оказания первой помощи пациенту, болезнь переходит в латентную форму, наступает стойкая ремиссия. Важно не допустить, чтобы воспаление вернулось. С этой целью разработаны простые рекомендации:
- Ежедневный рацион — оптимально дробное питание. Прием пищи делят на 5-6 небольших порций. В меню включают больше овощей и фруктов, исключают алкоголь, консервацию, специи. Обязательно обильное питье, не менее 2 л. в сутки.
- Психосоматический фактор — не бактериальные циститы быстро развиваются на фоне постоянных стрессов, переутомления, нервных срывов. Чтобы не допустить повторения используются психотерапевтические процедуры, назначаются легкие антидепрессанты.
- Физические упражнения — гимнастика помогает предотвратить рецидивы. Предпочтение отдают занятиям на растяжку. Категорически запрещены силовые виды спорта. Лучше остановиться на гимнастике Кегеля или одной из восточных практик.
Постлучевой цистит — это хроническое воспаление с мучительными симптоматическими проявлениями. Хотя болезнь по большей мере неизлечима, при своевременном обнаружении высоки шансы добиться стойкой ремиссии.
Источник


