Как вылечить мягкий шанкр
Над статьей доктора
Агапова Сергея Анатольевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 13 сентября 2018 г.Обновлено 22 июля 2019 г.
Определение болезни. Причины заболевания
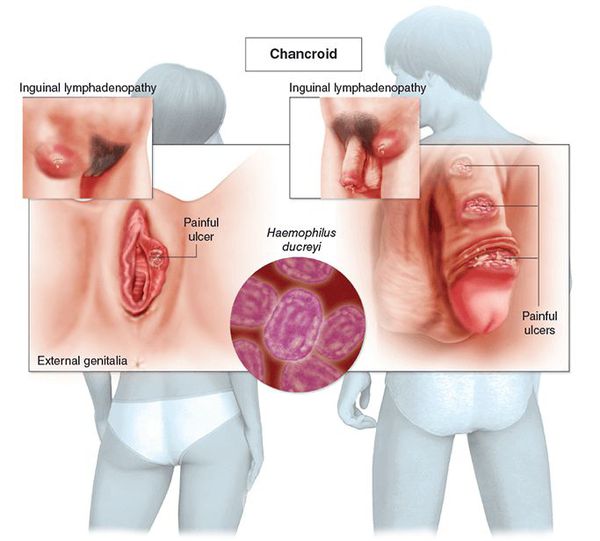
Мягкий шанкр (венерическая язва, третья венерическая болезнь или шанкроид) — эпидемическое инфекционное заболевание, вызванное стрептобациллой Дюкрея — Петерсена (Haemophilus ducreyi) и передаваемое преимущественно половым путём.
По оценкам ВОЗ (Всемирной организации здравоохранения), до 2001 года ежегодно регистрировалось более семи миллионов случаев мягкого шанкра[1], однако из-за трудностей диагностики, вероятно, эти цифры были занижены. Наибольшая заболеваемость наблюдалась в странах Юго-Восточной Азии, Африки, Центральной и Южной Америки.
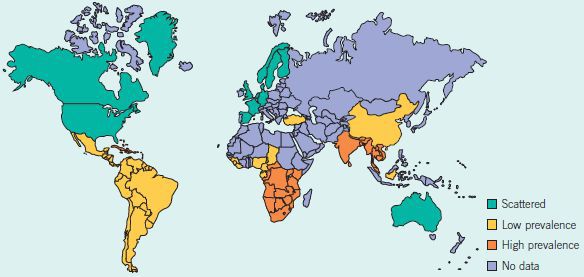
Спорадические (нерегулярные) случаи отмечались в странах Северной Америки, Европы и Австралии. Они были связаны с заражением туристов из указанных стран в эндемичных районах. Однако, после внедрения рекомендаций ВОЗ по синдромному лечению генитальных язв в 2001 году[2] заболеваемость мягким шанкром стала резко уменьшаться.
В настоящее время регистрируются единичные случаи в Малави, Северной Индии, Ботсване, Мозамбике, Южной Африке, Пакистане, Филиппинах, Таиланде, Уганде.[3] Последний случай мягкого шанкра в Европе был зарегистрирован в 2016 году у туриста, прибывшего из Мадагаскара.[4] Официальных статистических данных о заболеваемости в Российской Федерации нет.
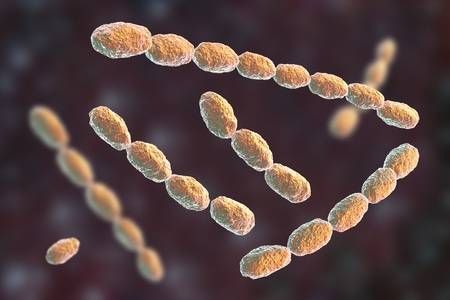
Причиной заболевания является инфицирование стрептобациллой Дюкрея — Унны — Петерсона (Haemophilus ducreyi). Это анаэробная гемофильная грамотрицательная бактерия, обычно палочкообразной формы, располагающаяся в виде цепочек из 5-30 микроорганизмов, напоминающих «стаю рыб».[5] Бактерии жизнеспособны в гное, слизи и каплях крови в течение нескольких часов.
Факторы риска:
- случайные половые связи;
- незащищенный презервативом половой акт;
- длинная крайняя плоть;[6]
- воспалительные заболевания кожи, травмы, приём лекарственных препаратов, вызывающих аллергические реакции в области гениталий;[7]
- сопутствующие половые инфекции (ВИЧ, генитальный герпес, сифилис);[8]
- незащищённый контакт кожи с язвами.[9]
Группы риска составляют:[10]
- гомосексуалисты;
- коммерческий секс;
- дети;
- беременные;
- женщины после удаления матки.
Пути передачи инфекции:
- половой контакт, включая анальный[11] и оральный[12] секс;
- контактно-бытовой — сообщается о случаях внеполового заражения, проявляющегося кожными язвами на конечностях у детей[13] и взрослых[14].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы мягкого шанкра
Болезнь чаще встречается у мужчин, чем у женщин. В некоторых странах соотношение женщин и мужчин колеблется от 3:1 до 25:1.[3] Большинство женщин не имеют клинических симптомов и являются резервуаром инфекции.[15]
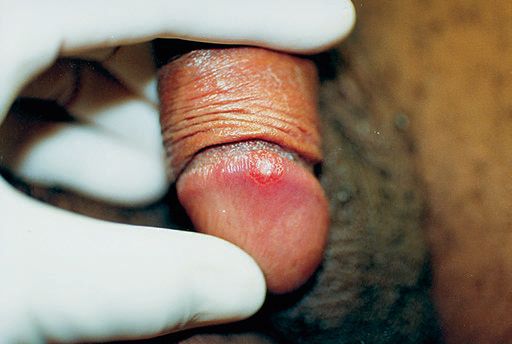
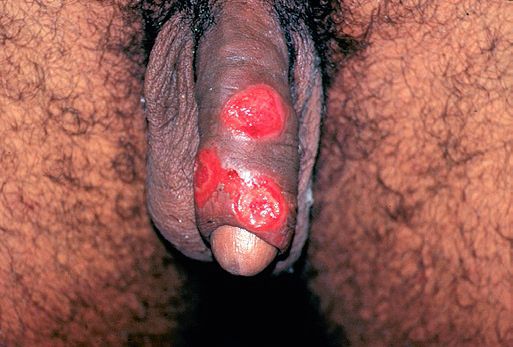
Мягкий шанкр
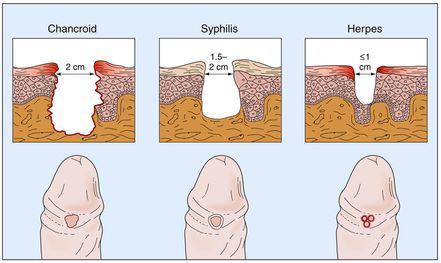
Основным симптомом является шанкр[16] — одиночная или множественные язвы округлой или неправильной формы диаметром 2-3 см с узким эритематозным ободком по периферии. Края язвы подрытые, мягкие, нависающие. Дно язвы часто неровное и покрыто некротическим неприятно пахнущим экссудатом серого или жёлтого цвета. При пальпации основание язвы мягкое, отмечается резкая болезненность.
Локализация у мужчин:
- крайняя плоть;
- головка полового члена;
- уздечка;
- венечная борозда;
- ствол полового члена и мошонка.
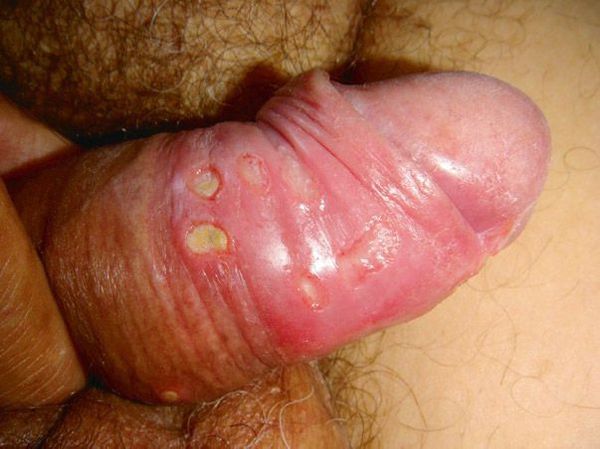
Локализация у женщин:
- большие и малые половые губы;
- преддверие влагалища;
- клитор.
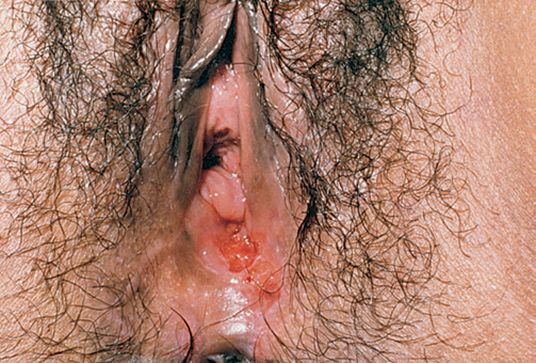
Описан случай локализации шанкра во влагалище и шейке матки.[17]
Отсевы появляются в результате аутоинокуляции (случайного переноса микробов) или одновременного инфицирования нескольких участков кожи. Они представляют собой множественные язвы, как правило, небольшого диаметра, зачастую расположенных на соприкасающихся поверхностях или в удалении от основного очага поражения (в области лобка, бёдер, промежности). Являются специфическим симптомом инфекции.[16]
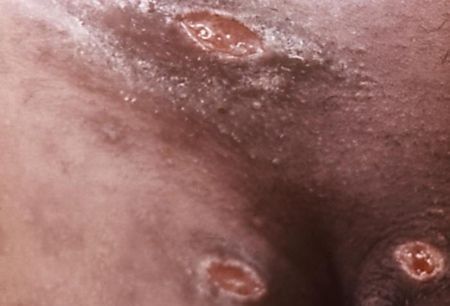
Экстрагенитальные шанкры
Сообщалось о возникновении шанкров на руках, веках, губах, груди, слизистой полости рта, перианальной области и анусе.[16] Но за исключением локализации в области слизистой рта, красной каймы губ и ануса эти случаи, вероятнее всего, являлись результатом аутоинокуляции.
Шанкр, возникающий при анальном контакте, представляет собой резко болезненную небольшую язву, часто линейной формы.
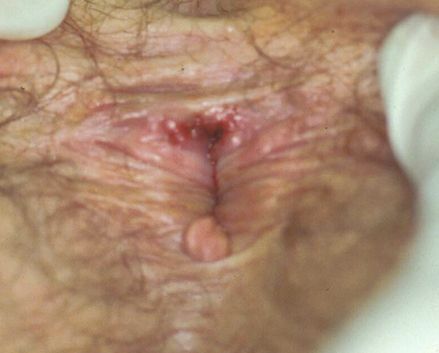
Атипичные шанкры[18]
Карликовый шанкр представляет собой небольшую, поверхностную, относительно безболезненную язву.
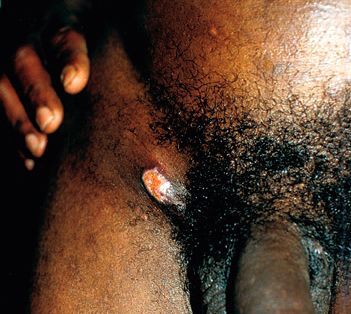
Гигантский шанкр — большая гранулематозная язва на месте вскрывшегося пахового бубона, простирающаяся за его пределы.
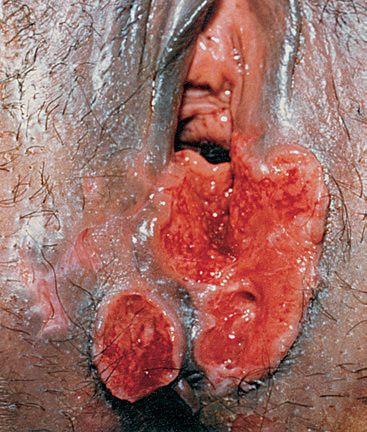
Фолликулярный шанкроид ассоциирован с волосяными фолликулами больших половых губ и лобка у женщин. Вначале он выглядит как фолликулярная пустула, которая позже трансформируется в классическую язву.
Переходный шанкр представлен в виде поверхностных герпетиформных быстро заживающих язв, но с типичным паховым лимфаденитом.

Серповидный шанкр представляет собой слившиеся между собой множественные язвы, образующие сплошной очаг дуговидной формы.
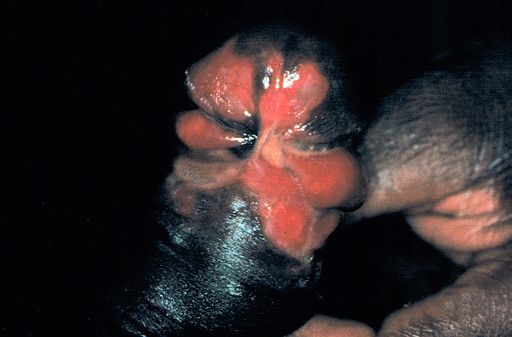
Фагеденитический шанкр возникает при вторичном инфицировании фузоспирохетами. Изъязвление вызывает обширное разрушение тканей полового члена, вплоть до его самоампутации.
Папулезный (возвышающийся) шанкроид представлен в виде гранулематозной изъязвленной папулы, напоминающей донованоз или широкую кондилому.
Смешанный шанкр возникает при совместном инфицировании бледной трепонемой (возбудителем сифилиса) и стрептобациллами, при котором вначале возникает классическая язва мягкого шанкра, а через 3-4 недели происходит уплотнение ее основания с формированием твёрдого шанкра.
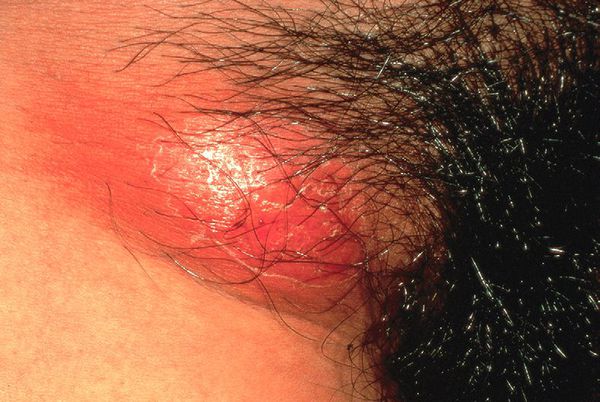
Паховый лимфаденит (бубон)
Развивается в течение 1-2 недель после появления первичной язвы примерно у 30-60% больных, чаще у мужчин.
Паховые лимфатические узлы увеличены с одной стороны и при пальпации болезненные. У четверти больных процесс прогрессирует с образованием гнойного абсцесса c последующим его вскрытием, а также с формированием свищей.[8]
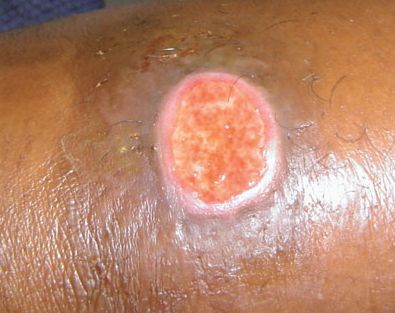
Кожный (внеполовой) шанкроид
Недавние исследования выявили H. ducreyi как ранее непризнанную причину негенитальных кожных язв у детей и у взрослых в тропических районах.[19] Заражение происходит контактно-бытовым путём. Очаги поражения часто представляют одиночную язву в области голеней и бёдер, клинически не отличающуюся видом и течением процесса от классической половой язвы.
Другие поражения
Сообщается о нескольких казуистических (редких) случаях заболеваний, вызванных Haemophilus ducreyi — конъюнктивита[20] и поражения пищевода у ВИЧ-инфицированного пациента[21].
Патогенез мягкого шанкра
H. ducreyi является строгим патогеном человека. Проникая в кожу или слизистые оболочки через микроповреждения в результате их травмирования, стрептобациллы образуют в тканях внеклеточные микроколонии в виде микропустул.
Лимфоциты и макрофаги быстро окружают возбудителя, но благодаря его вирулентным свойствам, он уклоняется от фагоцитоза (захвата и поглощения) и, следовательно, от уничтожения.
В процессе развития заболевания формируется гранулематозный инфильтрат, заполненный нейтрофилами и фибрином, трансформирующийся в язву[22].
Исследованиями выявлены следующие вирулентные факторы H. ducreyi:
- адгезины LspA1 и LspA2 — белки, ингибирующие (подавляющие) фагоцитарную активность гранулоцитов и макрофагов;[23]
- белок DsrA — участвует в формировании резистентности (устойчивости) к сывороточному комплементу и связывается с кератиноцитами (основными клетками эпидермиса кожи) человека;[24]
- MOMP — основной белок наружной мембраны, который участвует в формировании резистентности к иммуноглобулинам сыворотки;[25]
- белок теплового шока GroEL — отвечает за присоединение H. ducreyi к углеводным рецепторам;[26]
- фимбриаподобный белок flp — участвует в прикреплении H. ducreyi к фибробластам крайней плоти человека;[27]
- лектин DltA — распознаёт гликозилированные рецепторы на клетках-хозяевах и играет роль в адгезии (прикрепления) H. ducreyi к тканям-хозяевам;[28]
- Липополигосахарид (LOS) — обеспечивает прилипание бактерий к кератиноцитам и фибробластам крайней плоти человека;[29]
- белки OmpP2A и OmpP2B — облегчают получение питательных веществ и обеспечивают стабильность мембраны возбудителя;[30]
- Ftp-гены — помогают в присоединении к клетке-хозяину и необходимы для образования микроколоний H. Ducreyi;[31]
- Cu, Zn-супероксиддисмутаза (Cu, Zn-SOD) — защищает возбудителя от супероксид-анионов;[32]
- цитолептический токсин (CDT) — индуцирует апоптоз (гибель) B-клеток и Т-клеток;[33]
- липопротеин , ассоциированный с пептидогликаном (PAL) — основной липопротеин H. ducreyi, который связывает внешнюю мембрану с пептидогликаном.[33]
Классификация и стадии развития мягкого шанкра
Международная классификация болезней 10-го пересмотра (МКБ-10) относит мягкий шанкр (шанкроид) к классу инфекций, передающихся преимущественно половым путём, и кодирует как A57.
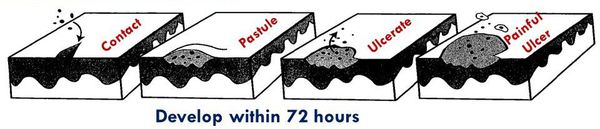
Клиническими наблюдениями и экспериментальной моделью на людях-добровольцах[34] были определены следующие стадии патологического процесса:
- инкубационный (скрытый) период — от 2 до 10 суток;
- эритематозно-папулёная стадия — болезнь начинается с эритематозного пятна, которое в течение 24 часов трансформируется в папулу;
- пустулёзная стадия — папула эволюционирует в пустулу, которая существует в течение 24-72 часов и вскрывается с образованием язвы;
- язвенная стадия — характеризуется существованием стойкого язвенного дефекта в течение 3-4 недель;
- стадия заживления и рубцевания — в среднем она наступает через четыре недели после начала заболевания и продолжается около нескольких недель с образованием плоского рубца.
Осложнения мягкого шанкра
ВИЧ-инфекция
Шанкроид является важным кофактором (необходимым компонентом) передачи ВИЧ-инфекции. В язве мягкого шанкра содержится повышенное количество CD4-позитивных лимфоцитов, вызванное клеточным иммунным ответом на H. ducreyi, которые являются первичными мишенями ВИЧ.
Фактически, шанкроид является распространённой инфекцией во всех 18 странах, где распространённость вируса иммунодефицита взрослого человека превышает 8% населения. Также известно, что нарушение целостности слизистой оболочки является входными воротами вируса, а H. ducreyi увеличивает экспрессию рецептора CCR-5 на макрофагах, тем самым повышая восприимчивость этих клеток к заражению ВИЧ.[35]
Фимоз и парафимоз
Наличие язв в области крайней плоти ведёт к образованию фимоза (сужению крайней плоти с невозможностью открыть головку полового члена) или к парафимозу (ущемлению головки полового члена кольцом суженной крайней плоти).[36]
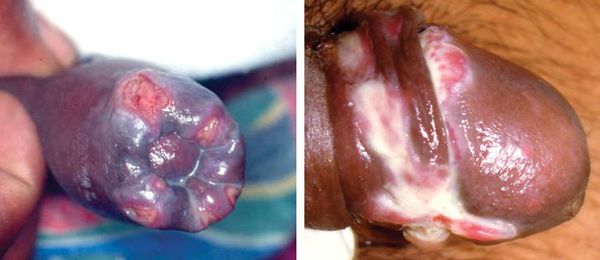
Свищи
Такие осложнения образуются при вскрытии поражённых паховых лимфатических узлов.
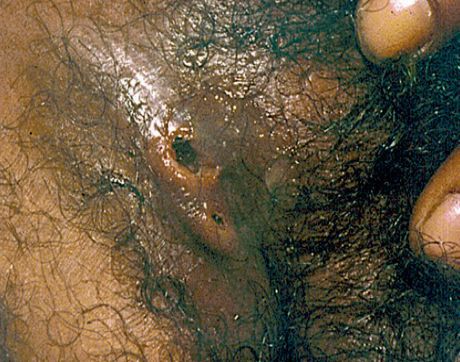
Диагностика мягкого шанкра
Диагноз устанавливают на основании клинического осмотра, анамнеза и результатов лабораторных исследований. Центры по контролю за заболеваемостью (США) рекомендуют следующие критерии для постановки вероятного диагноза мягкого шанкра:[37]
- одна или несколько болезненных генитальных язв;
- болезненные паховые лимфатические узлы;
- отрицательный результат при исследовании экссудата из язвы в тёмном поле или теста амплификации нуклеиновой кислоты (ПЦР) на Treponema pallidum и отрицательный серологический тест на сифилис, проведённый по меньшей мере через семь дней после появления язв;
- отрицательный результат теста амплификации нуклеиновой кислоты (ПЦР) на вирус простого герпеса.
Для диагностики мягкого шанкра применяются следующие лабораторные исследования:[38]
- Бактериоскопический метод, при котором обнаруживаются грамотрицательных стрептобациллы в виде цепочек из 20-30 коротких палочек. Чувствительность колеблется от 5% до 63%, а специфичность — от 51% до 99%.[5]
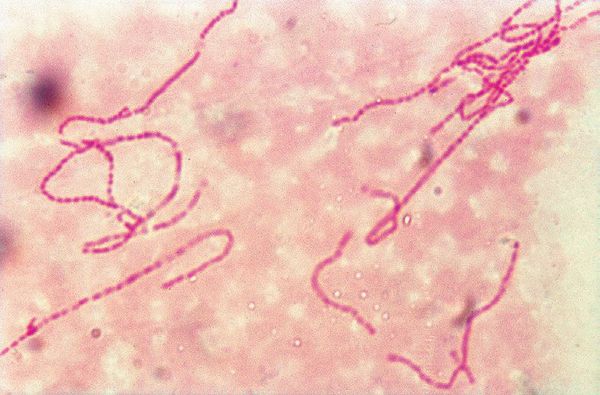
- Культуральное исследование является лучшим диагностическим методом с 80% чувствительностью. Стрептобациллы растут на питательной среде в виде характерных коричнево-жёлтых колоний.[5]

- Полимеразная цепная реакция (ПЦР) является диагностическим тестом с наибольшей чувствительностью и специфичностью и считается «золотым» стандартом в диагностике шанкроида.[39]
- Серологический метод имеет ограниченное значение в качестве диагностического теста, особенно в эндемических районах, так как антитела часто перекрестно реагирует с другими видами Haemophilus и их наличие может длительно сохранятся после перенесённой инфекции.[10]
- Гистологическое исследование биоптата ткани краёв язвы может применятся как дополнительный метод диагностики.
При диагностике мягкого шанкра рекомендовано одновременное исследование на ВИЧ-инфекцию, сифилис и генитальный герпес.[40]
Дифференциальный диагноз мягкого шанкра проводят с:
- первичным сифилисом;
- генитальным герпесом;
- острой язвой вульвы Липшютца-Чапина;
- донованозом;
- кожным туберкулезом;
- синдромом Бехчета;
- болезнью Крона;
- многоформной экссудативной эритемой;
- плоскоклеточной карциномой.
Лечение мягкого шанкра
Всемирная организация здравоохранения рекомендует в случае наличия генитальных язв, при отсутствии возможностей для лабораторной диагностики, провести синдромное лечение[2], заключающееся в однократном применении внутримышечного введения 2,4 млн ЕД бензатина бензилпенициллина + перорального приёма 1 г азитромицина.
Исходя из восприимчивости in vitro (в живой среде), наиболее активными препаратами против H. ducreyi являются азитромицин, цефтриаксон, ципрофлоксацин и эритромицин.
Международный союз борьбы с венерическими болезнями (IUSTI)[40] и Центры по контролю заболеваемости (CDC)[37] рекомендуют для лечения мягкого шанкра следующие схемы:
- Первая линия терапии:
- Цефтриаксон — однократная внутримышечная инъекция 250 мг, или
- Азитромицин — однократная пероральная доза 1 г. антибиотика
- Вторая линия терапии:
- Ципрофлоксацин — приём 500 мг перорально 2 раза в день в течение трех дней, или
- Эритромицин — приём 500 мг перорально 4 раза в день в течение семи дней.
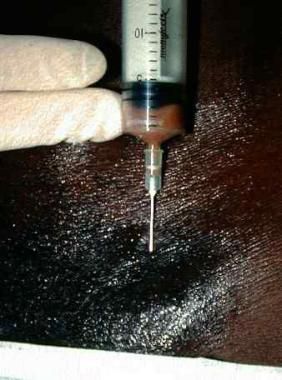
Абсцедирующие лимфатические узлы аспирируют иглой или вскрывают с последующим дренированием.[37]

Цефтриаксон может применяется у детей и беременных. Ципрофлоксацин противопоказан беременным и кормящим женщинам, а также детям и подросткам младше 18 лет — в этих случаях следует применять схемы с эритромицином или цефтриаксоном.
При успешном лечении язвы обычно начинают заживать в течение первых трёх дней. Время, необходимое для полного выздоровления, зависит от размера язвы — для больших поражений может потребоваться более двух недель. Даже при вовремя начатом лечении возможно образование рубцов.
Пациенты должны воздерживаться от любого сексуального контакта, пока курс лечения не закончен. Какие-либо контрольные тесты для установления излеченности не требуются. Пациенты должны пройти повторный тест на сифилис и ВИЧ через три месяца после лечения, если ранние результаты тестов были отрицательными.
Сексуальные партнёры больных независимо от наличия симптомов заболевания подлежат обследованию и лечению, если они имели половой контакт с пациентом в течение 10 дней, предшествующих возникновению язв у пациента.[37]
Прогноз. Профилактика
При своевременном выявлении и вовремя начатой адекватной терапии прогноз благоприятный.
Самой эффективной мерой профилактики является использование презерватива при случайных половых контактах, включая оральный и анальный секс. Но следует помнить, что очаги поражения при шанкроиде могут находиться вне зоны защиты презерватива. Поэтому следует избегать любых половых контактов во время туристических поездок с жителями стран, эндемичных по мягкому шанкру.
Источник
Шанкроид входит в пятерку классических заболеваний, передающихся половым путем. Болезнь характеризуется острым течением и проявляется в виде многочисленных язв на внешних половых органах, а также воспалением узлов лимфатической системы.
Заболеванию в равной степени подвержены как мужчины, так и женщины, так как инфекция обладает высокой вирулентностью, не связанной с полом: вероятность заражения от больного партнера без применения барьерной контрацепции (презерватива) составляет 50%.
Возбудитель
Возбудителем шанкроида является палочка Дюкрея-Унны-Петерсена. Лучшие условия для развития этой бациллы — в жарких тропических странах, поэтому именно там данная болезнь широко распространена.

Международная классификация болезней десятого пересмотра МКБ-10 присваивает шанкроиду код А57.
Стрептобациллы Дюкрея-Унны-Петерсона при образовании колоний образовывают характерные цепочные структуры, напоминающие стайки рыб, что делает их легко опознаваемыми при микробиологическом анализе.
Эти микроорганизмы имеют вытянутую форму с перетяжкой в средней части и закругленными концами. В низких температурах бактерия чувствует себя хорошо, а при повышении температуры свыше 40°С наступает ее быстрая гибель. При комнатных условиях микроб остается способен к заражению на протяжении 8-9 дней.
К химическим растворам палочка показывает повышенную устойчивость, что осложняет борьбу с ней стандартными антисептическими методами.
Как происходит заражение
Путей заражения несколько:
- Половой путь. Одинаково возможно заражение при анальном, вагинальном или оральном сексе с попаданием возбудителя на слизистые гениталий, рта или прямой кишки.
- Контактно-бытовой. Встречается крайне редко. Описаны единичные случаи заражения детей от больных в их окружении, а также начало заболевания медперсонала в условиях дерматовенерологических клиник.
- Вторичное заражение. Случаи, когда больной сам разносит очаги инфицирования по телу после того, как трогал язвенные образования во время посещения туалета или самостоятельного осмотра.
Возбудитель попадает на эпителиальные ткани человека с кожных покровов больного. Много стрептобацилл содержится в гнойном экссудате мягкого шанкра, поэтому при непосредственном контакте с язвой происходит передача микробов.

Вероятность внедрения бактерии возрастает в случае получения микротравм на коже или слизистых половых органов в процессе занятия сексом. Незначительные травмы помогают преодолеть палочке кожные покровы и начать образование множественных воспаленных клеток. Бацилла обладает высокой устойчивостью к фагоцитозу, поэтому защитные элементы организма плохо с ней справляются, а заживление язв происходит довольно долго.
Предрасполагающие факторы к заражению шанкроидом:
- использование сексуальных услуг;
- возраст 20-30 лет (из-за высокой сексуальной активности в этот период);
- возраст выше 60 лет (из-за снижения защитных сил организма).
У мужчин с обрезанной крайней плотью риск заболеть мягким шанкром гораздо ниже, чем у мужчин, не прошедших обрезание, так как возбудитель не задерживается под складкой крайней плоти.
Виды мягкого шанкра
Заболевание имеет разные типы течения, локализацию и особенности проявления, по которым шанкроид подразделяется на такие разновидности:
- Воронкообразный. Эта форма встречается чаще всего и считается стандартной. Вершина такой язвы опускается вглубь подкожного слоя, образуя конус, обращенный внутрь тела.
- Серпигинозный. Происходит неравномерное разрастание по краям язвы с одновременным рубцеванием в центральной части. Вследствие такого развития образование постепенно перемещается в сторону. Такой шанкроид может передвинуться в область лобка, бедренных поверхностей, ануса. Активная стадия серпигинозного шанкроида может продолжаться до полугода.
- Возвышающийся. В этом случае происходит значительное наращивание гранулята в верхней части образования, что приподнимает его над общим уровнем кожных покровов.
- Гангренозный (фагеденический). Характеризуется красно-синим цветом поверхности, со временем покрывается серо-бурой коркой. Рана имеет резкие подрытые границы и глубоко внедряется в плоть. Может привести к значительным разрушениям головки или складки крайней плоти с кровотечением. Течение сопровождается ознобом и повышением температуры. При сепсисе гангренозная форма может закончиться ампутацией члена.
- Герпетический. Клинические проявления близки к неосложненному пузырьковому лишаю.
- Импетигинозный. При этой форме образуются пузырьки, которые со временем усыхают. На их месте появляются корочки, которые отваливаются и оставляют после себя глубокие раны.
- Дифтерический. Длительно развивающаяся язва с присоединением дифтерийной палочки, имеющая сверху грязно-желтый налет.
- Смешанный. Появляется при совместном воздействии стрептобациллы, сифилитической трепонемы или вирусной гранулемы. Сначала появляется мягкая ранка, которая через несколько недель затвердевает.
- Фолликулярный. Возбудитель поражает сальные протоки или волосяные фолликулы, на месте которых развиваются небольшие многочисленные пустулы. После созревания эти пустулы вскрываются, оставляя глубокие поражения.
- Трещиноподобный. Возникают линейные глубокие поражения кожи. Чаще всего трещиноподобная форма возникает в области ануса.
- Узелковый. Характеризуется наличием плотного узелка у основания раны.
- Прогрессирующий. Язва быстро разрастается, равномерный рост происходит во всех направлениях, постоянно увеличивая площадь поражения. В тяжелых случаях прогрессирующий мягкий шанкр может привести к гангрене.

Скрытое носительство
Существует скрытая форма шанкроида, при которой у зараженного человека не возникает никаких клинических проявлений и наличие стрептобациллы можно обнаружить только при помощи анализов. В подавляющем количестве случаев скрытыми носителями являются женщины.
Особая опасность заключается в том, что носитель заразен в той же степени, что и человек с явными симптомами, но не догадывается об этом и продолжает незащищенные половые контакты, распространяя заболевание.
Симптомы
После проникновения стрептобациллы через кожные покровы начинается инкубационный период болезни. В это время инфекция развивается в организме, но не вызывает видимых проявлений.
У мужчин и женщин инкубационный период по длительности отличается:
- у мужчин — от 1 до 9 дней;
- у женщин — от 2 до 3 недель.
В том случае, если при проникновении бацилл имелись глубокие повреждения целостности покровов тела, то инкубационный период значительно сокращается.
После окончания латентного периода происходит возникновение мягкого шанкра. Этот процесс носит название «первичные проявления» и происходит в несколько этапов:
- в месте попадания инфекции в организм появляется розовый отек;
- внутри эритематозного пятна развивается небольшой узелок;
- через несколько суток узелок перерастает в папулу с гноем внутри;
- после вскрытия пузырька на его месте формируется язва.
Весь процесс формирования мягкого шанкра продолжается в среднем от 2 до 4 недель.
На ощупь он мягкий, что и определило его название. Размеры могут быть различными: от нескольких миллиметров до пары сантиметров. Края раны неровные, приподнятые над уровнем кожи, окружены валиком из воспаленных клеток.

Обычно на дне у основания виден гнойный налет с включениями крови. Если гной вскрывается и попадает на близлежащие ткани, то в этих местах появляются новые более мелкие язвочки, которые после увеличения размера сливаются с первоначальным очагом.
Шанкроид может быть один, а может располагаться группами, иногда в разных местах. Локализация поражений зависит от того, каким путем заражающий агент проник в организм. У мужчин и женщин места расположения первичных проявлений отличаются в силу анатомических особенностей.
У мужчин мягкий шанкр локализуется в таких местах:
- венечная борозда;
- уздечка члена;
- крайняя плоть;
- ладьевидное углубление;
- мошонка.
Для женщин характерно появление язв в таких местах:
- на складках малых и больших половых губ;
- на слизистой клитора;
- на шейке матки;
- на стенках влагалища.
Возможные места локализации внеполовых проявлений общие для обоих полов:
- эпителий мочеиспускательного канала;
- узкие изъязвления около заднего прохода (при заражении во время анального секса);
- слизистый эпителий рта (при заражении во время орального секса).

Существуют и вторичные внеполовые проявления. Такие язвы возникают после попадания гноя из первичных шанкроидов на отдаленные участки или из-за недостаточного уровня личной гигиены. В этих случаях мягкий шанкр может возникнуть на:
- кистях рук и пальцах;
- внутренних поверхностях бедра;
- лобке.
Иногда развивается много язв, которые находятся на разной стадии созревания: когда одна заживает, рядом прогрессируют появившиеся позже.
Одна из основных отличительных особенностей, помогающая дифференцировать мягкий шанкр от твердого, присутствующего при сифилисе — сильная боль во время ощупывания. Боль дифференцируется по полу: у мужчин болевые ощущения, как правило, гораздо сильнее.
Основные общие симптомы для представителей обоих полов:
- язвы от нескольких миллиметров до 5 см;
- мягкая поверхность шанкров и резко очерченные грязно-желтые границы;
- появление небольшого количества крови при ощупывании;
- болезненность при мочеиспускании и дефекации;
- боль при половых контактах;
- отечность в области паха;
- увеличение лимфоузлов недалеко от мест поражения, возникшее через 2-3 недели после заболевания.
В том случае, если к пораженной ткани не присоединяется вторичная бактериальная инфекция, шанкр постепенно заживляется. На процесс заживления уходит в среднем пару месяцев.
Осложнения
При отсутствии лечения или существенном снижении иммунитета у человека шанкроид способен вызвать разнообразные осложнения. В первую очередь они касаются лимфатической системы, которая пытается препятствовать распространению болезни по организму с лимфотоком. Самыми первыми поражаются узлы, находящиеся в непосредственной близости к мягкому шанкру.
Наиболее частыми осложнениями являются:
- Лимфангит. Появляется на спинке члена и снаружи половых губ. Выглядит как уплотненный лимфатический узкий проток, который покрыт отекшей и гиперемированной кожей. Если этот тяж ощупывать, то появляется боль. Редко на нем образуются воспаленные плотные участки (узлы), способные к нагноению (шанкры Нисбета).
- Лимфаденит. Лимфоузлы значительно увеличиваются и спаиваются между собой. Кожа над такими слияниями приобретает синевато-красный цвет. Лимфаденит сопровождается повышением температуры, ухудшением самочувствия. С течением времени узлы становятся мягкими, после чего из них выходит гной. На месте узлов остаются заметные рубцы.
- Фимоз. Проявляется при сильном отеке крайней плоти. При этом под ней накапливается гнойное содержимое, а освободить головку члена и вывести гной невозможно, поэтому он начинает выделяться через препуциальное отверстие. В гнойном содержимом находится большое количество стрептобацилл.
- Парафимоз. Если отек крайней плоти оказывает кольцевое давление на обнаженную головку пениса, то нарушается кровоснабжение этой части и развивается ее ущемление. Это может привести к гангрене.
- Осложненное протекание беременности. Шанкроид может привести к преждевременному началу родовой деятельности и осложнению во время родов.

Диагностика
Поле обнаружения у себя характерных симптомов пациент должен в кратчайшие сроки посетить для консультации дерматовенеролога.
Врач проведет устный опрос, выяснит, когда произошел последний незащищенный барьерными средствами контрацепции половой акт и не был ли пациент в последнее время в одной из стран, где прогрессирует шанкроид. После этого пройдет осмотр мест поражения.
Иногда осмотра достаточно для постановки диагноза, но не всегда. Особенно сложной бывает диагностика при одновременном присутствии нескольких венерических заболеваний.
В случаях, требующих уточнения, назначаются анализы для выявления возбудителя. Для этого назначают такие диагностические методики:
- бактериоскопия соскоба биоматериала с границы шанкра;
- микроскопическое исследование с применением микробиологических красителей (по Граму и Романовскому-Гимзе);
- культуральный анализ;
- кожная проба с типичным аллергеном Дюкрея;
- биопсия материала с последующей гистологией;
- анализ на ПЦР-реакцию для обнаружения ДНК палочки;
- серологический анализ на бледную трепонему (для дифференциации с сифилисом);
- посев на ВПГ (для дифференциации с половым герпесом).

На основе полученных результатов можно будет точно установить заболевание и назначить самую эффективную терапию.
Лечение
Шанкроид хорошо поддается терапии. Если лечение предпринято на начальном этапе, то полное излечение наступает на протяжении недели.
Лечение происходит только в условиях стационара — эта мера необходима, чтобы предупредить инфицирование людей, контактирующих с больным. В вендиспансере пациенту нужно будет находиться одну-две недели. На протяжении этого времени пациент должен неукоснительно соблюдать следующие правила:
- полный отказ от сексуальных контактов;
- частая смена нательного и постельного белья;
- исключение спиртных напитков.
На данный момент для лечения этой болезни применяют следующие методики:
- хирургическое вмешательство;
- симптоматическое лечение;
- медикаментозная терапия, направленная на подавление возбудителя.
Полный комплекс определяет врач, основываясь на характере течения болезни, стадии и общем состоянии больного.
Хирургические методы
При глубоких язвах, проникающих в нижние слои кожи, или при тяжелых осложнениях применяется хирургическое вмешательство для решения таких проблем:
- удаление некрозов и вычищение воронок язв при гангренозном или фагеденическом шанкроиде;
- вскрытие бубонных лимфатических узлов и удаление гнойного содержимого при лимфадените;
- иссечение крайней плоти для разрешения фимозного или парафимозного отека.
Антибиотикотерапия
Курс приема или введения антибиотиков продолжается 7-14 дней. Для борьбы с мягким шанкром применяют такие группы антибиотиков:
- макролиды (Азитромицин — в дозировке 1 г однократно, Эритромицин — дважды в сутки по 2 г);
- аминогликозиды (Гентамицин — раз в сутки 160 мг на протяжении 10 дней, Канамицин — дозировка в зависимости от веса);
- фторхинолоны (Ципрофлоксацин — в индивидуальной дозировке);


