Как вылечить ребенка от нейродермита

Главная » Аллергия у детей »
Нейродермитом у детей называется хроническое дерматологическое заболевание, характеризующееся высыпаниями, кожным зудом, наличием корочек, утолщением кожи и нарушением ее пигментации. Эта патология имеет нервно-аллергическую природу и является разновидностью дерматоза. Синонимом является атопический дерматит.

Что собой представляет нейродермит?
Нейродермит – это заболевание, которое раньше всего проявляется у детей с гиперчувствительностью организма. У детей первого года жизни на эту патологию приходится до 80% всех случаев аллергии. Распространенность заболевания среди школьников достигает 20%. У детей младше 5 лет нейродермит встречается в 10-15% случаев. Чаще всего первые проявления болезни выявляются в раннем возрасте.
Заболевание трудно поддается лечению и часто становится причиной развития другой аллергической патологии (бронхиальной астмы, поллиноза, аллергического конъюнктивита, ринита).
Причины появления нейродермита у ребенка
К предрасполагающим факторам развития заболевания относятся:
- Генетическая предрасположенность. В основе развития нейродермита (атопического дерматита) лежит неадекватный иммунный ответ. В организме ребенка вырабатываются антитела (иммуноглобулины класса E), которые обусловливают аллергическую реакцию.
- Отягощенный семейный анамнез. Болезнь чаще обнаруживается у детей, чьи родители имеют аллергическую патологию.
- Мутации.
- Нарушение высшей нервной деятельности. Обострению нейродермита способствует стресс. На фоне него нарушается координация нервных процессов.
- Наличие экссудативно-катарального диатеза. Это аномалия конституции, при которой имеется склонность к лимфопролиферации, поражению кожи и нарушению иммунного ответа.
- Наличие другой аллергической патологии (конъюнктивита, астмы, сенной лихорадки, ринита).
- Хронические заболевания органов пищеварительного тракта (дискинезия, панкреатит, гастродуоденит).
- Патология ЛОР-органов (синусит, хронический тонзиллит).
- Ферментопатии.
- Контакт с аллергенами. Ими могут быть продукты питания, низкоадаптированные молочные смеси, пыль, клещи, шерсть животных, пыльца растений, пищевые добавки, средства по уходу за ребенком (примочки, присыпки, крема), средства бытовой химии (стиральный порошок), плесень, перхоть, медикаментозные средства и микробы. Они вызывают сенсибилизацию организма.

Нейродермит у младенцев
У грудничка нейродермит может быть вызван отказом матери от грудного вскармливания, неправильным (ранним) введением прикорма, перекармливанием ребенка, инфекционными заболеваниями, тяжелой беременностью (внутриутробной гипоксией, внутриутробной инфекцией, угрозой выкидыша).
Нейродермит у детей постарше
У детей более старшего возраста спровоцировать нейродермит могут вдыхание загрязненного воздуха, гельминтозы (энтеробиоз, аскаридоз), воспалительные заболевания желудка и кишечника (гастрит, энтероколит), дисбактериоз кишечника, психоэмоциональное напряжение, курение (включая пассивное), резкие изменения погодных условий.
Типы и формы детского нейродермита
В зависимости от возраста больных выделяют следующие формы заболевания:
- младенческую;
- детскую;
- подростковую.
В зависимости от величины зоны поражения кожи выделяют ограниченную (площадь поражения не более 5%), распространенную (5-15%) и диффузную (в процесс вовлекается большая часть кожных покровов ребенка) формы.
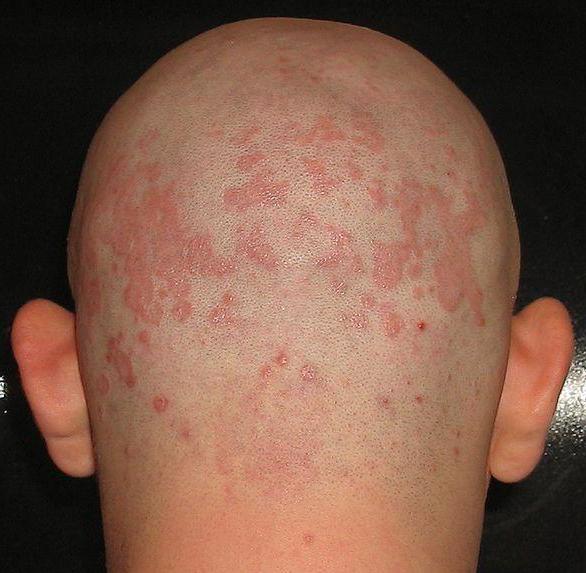
По характеру кожных изменений нейродермит подразделяется на фолликулярный (образуются остроконечные наросты), эритематозно-сквамозный (чешуйчатый), пруригинозный (почесуху), лихеноидный, белый (присутствуют зоны депигментации), гипертрофический (бородавчатый), псориазоподобный (имеются бляшки, как при псориазе), декальвирующий (поражается кожа головы, возможна алопеция) и линеарный (наблюдаются линейные полосы).
Также выделяют 4 стадии развития болезни:
- начальную;
- выраженную (разгара болезни);
- ремиссии (улучшения состояния);
- выздоровления (реконвалесценции).

Как диагностировать нейродермит?
Диагноз ставится детским аллергологом или дерматологом. Для его постановки потребуются:
- Опрос пациента (если ребенок умеет разговаривать) и его родителей.
- Внешний осмотр кожных покровов и видимых слизистых.
- Физикальный осмотр (выслушивание сердца и легких, пальпация, перкуссия).
- Изменение давления, подсчет пульса и частоты дыхания.
- Иммунологический анализ крови (выявление в крови иммуноглобулинов). Материалом для исследования является кровь из вены. По уровню IgE судят о степени тяжести болезни.
- Клинический анализ крови. Возможно повышение лейкоцитов, ускорение СОЭ и повышение эозинофилов.
- Иммунограмма. Выявляет снижение T-лимфоцитов, IgA, IgG и IgM.
- Биохимический анализ крови. По нему можно судить о состоянии печени и почек.
- Исследование кала.
- Паразитологические исследования.
- Общий анализ мочи.
- Аллергические пробы. Проводятся детям старше 4 лет. Могут потребоваться прик-тест, аппликационные накожные и капельные пробы, внутрикожные и скарификационные пробы.
- Исследование дермографизма.
- Бактериологический анализ мазка с кожи.
- Биопсия. Проводится для исключения злокачественной патологии.
- Психологическое обследование.
Как отличить от псориаза?
Псориазоподобную форму нейродермита нужно уметь отличать от псориаза. Последний чаще развивается у взрослых. При псориазе перед появлением очагов шелушения на коже образуются красные или розовые папулы. Чешуйки при данной патологии могут быть крупными (при нейродермите они мелкие). Локализация сыпи при псориазе – сгибательные поверхности конечностей, туловище и волосистая часть головы, а при нейродермите – лицо, волосистая часть головы и шея.

При псориазе чешуйки имеют серебристый цвет. Очаги высыпаний склонны к периферическому росту (часто образуются в местах травм, расчесов и потертостей). Для нейродермита это нехарактерно. Ценным отличительным признаком псориаза является наличие феноменов стеаринового пятна, терминальной пленки и кровяной росы (они определяются путем поскабливания шпателем по чешуйкам).
Симптомы и первые признаки
Первыми признаками заболевания являются эмоциональная неустойчивость, депрессия, нарушение сна, снижение работоспособности и успеваемости в школе, сужение круга интересов, быстрая утомляемость, кожный зуд и сухость кожи. Зуд усиливается при контакте с аллергенами и водой. Выражен он ярче по ночам.
Позже возникают следующие симптомы:
- Расчесы кожи. Появляются на фоне постоянного зуда.
- Шелушение кожи.
- Трещины. При сухости кожа повреждается.
- Наличие мокнутия. Возникает в результате повышения сосудистой проницаемости и выхода межклеточной жидкости наружу.
- Корочки. Образуются в участках мокнутия.
- Утолщение отдельных участков кожи (лихенификация).
- Депигментация (обесцвечивание кожи).
- Гиперпигментация (усиление пигментации).
- Наличие белого дермографизма. Свидетельствует о неадекватной реакции сосудов, преобладании симпатического отдела нервной системы и длительном сосудистом спазме.
- Папулезные (узелковые) высыпания. У детей они чаще всего локализуются в области складок, на лице, шее, паховой зоне и на волосистой части головы. Реже на теле детей появляются красные пятна, не возвышающиеся над здоровой кожей, и везикулы (пузырьки).
- Отечность и покраснение кожи.
- Эрозии. Вторичные морфологические элементы.
При диффузном нейродермите возможны круги под глазами, фолликулярный кератоз и снижение артериального давления. При тяжелом течении болезни развивается «атопическое лицо». Наблюдаются поредение бровей, бледность кожи, багрово-красный оттенок, синюшность и отечность век, шелушение, заеды в углах рта и усиление пигментации кожи вокруг глаз.
Способы лечения
Главными аспектами терапии нейродермита у детей являются:
- Исключение контакта с аллергенами.
- Соблюдение строгой диеты.
- Улучшение пищеварения и борьба с дисбактериозом.
- Применение местных (наружных) и системных медикаментозных средств.
- Нормализация режима дня и сна.
- Дозирование физических нагрузок.
- Улучшение психологической обстановки.
Главными задачами лечения являются устранение симптомов (покраснения, сыпи, зуда, отека тканей), десенсибилизация организма, уменьшение выраженности аллергической реакции и предупреждение осложнений.
Правила ухода
Родителям больных детей необходимо:
- Создать для своего ребенка спокойную обстановку.
- Проводить гигиенические процедуры не реже 2 раз в неделю. Полезны ванны и принятие душа.
- Содержать в чистоте одежду больного и квартиру (дом). Нужно ежедневно проводить влажную уборку в помещении без использования едких и сильно пахнущих веществ. Рекомендуется протирать не только горизонтальные поверхности, но и игрушки.
- Чаще менять постельное белье.
- Надевать на ребенка одежду только из натуральных (хлопчатобумажных) тканей.
- Обеспечить ребенку достаточную инсоляцию. Ультрафиолет способствует заживлению кожи.
- Протирать кожу местными средствами (мазями, кремами, гелями).
- Обеспечить ребенку достаточный для восстановления сон. Он важен для нормальной работы нервной системы. Спать нужно ложиться в 9-10 часов вечера, вставать – рано.
- Кормить детей грудного возраста только высокоадаптированными смесями или грудным молоком.

Медикаментозная терапия
В схему лечения нейродермита у детей могут включать следующие медикаменты:
- Антигистаминные препараты в форме таблеток и сиропов. Чаще всего назначаются Тавегил (с 6 лет), Эриус, Лордестин, Дезлоратадин, Лоратадин, Кларитин, Кларисенс, Зиртек, Зодак, Цетиризин. Блокаторы H1-гистаминовых рецепторов уменьшают отечность кожи, зуд и проявления кожной аллергии за счет подавления медиаторов воспаления (гистамина) и уменьшения миграции клеток в очаг воспаления. Детям младшего возраста (до 6 лет) лекарства назначают в форме сиропа.
- Кортикостероиды в форме мазей. Применяются Адвантан (крем, мазь и эмульсия), Комфодерм, Метилпреднизолона ацепонат, Локоид, Лоринден А (противопоказан новорожденным и детям грудного возраста), Акридерм, Белодерм.
- Успокоительные средства.
- Пробиотики и эубиотики (Линекс, Бифиформ, Хилак Форте, Ацилакт). Эти препараты нормализуют кишечную микрофлору и пищеварение.
- Энтеросорбенты (уголь активированный белый и черный, Полисорб МП, Полифепан, Энтеросгель). Данные препараты ускоряют очищение организма от токсических веществ и аллергенов. Дозировка зависит от веса больного ребенка. Многие энтеросорбенты противопоказаны при желудочно-кишечных кровотечениях, обострении заболеваний и атонии кишечника.
- Заживляющие средства (Бепантен, Пантодерм, Декспантенол).
- Биогенные стимуляторы (Апилак).
- Противовоспалительные средства (Элидел).
- Дополнительно нужно пить поливитамины. По показаниям назначаются иммуностимуляторы.

Физиотерапевтические мероприятия
При нейродермите полезны следующие физиопроцедуры:
- Криомассаж (воздействие на ткани холодным агентом). С этой целью используют жидкий азот или лед. Преимуществами криомассажа являются эффективность, безболезненность и быстрота.
- Диадинамотерапия (воздействие на ткани низкочастотным током).
- Магнитотерапия (воздействие импульсным или постоянным магнитным полем).
- Рефлексотерапия. Предполагает воздействие на рефлексогенные точки. Выделяют лазеропунктуру и электропунктуру.
- Фонофорез с кортикостероидами. Лекарственные препараты вводят в ткани с помощью ультразвука.
- Индуктотермия (применение электромагнитного поля высокой частоты).
- Гальванизация (воздействие постоянным током небольшого напряжения и постоянной силы).
- Электросонотерапия (введение пациента в сонное состояние посредством импульсного тока).
- Дарсонвализация (применение переменного тока высокого напряжения и небольшой силы).
Диета при нейродермите у детей
Диета при нейродермите предполагает:
- Исключение из рациона аллергенных продуктов (орехов, сыра, шоколада, сладостей, цитрусовых, меда, молока, рыбы, красных и оранжевых ягод).
- Употребление нежирных бульонов, пюре, каш, круп, нежирного мяса и овощей.
- Отказ от жареной и острой пищи.
- Исключение из меню кофе и газированных напитков.
- Уменьшение потребления соли.

Лечение народными средствами
При нейродермите помогают следующие народные средства:
- Настой на основе корня валерьяны, трехцветной фиалки, крапивы, ромашки, хвоща полевого и душицы. Для его приготовления берут 40 г растений и заливают 2 стаканами кипятка. Настаивают 1 час. Настой пьют 4 раза в день за полчаса до еды.
- Примочки на основе подорожника и тысячелистника.
- Мазь на основе ландыша, валерьяны, календулы и эвкалипта.
- Компрессы на основе моркови или картофеля.
- Настой на основе березовых почек. Для его получения нужно 20-30 г почек залить 700 мл кипятка и дать настояться 3 часа. Процеженный настой добавляют в ванну.
- Настой для ванны на основе ромашки аптечной, коры дуба и череды.
Возможные осложнения и прогноз
Последствиями нейродермита могут быть:
- снижение иммунитета и как следствие – частые вирусные и бактериальные инфекции;
- эритродермия Хилла;
- поражение органа зрения (катаракта);
- доброкачественное увеличение лимфатических узлов;
- присоединение бактериальной инфекции и нагноение кожи;
- астенический синдром;
- воспаление красной каймы губ;
- невротические расстройства;
- фолликулит (воспаление волосяных фолликулов);
- импетиго (поражение поверхностных слоев кожи стрептококками и стафилококками);
- фурункулез (нагноение и некроз волосяных фолликулов);
- гидраденит (гнойное воспаление потовых желез);
- присоединение грибковой инфекции;
- воспаление лимфатических сосудов;
- снижение веса;
- падение давления;
- ихтиоз.
Как избежать появления нейродермита у детей?
С целью профилактики нейродермита у ребенка нужно:
- исключить контакт с аллергенами;
- организовать для ребенка полноценное питание;
- нормализовать сон и режим дня;
- исключить стрессовые ситуации;
- повысить его двигательную активность;
- пить витамины;
- чаще гулять;
- своевременно лечить заболевания органов пищеварения, гельминтозы, патологию ЛОР-органов и ферментопатии.
Специфическая профилактика не разработана.
Источник
Родители малышей нередко сталкиваются с проявлениями кожной сыпи на теле ребенка – будь то диатез или атопический дерматит. Однако мало кто из них знает, что даже при незначительном попустительстве подобных «болячек», в будущем эти недуги могут перерасти в хроническое заболевание – одну из форм детского нейродермита, вылечить которую полностью уже вряд ли получится. Как распознать нейродермит у ребенка, какие факторы способствуют развитию этой болезни, и как правильно ухаживать за кожей малыша в острые периоды нейродермита – расскажем подробно
Развитие нейродермита у детей напрямую связано с тем, как родители относятся к проявлением аллергии, диатеза, или других форм дерматита у своих ребятишек. Ведь предотвратить возникновение нейродермита вполне реально, тогда как вылечить его в будущем – почти невозможно.
Причины возникновения нейродермита у детей
Главной причиной развития детского нейродермита врачи называют незрелый иммунитет, который мешает организму малыша адекватно реагировать на те или иные раздражители из окружающей среды.
Как понятно из названия болезни, на формирование нейродермита у детей влияют, с одной стороны, состояние нервной системы ребенка, с другой – реакции организма на аллергены.
Помимо этого, в разной степени на развитие нейродемита у ребенка могут оказывать влияние следующие факторы:
- Наследственность
- Аллергия на продукты питание
- Плохо сбалансированное нерегулярное питание ребенка
- Заболевания почек и печени
- Дисбактериоз, живущие в системе ЖКТ (глисты, например)
- Общая интоксикация организма
- Частые стрессы, детские истерики, нервные срывы или страхи
Дети, страдающие аллергией, нередко приобретают нейродермит просто как более сильную и агрессивную аллергию – регулярно контактируя с пыльцой растений, перхотью и шерстью животных, продуктами бытовой химии или употребляя какие-либо лекарства. В этом случае принцип «клин клином вышибают» работает с точностью до наоборот: аллергические реакции не просто не ослабевают, а перерастают в хроническую и более острую форму.
Типы и формы детского нейродермита
Как и большинство детских болезней, нейродермит не имеет одной-единственной формы. Медики различают как минимум 6 типов нейродермита у детей:
- Диффузный нейродермит
- Линейный
- Ограниченный
- Фолликулярный
- Гипертрофический
- Псориазиформный
Основные различия между типами заключаются в зонах концентрации покраснения и сыпи. Так диффузный нейродермит (это, кстати, наиболее распространенная форма среди российских ребятишек) локализуется на коленный и локтевых сгибах, шее, лице, а также на спине и груди.
Ограниченный нейродермит у детей встречается, наоборот – крайне редко, и он поражает относительно малые участки кожи. Линейный нейродермит узнают по отчетливым красным полоскам на сгибах рук и ног, при этом он отличается очень сильным зудом. Фолликулярный, как правило, «оккупирует» участки кожи, на которых растут волосы. Псориазиформный нейродермит поражает, в основном, лицо и шею, образуя красные плотные участки, кожа на которых начинает сильно шелушиться. Наконец, гипертрофический нейродермит локализуется исключительно в паховой области ребенка.
Когда и как развивается нейродермит у детей
Случаи, когда нейродермит дает о себе знать у совсем маленьких ребятишек, крайне редки. Как правило, болезнь возникает и «укореняется» у детей в возрасте от 2 до 5 лет. У 8 из 10 малышей, заболевающих нейродермитом, развивается диффузная форма этой «напасти». Которая почти всегда приходит «в компании» с поллинозом или аллергическим ринитом.
Сперва отдельные бледно-розовые узелки, со временем разрастающиеся до обширных зон покраснения с элементами сыпи, появляются в строго определенных местах:
- На шее
- На лице
- В местах сгибов рук и ног
Как правило, первыми страдают от проявлений нейродермита у детей места сгибов ручек и ножек.
Иногда при диффузном нейродермите у детей сыпь может выскочить одновременно с уже указанными местами, еще и в зоне роста волоса, и в паху.
Один из наиболее болезненных и опасных симптомов развития нейродермита у детей является сильнейший зуд, который маленькие крохи по понятным причинам не способны терпеть. Безжалостно расчесывая пораженные сыпью места, малыши тем самым провоцируют возникновение на коже трещин, мокнущих эрозий и воспалений.
Если не помочь малышу избавиться от постоянного зуда, пострадает не только его кожа, но и здоровье в целом. Ведь ребенок, который постоянно чешется, в итоге плохо спит, испытывает болезненные ощущения, когда одевается или моется, становится нервозным и раздражительным, много плачет и теряет интерес к еде.
Нередко дети с тяжелыми формами диффузного нейродермита демонстрируют снижение массы тела, проблемы в общении со сверстниками и определенное отставание в физическом развитии.
Врачи подметили, что наиболее частые и сильно выраженные обострения нейродермита у детей происходят в холодное время года – осень/зима.
Как правило, виновниками ухудшения состояния ребенка и развития острой фазы заболевания являются:
- Раздражающие вещества и аллергены
- Сухость кожи
- Потливость
- Слишком сухой и теплый климат в квартире и детской комнате
- Эмоциональный стресс
- Усталость
К раздражающим вещества и аллергенам следует отнести: синтетические волокна в одежде, парфюм, косметические средства и мыло, пыль, табачный дым, химические вещества, а также краски и лаки, некоторые продукты питания и т.п.
Ребенок с нейродермитом – очень «легкая добыча» для разного рода инфекций. Наиболее опасная среди них для малыша (нередко даже смертельная) — герпетическая экзема, которую вызывает вирус простого герпеса.
Нейродермит у детей: лечение как способ избегать «острых углов»
Поскольку нейродермит как заболевание имеет хронический характер, основное лечение сводится к тому, чтобы улучшать состояние ребенка в острых фазах болезни (самое главное – снимать невыносимый кожный зуд и по возможности устранять очаги сыпи и покраснений) и как можно на более продолжительное время продлевать периоды ремиссии.
Как правило, лечебный процесс состоит из:
- Медикаментозной терапии
- Процедуры физиотерапии
- В некоторых случаях – соблюдение диеты
- Элементы фито-терапии, направленные на улучшение состояния кожи
Родители должны понимать, что любое медикаментозное лечение (использование лекарств и мазей от поражения кожи и снимающих зуд, а также антигистаминные лекарства и т.п.) назначать должен врач – только он может правильно оценить общее состояние ребенка и выписать адекватный препарат, соответствующий силе поражения, виду локализации и т.п.
Для снятия зуда и сыпи при нейродермите у детей обычно в первую очередь применяют «легкую артиллерию» — безобидные мази, балтушки, кремы и компрессы, которые увлажняют кожу, устраняют сухость и зуд, способствуют заживлению тканей.
Кстати, началу «нервной чесотки» (именно так именуют в народе нейродермит) может послужить не только аллергия, но и нарушения в работе печени, почек, а также перенесенные инфекции.
Если нейродермит сопровождается неврологическими проблемами, то врач может выписать успокоительные средства, а также препараты для повышения иммунитета.
По такому же принципу врач может назначить курс энтеросорбентов, чтобы вывести токсины из организма и снизить проявления дисбактериаоза.
Когда болезнь демонстрирует особенно тяжелую форму, и «легкие» препараты уже не помогают снять зуд и очаги воспалений на коже ребенка, врач может назначить «тяжелую артиллерию» — гормональные средства (так называемые кортикостероиды), предварительно подробно проинформировав родителей, как и когда их следует использовать, чтобы максимально снизить риск возникновения побочных эффектов.
Мы намеренно, осознанно и упрямо не приводим в этой статье ни одного названия лекарственного препарата, применяющегося при медикаментозном лечении нейродермита у детей, потому что хотим еще раз напомнить родителем «золотое» правило успешного выздоровления детей при любой серьезной болезни. А именно: лекарства должен назначать не абы кто, и не сам родитель, а только профессиональный медик — современный, здравомыслящий и с серьезным опытом работы.
Чтобы риск от применения местных гормонов был нулевым или ничтожно малым, следует придерживаться особых правил применения этих препаратов:
- Кортикостероиды наносятся на кожу до использования эмолентов (кремов и мазей, удерживающих влагу в коже и препятствующих ее пересыханию). В противном случае жировая пленка не пропустит лекарственный препарат к коже.
- Кортикостероиды делятся на несколько групп, в зависимости от силы и активности их действия. Очень важно подобрать для ребенка такое лекарственное средство из разряда кортикостероидов, сила воздействия которого точно соответствовала бы степени тяжести нейродермита у малыша.
- На лицо и шею наносятся только самые слабоактивные кортикостероиды.
- Обрабатывать кортикостероидами можно только новые высыпания, с момента появления которых прошло не более 2-х суток.
- Воспаленные участки кожи обрабатываются местными гормонами не чаще 2-х раз в день.
- Конкретный препарат (или группу препаратов), а также режим и график их нанесения необходимо согласовать с педиатром.
Кроме того, малыша нужно оградить от контакта с возможными аллергенами (пыльца, шерсть животных, косметика, некоторые продукты питания и т.п. – полный список вам обязательно продиктует врач) и почаще выводить на свежий воздух.
А также крайне необходимо наладить в помещении, где живет ребенок с нейродермитом, правильный климат – убавить отопление, поставить увлажнитель воздуха. То есть принять меры к тому, чтобы кожа ребенка не пересушивалась – это крайне важно не только в случае с нейродермитов, но и при любом заболевании, которое выражается поражениями кожи.
Поддерживайте в детской комнате адекватный здоровый климат, при котором температура воздуха в помещении не будет превышать 20 °С, а влажность будет достигать около 60-70 %. При таких условиях ребенок меньше потеет, а его кожа не пересушивается. Таким образом состояние кожи само по себе будет более здоровым, соответственно и проявления нейродермита на ней будут менее выражены.
Даже если ваш ребенок от обострения нейродермита весь покрыт алыми пятнами и сыпью, это еще не повод впадать в панику и самостоятельно закупать «тяжелую артиллерию» в виде тюбиков с гормональными мазями. Большинство современных педиатров, включая, например, и популярного доктора Комаровского, убеждены, что кардинально улучшить ситуацию вполне можно с помощью изменения стиля питания, климатически-бытовых условий и качества гигиенического ухода. Во всяком случае, эти меры помогут продлить у детей периоды ремиссий при нейродерматите, и значительно уменьшить тяжесть обострений болезни.
Источник