Как вылечить угревую болезнь на лице


Дорогие друзья, здравствуйте!
Полагаю, что к женским проблемам, о которых мы говорили в последнее время, мы еще вернемся, и не раз.
А сегодня я хочу побеседовать с вами об акне.
И хотя я довольно подробно разбираю эту проблему в своей книге «Повышаем средний чек», которую приобрели многие из вас, и привожу там алгоритм рекомендаций при разных формах акне, заявки рассказать об угревой болезни продолжают поступать.
Ну, что ж, давайте вникнем в суть этой проблемы и разберем:
- Что называют «угревой болезнью»?
- Как образуются угри?
- Какими они бывают?
- Как их лечить в зависимости от формы и степени тяжести?
- Каким может быть комплексное решение этой проблемы?
Но сначала вспомним анатомию и физиологию сальных желез.
Строение сальных желез
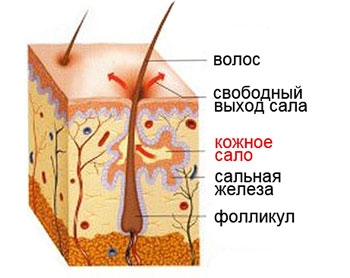
Сальные железы являются придатками кожи. По телу они распределены неравномерно.
На ладонях, подошвах и тыле стопы они отсутствуют.
Больше всего их на лице и волосистой части головы: 400-900 на 1 квадратный сантиметр. Меньше (но все равно много) на верхней части туловища: грудь, спина.
Сальные железы вырабатывают кожное сало, которое попадает в устье волосяного фолликула (а волосы покрывают почти все наше тело), представляющее собой что-то вроде футляра для части волоса, сокрытой от наших глаз. Этот футляр покрыт многослойным ороговевающим эпителием. Это означает, что в нижних его слоях зарождаются новые клетки, которые по мере своего роста и развития продвигаются вверх, уплотняются, превращаются в роговые чешуйки, которые смешиваются с секретом сальных желез.
А дальше, благодаря сокращениям маленьких мышц, поднимающих волос, этот состав выходит на поверхность кожи. Роговые чешуйки удаляются естественным путем в процессе гигиенических процедур, а сало распределяется по ней, образуя тонкую пленку толщиной 7-10 микрон. Одновременно сюда попадает секрет потовых желез, который вместе с кожным салом формирует на поверхности тела водно-липидную мантию.
Она придает коже эластичность, предупреждает ее пересушивание, поддерживает постоянную температуру тела, подавляет размножение бактерий, грибов.
В норме за сутки вырабатывается примерно 20 грамм кожного сала.
Этот процесс регулируется гормонами на четырех уровнях: гипоталамус, гипофиз, надпочечники, половые железы. Поэтому многие болезни эндокринной системы могут сопровождаться появлением прыщей.
А теперь внимание:
Основным гормоном, усиливающим продукцию кожного сала, является тестостерон. К нему на мембранах клеток сальных желез имеются рецепторы. Тестостерон взаимодействует с ними и под действием фермента 5-альфа-редуктазы преобразуется в свой активный метаболит – дигидротестостерон, который непосредственно увеличивает продукцию кожного сала.
Чувствительность рецепторов клеток сальных желез к нему и активность 5-альфа-редуктазы передаются по наследству, поэтому во многих случаях проблема акне прослеживается из поколения в поколение.
Интересно, что сальные железы разной локализации имеют разное количество рецепторов к тестостерону.
Поэтому если у вас прыщи вскакивают все время на одних и тех же местах, например, на подбородке или спине, значит, расположенные здесь сальные железы богаты этими самыми рецепторами.
А вот эстрогены, напротив, подавляют салоотделение, но этот эффект выражен меньше, чем салообразующий эффект тестостерона.
У кого-то угри появляются перед критическими днями, и это тоже объяснимо: прогестерон, который в эту фазу менструального цикла командует парадом, обладает андрогенным и антиэстрогенным действием на сальные железы.
В регуляции салоотделения участвует еще и вегетативная нервная система, поэтому стрессы тоже могут влиять на появление прыщей.
Как образуются угри?
Угревая болезнь, или акне – это ХРОНИЧЕСКОЕ РЕЦИДИВИРУЮЩЕЕ заболевание, сопровождающееся закупоркой и воспалением волосяных фолликулов.
Один прыщ – это еще не болезнь, и два прыща – не болезнь, и появление угрей за 1-2 дня до менструации – это тоже не болезнь.
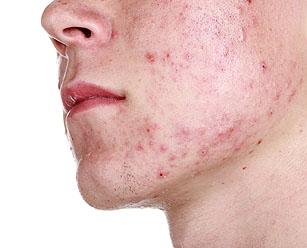
«Болезнью» прыщи становятся, когда одни из них пропадают, другие появляются, причем, это не просто черные точки, а красные уплотнения в коже, местами с нагноениями.
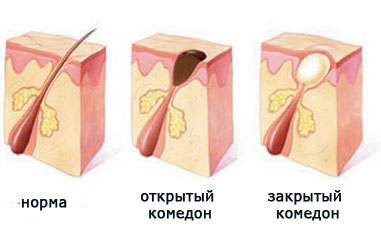
Но все начинается с образования комедонов. Что это такое?
Комедон по своей сути представляет собой кисту – полость, заполненную неким содержимым. В случае с прыщами содержимым кисты становятся кожное сало, роговые клетки, частички пыли и косметических средств.
Как они там оказались? — спросите вы.
Во-первых, кожного сала у некоторых людей вырабатывается зачастую больше, чем нужно, и оно не успевает удаляться из волосяного фолликула.
Во-вторых, при угревой болезни отмечается гиперкератоз, поэтому имеется не только избыток кожного сала, но и роговых чешуек, которые тоже вносят свой вклад в образование пробки.
Частички пыли – результат плохого очищения кожи, а косметические средства бывают комедоногенные и некомедоногенные. Комедоногенные забивают поры и препятствуют выходу кожного сала наружу. Они содержат ланолин, кокосовое, льняное масло, масло зародышей пшеницы. По этой причине людям, склонным к образованию угрей, нужно выбирать косметику, на которой указано: «некомедоногенно».
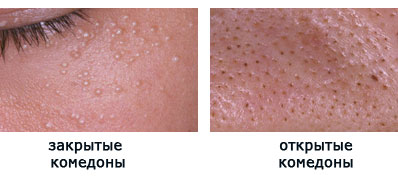
Пока вся эта смесь находится ниже поверхности кожи, ничего не видно. Но со временем пробка становится все больше, и в один день она достигает поверхности кожи, начиная ее выпячивать. Становятся видны маленькие белые точки – закрытые комедоны. Их еще называют «милиумы», что в переводе с латинского означает «просо».
Что происходит дальше? Пробка продолжает увеличиваться в размерах и, в конце концов, прорывает кожу. Выбравшись наружу, она под действием кислорода окисляется и чернеет. Так образуются «черные точки», или открытые комедоны.
Чаще всего комедоны можно видеть на коже лба, носа, подбородка.
Вот как это выглядит «живьем»:
Закупоренный волосяной фолликул – идеальная среда для размножения пропионбактерий акне, которые являются анаэробами (т.е. живут без доступа кислорода). Они начинают усиленно размножаться и выделять биологически активные вещества, которые вызывают воспаление как самого волосяного фолликула, так и окружающих его тканей.
Но микроорганизмы — ребята дружные и очень любят объединяться со своими братьями по разуму. К пропионбактериям присоединяются эпидермальные стафилококки, стрептококки и грибы, обитающие на поверхности кожи. Воспаление усиливается.
Теперь понятно, что в развитии угревой болезни могут быть повинны 4 фактора:
- Избыток секрета сальных желез.
- Фолликулярный (происходящий в волосяном фолликуле) гиперкератоз, т.е. утолщение рогового слоя.
- Размножение бактерий в сально-роговой пробке.
- Воспаление внутри волосяного фолликула и окружающих его тканях.
Отсюда следует, что для лечения угревой болезни нужно:
- снизить выработку кожного сала,
- уменьшить толщину рогового слоя,
- при наличии воспалительных элементов (узелков, гнойничков на гиперемированном фоне) подключить антибиотики.
Причины акне
Свою лепту в появление акне вносят:
- Гормональные эксцессы: гормональная перестройка у подростков, гормональный дисбаланс с повышением уровня мужских половых гормонов, беременность, эндокринные заболевания надпочечников, гипофиза, прием гормональных препаратов и пр.
- Дефицит витамина А (ведет к гиперкератозу).
- Стрессы.
- Неправильная косметика.
- Недостаточный уход за кожей.
- Избыточный уход за кожей.
- Жара и влажный климат.
- Выдавливание прыщей.
- Трение, давление на отдельные участки, что вызывает защитную реакцию кожи в виде усиленного размножения рогового слоя, в том числе, в волосяных фолликулах.
Замечено также, что на развитие угревой болезни оказывают влияние некоторые продукты питания и проблемы с ЖКТ.
Степени тяжести акне
Лечение угревой болезни зависит от ее степени тяжести.
Выделяют 4 степени тяжести акне.
1 ст. Есть закрытые комедоны (белые высыпания, напоминающие просо). Воспаленные узелки и гнойнички отсутствуют.
2 ст. Есть открытые (черные точки), закрытые комедоны, узелки (воспаленные уплотнения) и единичные гнойнички. Узелков и гнойничков не больше 20 элементов.
3 ст. Множественные узелки и гнойнички (20-40 штук).
4 ст. Больше 40 элементов: гнойнички, узелки и крупные уплотнения в коже (узлы).
Лечение угревой болезни
При 1 и 2 степени достаточно наружных средств.
При 3 и 4 степени назначают системную терапию.
Разберем чуть подробнее.
- Если на лице есть только комедоны, лечение начинают с препаратов, содержащих Адапален (торговые названия: Дифферин, Адаклин, Клензит) или Азелаиновую кислоту (Скинорен, Азелик, Азикс-Дерм).
Адапален (Дифферин и аналоги) – структурный аналог витамина А. Он рассасывает пробки, убирает комедоны, уменьшает воспаление.
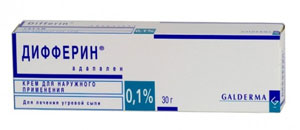
Показан с 12 лет. Беременным нельзя, кормящим можно (по крайней мере, так написано в инструкции к препарату Дифферин).
Улучшение заметно только через 4-8 недель применения, а стойкое улучшение наступает через 3 мес.
Есть в виде геля и крема.
Гель предназначен для жирной кожи, крем – для сухой и чувствительной кожи, т.к. он содержит увлажняющие компоненты. Пусть вас это не смущает. Угри не всегда бывают на жирной коже.
Адапален наносится вечером, 1 раз в сутки, иначе может вызвать солнечный ожог.
Азелаиновая кислота (Скинорен и аналоги) – разрыхляет роговой слой, открывает поры, удаляет пробку, уменьшает жирность кожи, уничтожает пропионбактерии акне и оказывает противовоспалительное действие.
Казалось бы, препарат действует на все звенья патогенеза акне и со всех сторон хорош, только почему-то отзывы говорят о его меньшей эффективности по сравнению с Дифферином.
А что скажете вы?
При беременности и лактации его применение возможно (пишут, правда, что по согласованию с врачом). Детям с 12 лет.
Наносят его 2 раза в день, утром и вечером. Пребывание на солнце на фоне лечения им НЕ противопоказано.
По аналогии с Адапаленом – гель идет для комбинированной и жирной кожи, крем – для нормальной и сухой.
Видимое улучшение – через 4 недели. Применять его нужно несколько месяцев.
Оба препарата наносятся на все проблемные участки, а не только на отдельные прыщики.
- Если комедоны чередуются с воспалительными элементами (узелками, гнойничками), но последних немного, то подойдут либо комбинированные препараты, содержащие Адапален и антибиотик Клиндамицин (Клензит С), либо средство на основе Бензоил пероксида (Базирон АС). Оно обеспечивает более выраженный антибактериальный эффект. В последнем случае лучше его чередовать с Адапаленом: утром Базирон АС, вечером Дифферин, т.к. Дифферин будет работать с комедонами, а Базирон – с воспалительными элементами.
Чем примечателен Базирон АС: он уничтожает не только пропионбактерии акне, но и эпидермальный стафилококк. Плюс размягчает пробку, плюс подавляет продукцию кожного сала.
Кстати, вы не знаете, что означает аббревиатура «АС»? Мне что-то ничего в голову не приходит.
Показан тоже с 12 лет. Беременным и кормящим не рекомендуется, хотя системного действия практически не оказывает.
Наносится 1-2 раза в день на высыпания.
Эффект виден через 4 недели, применять его следует не менее 3 мес.
Гель Базирон АС есть в разной концентрации действующего вещества: 2,5% и 5%. Если берут его впервые, рекомендуйте меньшую концентрацию (2,5%). При недостаточном эффекте от первого – 5%.
Важно! Врачи не рекомендуют использовать Базирон АС, если на коже есть только комедоны, чтобы не сформировать к нему резистентность бактерий.
При его применении не следует долго находиться на солнце.
Лаборатория Галдерма не остановилась на разработке Дифферина и Базирона. Она их соединила в одном препарате Эффезел, который содержит Адапален и Бензоила Пероксид.
Если кожу украшают комедоны, узелки, гнойнички, можно не заморачиваться использованием двух средств, а приобрести одно.
Гель Эффезел наносится 1 раз в сутки вечером. Но он рецептурный.
- При множественных воспалительных элементах на коже назначаются антибактериальные наружные средства: Далацин 1%, Клиндовит, Зинерит и др.
Далацин и Клиндовит применяют 2 раза в день. Детям с 12 лет.
Лосьон Зинерит содержит эритромицин и цинк, поэтому подсушивает кожу, оказывает противовоспалительное действие, уничтожает бактерии (пропионбактерии акне и эпидермальный стрептококк).
Другие его преимущества:
- Можно использовать на солнце.
- Можно беременным и кормящим.
- Можно под макияж.
- Не имеет возрастных ограничений.
Курс лечения 10-12 недель.
- При тяжелых формах угревой болезни, при неэффективности местных средств врач назначает системную терапию. Чаще всего это Юнидокс Солютаб, Клиндамицин, Тетрациклин, Эритромицин.
- А если и это не сработало, в ход идет последнее, самое убойное средство: Изотретиноин (Роаккутан). У него «миллион» противопоказаний и побочных. И самое, пожалуй, страшное – это тератогенный эффект. Посему при его применении женщине рекомендуют использовать 2 средства контрацепции. А если его принимает мужчина, тоже не исключены пороки развития у ребенка. Так что… тоже пусть использует два средства контрацепции.

Но зато, как говорят доктора и пациенты, эффект волшебный. Роаккутан подавляет активность сальных желез и даже уменьшает их размеры. Назначают его 1-2 раза в день длительно (16-24 недели, бывает дольше).
Что еще?
Если угревая болезнь развилась у женщины на фоне гиперандрогении, обязательно назначаются КОК с антиандрогенным эффектом: Диане-35, Хлое, Ярина и др.
В комплексном лечении угревой болезни важен правильный уход за кожей. Вы можете посоветовать средства лечебной косметики Avene (серия Клинанс), Bioderma (линейка Себиум), Ла Рош Позе (Эфаклар) и др.
На этом все. Как вам понравилась статья, друзья? Что бы вы могли к этому добавить?
Все свои комментарии, вопросы, дополнения пишите внизу в окошечке комментариев.
И очень вас прошу: если вам понравилась статья, не забывайте, пожалуйста, кликать на кнопки соц. сетей, которые видите ниже, чтобы поделиться со своими коллегами.
Если вы еще не являетесь подписчиком блога, то вы можете подписаться на рассылку, и я буду присылать вам уведомления о выходе новых статей. В благодарность за подписку вы сразу получите на почту сборник ценных для работы шпаргалок.
Форма подписки находится под каждой статьей и в правой колонке.
Если что-то непонятно, вот здесь инструкция.
А если письма со ссылкой на скачивание шпаргалок вы по какой-то причине не получили, пишите, не стесняйтесь!
До новой встречи на блоге «Аптека для Человека»!
С любовью к вам, Марина Кузнецова
Источник
 В практической деятельности врачей дерматологов и косметологов угревая болезнь, или акне — это наиболее часто встречающееся заболевание. От нее страдает около 65% молодого поколения, а по некоторым статистическим данным — 95%. Из них 30% составляют лица в возрасте старше 30 лет. Приблизительно у 7% пациентов эта болезнь возникает после 40 лет. О причинах и механизмах возникновения угревой сыпи в настоящее время известно значительно больше, чем даже 5-10 лет назад. Однако рост заболеваемости в последнее 10-летие отмечается не только среди подростков, но и взрослого населения.
В практической деятельности врачей дерматологов и косметологов угревая болезнь, или акне — это наиболее часто встречающееся заболевание. От нее страдает около 65% молодого поколения, а по некоторым статистическим данным — 95%. Из них 30% составляют лица в возрасте старше 30 лет. Приблизительно у 7% пациентов эта болезнь возникает после 40 лет. О причинах и механизмах возникновения угревой сыпи в настоящее время известно значительно больше, чем даже 5-10 лет назад. Однако рост заболеваемости в последнее 10-летие отмечается не только среди подростков, но и взрослого населения.
Причины и механизмы развития
Профилактика и лечение угревой болезни достаточно сложны, несмотря на наличие эффективных методик лечения и лекарственных препаратов. Это заболевание представляет собой хронический дерматоз кожных покровов, характеризующийся избыточной функцией сальных желез, их хроническим воспалением и закупоркой протоков в так называемых себорейных зонах. Себорейные зоны — это области кожи с максимальным расположением наиболее крупных сальных желез — лицо, плечи, спина, верхние отделы передней поверхности грудной клетки.
Большинство пациентов обеспокоены проявлениями заболевания в виде различных форм высыпаний именно на лице, после которых нередко остаются так называемые постакне (послевоспалительная гиперпигментация и рубцовые изменения на коже).
Угревая болезнь — это генетически детерминированное заболевание. В ее основе лежит наследственная предрасположенность к нарушению функции сально-волосяного фолликула. Дело в том, что волосяной фолликул и сальная железа являются гормонально зависимыми структурами. Мужские половые гормоны (андрогены) оказывают стимулирующее влияние на сальные железы. Поэтому на увеличение продукции сала влияют два главных фактора:
- Повышенная концентрация в крови андрогенов (мужских половых гормонов).
- Повышенная чувствительность сальных желез к андрогенам. Этот фактор является главным и генетически обусловленным, от которого в основном и зависит развитие заболевания и тяжесть его течения.
Дисбаланс половых гормонов в организме может выражаться:
- в абсолютном увеличении содержания в крови андрогенов (мужских половых гормонов);
- в относительном увеличении андрогенов, т. е. при нормальном их количестве, но снижении концентрации женских половых гормонов (эстрогенов).
В настоящее время главные звенья механизма развития угревой болезни достаточно хорошо изучены. Это:
- Гиперплазия сальных желез, то есть их увеличение за счет избыточного деления и, соответственно, увеличения числа железистых клеток.
- Повышенная секреция кожного сала с измененными физико-биохимическими свойствами.
- Фолликулярный гиперкератоз выводных протоков — избыточное содержание кератина в ороговевших эпителиальных клетках и задержка их слущивания, что ведет к сужению выводных протоков сальных желез и закупорке их роговыми массами и грязью.
- Размножение определенных видов пропионбактерий и других патогенных микроорганизмов.
- Возникновение воспалительных процессов в стенках расширенных секретом фолликулов с переходом на окружающие структуры дермы.
Спровоцировать реализацию генетической предрасположенности, привести к обострению угревой болезни, способствовать более тяжелому ее течению могут в основном такие факторы, как:
- Заболевания эндокринной системы, в основном щитовидной железы, яичников, мужских половых органов, гипофиза, надпочечников, поджелудочной железы с нарушением ее инкреторной (в кровь) функции.
- Заболевания внутренних органов, особенно печени и поджелудочной железы с нарушением ее экскреторной (в просвет 12-перстной кишки) функции, а также кишечника и почек.
- Выраженные или умеренные, но длительные психоэмоциональные расстройства.
- Нерациональное питание и неправильный образ жизни.
- Длительный и неупорядоченный прием антибиотиков, антибактериальных и глюкокортикоидных препаратов.
- Избыточное воздействие солнечных лучей, которое вначале приводит к значительному уменьшению воспалительных явлений и числа элементов акне, но через 3-4 недели — к возникновению резкого обострения болезни.
Клиническое течение заболевания
Общепринятой системы классификации тяжести клинических проявлений не разработано. Однако от их определения зависит лечение угревой болезни на лице: интенсивность терапии и выбор методов и препаратов. Поэтому большинство специалистов в практической деятельности различают следующие степени тяжести:
- Легкая степень, которая характеризуется наличием на лице в основном открытых и закрытых комедонов без воспалительных признаков — покраснения и отека окружающей ткани. Возможно наличие до 10 папулезных (мелкие элементы сыпи без полости, возвышающиеся над поверхностью кожи) или/и пустулезных (пузырьки с гнойным содержимым) элементов на коже лица.
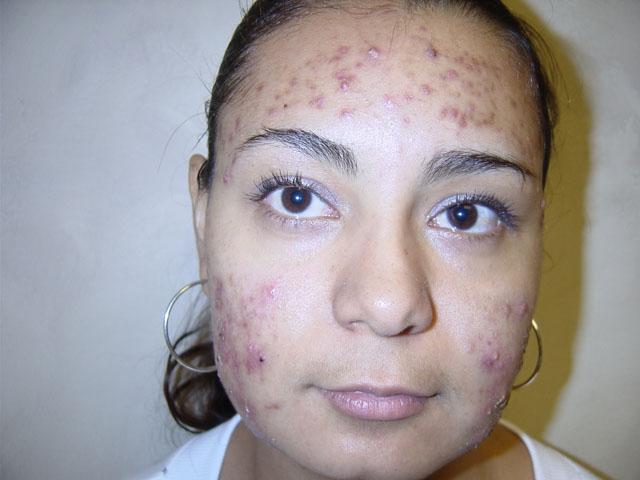
- Средняя степень тяжести сопровождается наличием более 10, но меньше 40 папулезных и пустулезных элементов.
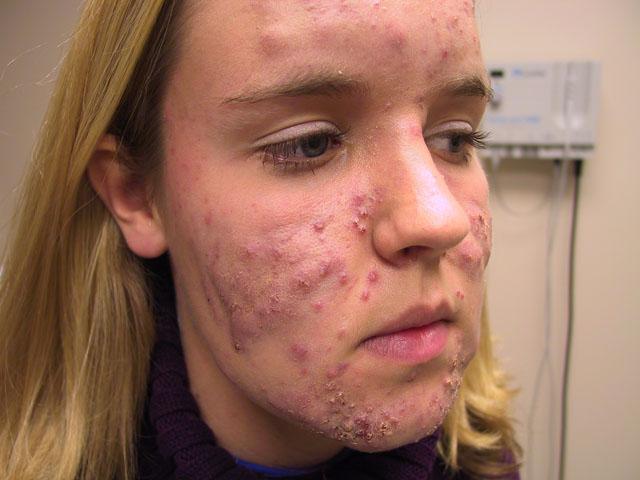
- Тяжелая степень заболевания диагностируется в тех случаях, когда число папулезных и пустулезных элементов на лице составляет от 40 и более. Кроме того, появляются абсцессы, флегмоны или конглобатные угри. Последние возникают в дерме или подкожной жировой клетчатке. Они представляют собой нагромождение элементов плотной консистенции, имеющее шаровидную форму с неровной поверхностью и багрово-красной окраской с синюшным оттенком.
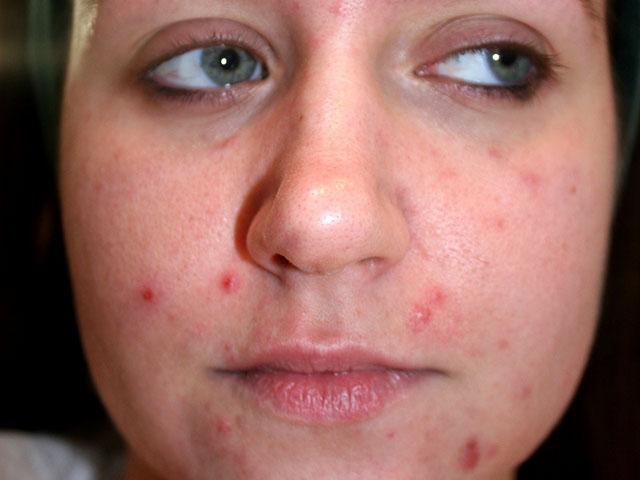
Легкая степень угревой болезни
Средняя степень
Тяжелая степень заболевания
Конглобатные угри
Значение обследования
Лечение угревой болезни требует предварительного обследования с целью попытки выявления основных факторов, способствующих возникновению или обострению заболевания, а также в целях подготовки организма к системному лечению, то есть к коррекции функционирования других органов и систем.
Такое обследование может включать:
- клинические анализы крови и мочи;
- биохимические анализы крови на содержания глюкозы и электролитов;
- определение содержания в крови гормонов щитовидной железы и половых гормонов;
- исследование желудочно-кишечного тракта (при необходимости);
- забор и посев содержимого пустул или конглобатных угрей на микрофлору и чувствительность ее к антибиотикам и др.
Иногда пациент нуждается в консультациях других специалистов — гинеколога, эндокринолога, гинеколога-эндокринолога, гастроэнтеролога и даже диетолога.
Способы лечения угревой болезни
При лечении заболевания используются:
- Нормализация питания.
- Медикаментозная терапия.
- Лечение лазером.
Значение правильного питания
Среди подростков и лиц старших возрастов нередки случаи алиментарного (пищевое) ожирения, связанного с употреблением продуктов с большим содержанием углеводов и жиров. Многие придерживаются определенной диеты в целях «сохранения фигуры». В результате этого значительное снижение массы тела сопровождается недостаточным поступлением в организм необходимых элементов, в том числе витаминов и микроэлементов, особенно цинка.
Абсолютно точно доказано, что образ и характер питания не являются пусковыми моментами в развитии угревой патологии. Тем не менее, характер питания оказывает значительное влияние на тяжесть течения любых заболеваний. Поэтому диета при угревой болезни имеет немалое значение в нормализации обменных процессов, эффективности воздействия лечебных препаратов, снижении тяжести течения болезни.
Диетическое питание предусматривает ограничение жиров, углеводов, крепких напитков (крепозаваренный чай, кофе), специй и экстрактивных веществ. Оно должна быть сбалансированным и включать достаточное количество фруктов (с малым содержанием глюкозы), овощей и морепродуктов. В то же время, лечение не предусматривает соблюдения строгой диеты и применения сорбентов с целью очищения кишечника, в связи с их неэффективностью, а иногда и нанесением вреда организму.
Принципы медикаментозной терапии
При акне легкой степени тяжести рекомендуется наружное применение таких препаратов, как:
- Ретиноиды, преимущественно последнего поколения — Базирон АС (Бензоил пероксид) и Дифферин (адапален).
- Азелаиновая кислота.
- Антибактериальные средства наружного применения.
Но если для лечения угревой болезни легкой степени достаточно использования только наружных средств, то при средней и тяжелой формах течения болезни необходим также прием препаратов системного воздействия. К ним относятся:
- Системные антибиотики.
- Системные ретиноиды Роаккутан (изотретиноин).
- Антиандрогенные препараты (для женщин) — Диеногест, Ципротерона ацетат.
Особое место в лечении занимают антибиотики. Чем активнее и длительнее воспалительные процессы, в том числе и на лице, тем выше вероятность образования постакне и их выраженность. На протяжении последних десятилетий было доказано, что антибиотики при угревой болезни с элементами воспалительного характера являются наиболее эффективным средством лечения, особенно антибиотики тетрациклинового ряда. Однако с каждым годом наблюдается быстрое повышение резистентности к ним патогенных микроорганизмов. Кроме того, они обладают такими побочными эффектами (особенно при длительном приеме внутрь), как аллергические реакции, негативное влияние на печень, дисбактериоз.
Читайте также: Методы терапии акне
В связи с этим привлекают внимание исследования последних лет в области применения различных схем антибиотика Азитромицина (Сумамед) при среднетяжелых и тяжелых формах угревой болезни. Он обладает способностью накопления по времени и именно в очагах воспаления, предотвращая размножение и рост Propionbacteriumacnes — основных микроорганизмов, вовлеченных в механизм развития воспалительных процессов при акне.
Были применены следующие схемы приема Азитромицина:
- по 0,5 г в сутки в течение 3-х дней ежемесячно; при формах средней тяжести такое применение препарата на протяжении 3-х месяцев приводит к достоверному (статистически) уменьшению числа элементов воспалительного характера на разных участках лица;
- по 0,5 г 3 раза в неделю в течение 3-х месяцев является клинически высокоэффективным, безопасными и без побочных эффектов у 80,7% людей со среднетяжелыми и тяжелыми формами болезни;
- по 0,5 г 3 раза в неделю в течение 2-х месяцев без использования препаратов локального воздействия; препарат применялся у лиц со среднетяжелыми и тяжелыми формами болезни; при использовании такой схемы у 90,4% больных уже на первом месяце лечения количество воспалительных элементов уменьшается на 20%; наиболее выраженное очищение лица отмечается к концу второго месяца у 61,5%, а достигнутый положительный эффект сохраняется на протяжении 4-х месяцев.
Еще одним эффективным антибиотиком является Доксициклин. Это доказано в сравнительном рандомизированном двойном слепом контролируемом исследовании двух антибиотиков. Доксициклин принимался по 0,1 г в сутки в течение 3-х месяцев, Сумамед — по 0,5 г в сутки в течение 4-х дней в 1 месяц каждые 4 последовательных месяца. Оба препарата оказались сопоставимыми по своей эффективности, но клинический эффект Доксициклина статистически достоверно оказался более эффективным у лиц старше 18 лет. Таким образом, именно эти два антибиотика являются действенными и безопасными при лечении угревой болезни.
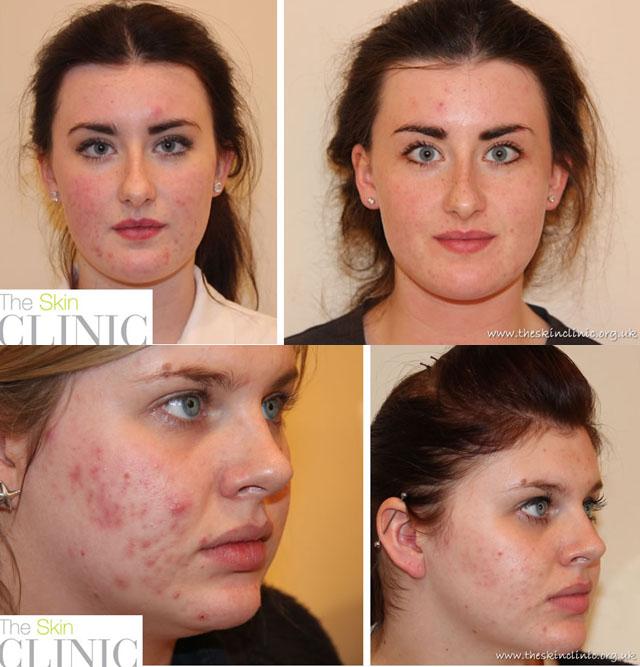
Медикаментозная терапия
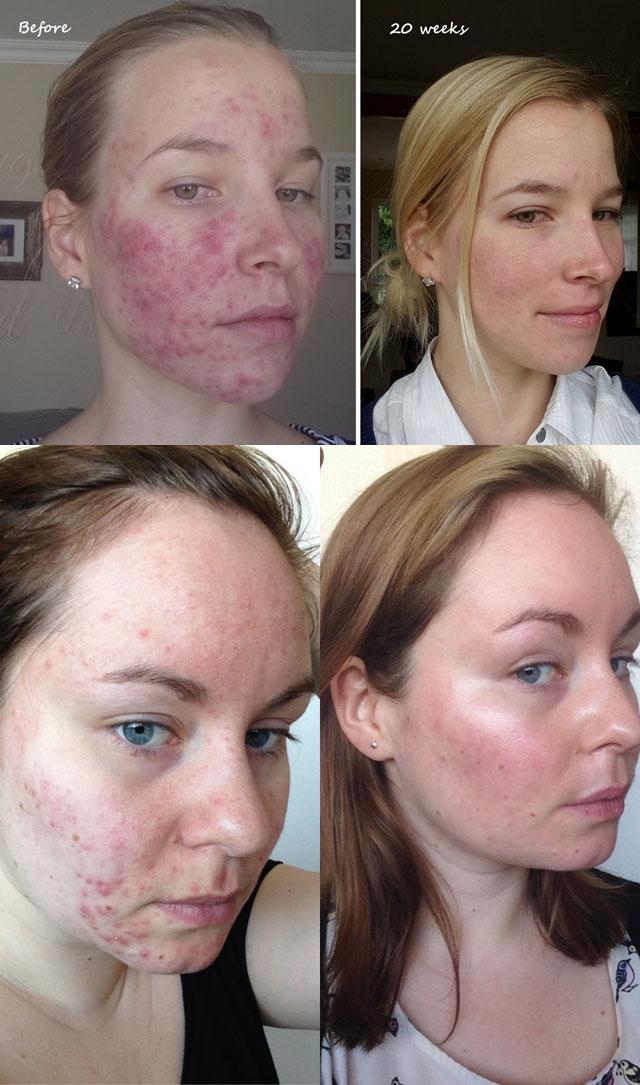
После курса препарата Роаккутан
Лечение лазером
По сравнению с другими аппаратными методиками, лазерное лечение угревой болезни хорошо переносится и оказывает стойкий и быстрый результат после единичных процедур. Предполагается, что эффективность его связана с разрушением порфирина, содержащегося в пропионбактериях, а значит и с губительным действием на последних.
Для лечения акне используют источники различных типов. Так, например, при болезни легкой и средней тяжести применяется лазер с синим светом. Лечение проводится 2 раза в неделю в течение 4 недель, после чего большинство элементов исчезает. Этот тип луча не вызывает боли и не дает осложнений.
Инфракрасный лазер (1450 нм) вызывает болезненность и возможное образование гиперпигментации и рубцов, а потому используется с местными анестетиков и охлаждающими растворами. Проводятся 4 процедуры — по 1 процедуре ежемесячно. Результат — исчезновение большинства угрей и ремиссия в течение полугода.
При длительном прогрессировании акне характерны динамические изменения сосудов микроциркуляторного русла, которые выражаются в расширении и увеличении числа конечных лимфатических сосудов, перестройке венул и посткапилляров, нарушении их гемодинамической реакции и процессов метаболизма. Хорошим воздействием на эти патологические изменения обладают лазеры на парах меди с зеленой и желтой длинами волн. Они применяются при тяжелых формах заболевания с наличием плотных, а также распространенных конглобатных угрей с гнойными выделениями и свищами.
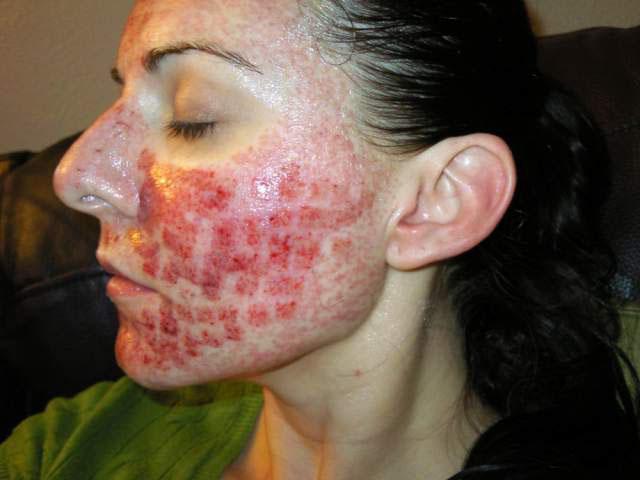
На 2-е сутки после фракционного фототермолиза
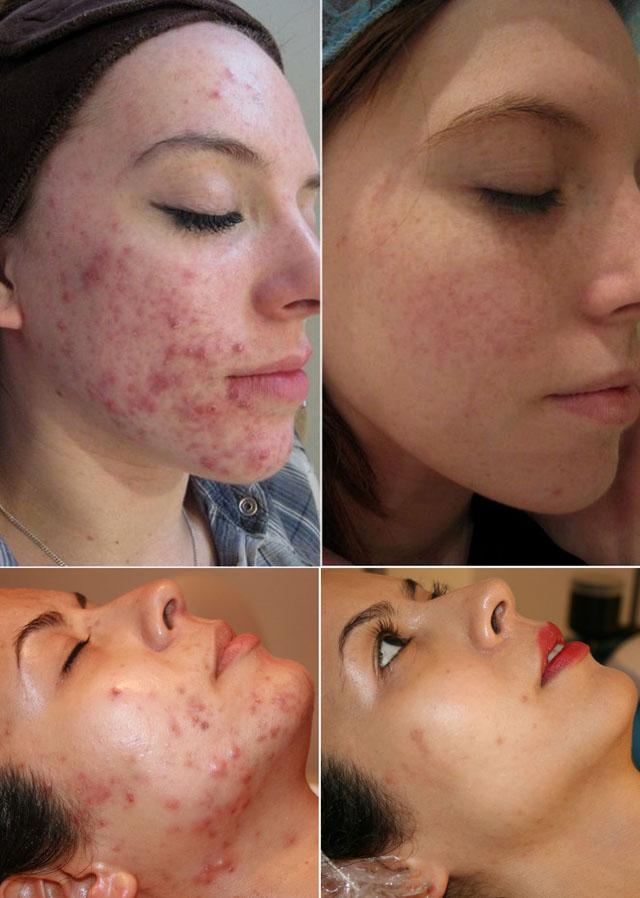
Лазерное лечение угревой болезни
Правильный выбор препаратов и методов, объем и интенсивность терапии предполагают индивидуальный подход к каждому пациенту с учетом распространенности элементов акне и тяжести течения заболевания.
Источник


